不同糖代謝狀態患者非酒精性脂肪肝患病率和相關危險因素
張 晶,聶秀玲,孫麗榮
(天津醫科大學代謝病醫院糖尿病痛風科,衛生部激素與發育重點實驗室,天津300070)
非酒精性脂肪肝(NAFLD)發病呈全球流行性趨勢[1]。NAFLD與糖尿病(DM)關系密切,普通成人NAFLD患病率為20%~33%[2],肥胖人群為57%~74%[1],在糖尿病人群中達70%~80%[3];無DM史的NAFLD經口服葡萄糖耐量試驗(OGTT)檢查后有44%的患者為糖耐量受損(IGT)或DM[4]。胰島素抵抗(IR)可能是NAFLD與糖代謝異常的共同通路,兩者相互影響。本研究采用B超檢測脂肪肝,探討不同糖代謝狀態患者脂肪肝的患病情況以及NAFLD的主要危險因素。
1 對象與方法
1.1 研究對象 選取2011年3月至2012年2月215例居住天津地區23~84歲體檢者,根據OGTT檢查結果分為3組:(1)糖調節異常(IGR)組47例,年齡(50.31±12.29)歲。(2)新診斷2型糖尿病(NT2DM)組 74例,年齡(51.09±10.27)歲。(3)正常糖耐量(NGT)組 94例,年齡(44.36±14.07)歲。所有受試者既往無糖尿病史。無嚴重腎臟疾病史及腎功能異常(Cr≥115μmol/L)。無惡性腫瘤史。無嚴重精神疾患史。調查前1個月內及調查中未使用可能影響糖代謝的藥物如糖皮質激素、甲狀腺素、噻嗪類藥物等。否認慢性病毒性肝炎史。否認自身免疫性肝病、藥物性肝病和其他遺傳性疾病所致的肝病。無大量飲酒史(酒精攝入量:男性<20 g/d,女性<10 g/d)。均未進行任何降糖治療,近1個月調脂、降壓藥物種類及劑量未改變
1.2 診斷標準 糖尿病,IGR的診斷參照2003年美國糖尿病協會(ADA)的糖尿病、IGR診斷標準;NAFLD的診斷依據中華醫學會肝臟病學分會脂肪肝和酒精性肝病學組《非酒精性脂肪性肝病診療指南》[2]。
1.3 方法
1.3.1 一般資料收集 年齡、性別、身高、體質量、腰圍、臀圍,計算體質量指數(BMI)=體質量(kg)/身高(m2)。
1.3.2 生化指標檢測 空腹隔夜禁食12 h,取肘靜脈血測定血糖及胰島素;計算HOMA-IR=空腹血糖(FPG)×空腹胰島素(FINS)/22.5。檢測肝酶(ALT、AST、ALP、γ-GGT)及血脂(TC、TG、HDL-c、LDL-c)。
1.3.3 脂肪肝檢測方法 應用美國GELOGIQ7超聲檢測儀檢測。
1.4 統計學分析 采用SPSS 18.0進行統計分析,計量資料用x±s表示,組間比較采用LSD方差分析。計數資料計算構成比及率的比較采用χ2檢驗。多因素分析采用Logistic回歸。P<0.05為差異有統計學意義。
2 結果
2.1 一般臨床資料 3組的性別、HDL-c、ALT、AST、ALP、BUN、SCr差異無統計學意義(P>0.05);NT2DM組及IGR組的舒張壓、γ-GGT明顯高于正常對照組。年齡、收縮壓、BMI、腰圍、TC、TG、LDL-c、FPG、2hPG(P<0.01)隨血糖升高逐漸升高(NT2DM 組>IGR組>NGT組)。IGR組的SUA明顯高于NT2DM組和正常對照組(P<0.05),見表1。
表1 不同糖代謝患者一般臨床特征Tab1 Thegeneralclinicalcharacteristicsof individualswith variousstatusesof glucosem etabolise

表1 不同糖代謝患者一般臨床特征Tab1 Thegeneralclinicalcharacteristicsof individualswith variousstatusesof glucosem etabolise
與 NGT組比較,a P<0.05,b P<0.01;與 IGR組比較,c P<0.05,d P<0.01
組別NGT IGR NT2DM P年齡/歲44.36±14.07 50.31±12.29b 51.09±10.27b 0.001男/女48/46 22/27 44/30 0.285 n 92 49 74-BMI/(kg/m2)23.47±3.62 25.61±4.51b 26.89±3.60bc 0.000腰圍/cm 83.06±10.44 89.30±11.13b 92.57±8.75bc 0.000舒張壓/mmHg 74.10±9.91 80.94±12.28b 81.30±9.24b 0.000收縮壓/mmHg 114.46±13.95 128.16±18.70b 129.15±18.08bc 0.000組別NGT IGR NT2DM P γ-GGT/(IU/L)28.17±26.17 42.61±59.30a 40.36±27.47a 0.036 SCr/(μmol/L)63.98±15.18 64.53±13.55 59.71±14.29 0.101 BUN/(mmol/L)5.45±3.03 5.34±1.13 6.30±8.41 0.507 FPG/(mmol/L)4.93±0.48 5.81±0.57bd 8.63±2.72bd 0.000 SUA/(μmol/L)318.67±104.41 341.87±88.41 301.34±96.32c 0.083 2hPG/(mmol/L)6.16±1.05 8.71±1.22bd 16.08±4.17bd 0.000 HOMA-IR 1.65±0.98 2.58±1.13 4.48±2.20ad 0.008組別NGT IGR NT2DM P甘油三酯/(mmol/L)1.27±0.88 1.66±0.89 2.58±3.04bd 0.000 HDL-c/(mmol/L)1.46±0.45 1.45±0.41 1.40±0.30 0.625膽固醇/(mmol/L)4.67±0.92 4.96±0.94 5.31±1.34bc 0.001 ALT/(IU/L)20.86±17.63 25.41±19.56 23.37±13.02 0.284 LDL-c/(mmol/L)2.78±0.75 2.95±0.80 3.28±0.92bc 0.001 AST/(IU/L)19.32±6.12 21.58±8.26 21.22±12.04 0.257 ALP/(IU/L)69.41±28.21 74.38±33.07 76.16±28.52 0.316
2.2 不同糖代謝患者NAFLD檢出率比較 NAFLD的檢出率隨糖代謝紊亂加重而逐漸增加(P<0.001)。NGT、IGR及 NT2DM組 NAFLD檢出率分別為16.3%、38.8%、64.9%。其中男性檢出率分別為20.83%、54.55%、68.18%,女性檢出率分別為10.87%、25.93%、60.00%,見表2。
2.3 Logistic回歸分析 以是否患有脂肪肝為因變量,其他臨床資料為自變量,采用二元Logistic回歸,結果顯示,BMI、TG、HOMA-IR 是其主要危險因素(B 值分別為 0.176、0.599、0.244,P<0.05)。
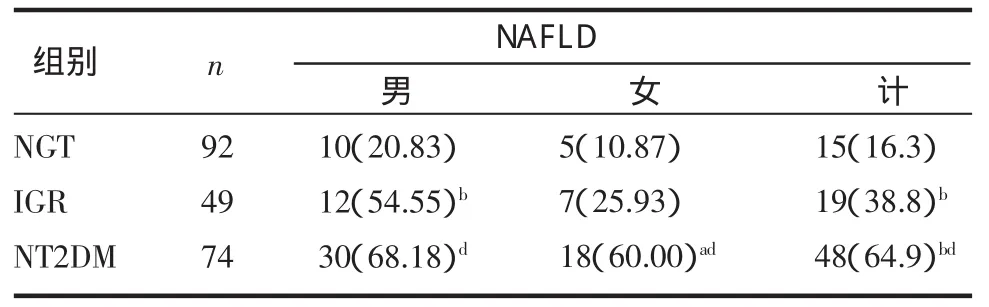
表2 3組不同糖代謝水平患者NAFLD的檢出率[n(%)]Tab2 Detection rateof nonalcoholic fatty liver disease in individualswith variousstatusesof glucosem etabolise[n(%)]
3 討論
NAFLD是指除外過量飲酒和其他明確的損肝因素所致的肝細胞內脂肪沉積,包括從單純的肝脂肪變性到非酒精性脂肪性肝炎(NASH)及其相關的肝硬化和肝細胞癌。NAFLD作為代謝綜合征(MS)的組分之一,是MS在肝臟的主要表現形式[5],胰島素抵抗則是其共同的發病機制。
NAFLD與糖代謝紊亂密切相關。在本研究中,NGT、IGR及NT2DM組的NAFLD檢出率分別為16.3%、38.8%和64.9%,隨血糖水平的增高,NAFLD的患病率顯著升高(P<0.001);與以往研究中正常人群、IGR及糖尿病中的NAFLD患病率10%~24%[6]、33%~60%[6-7]和49%~75%[8-9]基本相符;而低于最近的報道[10]:NGT、IGR與NT2DM組中NAFLD的檢出率分別為29.8%、87.1%及93.5%。考慮與樣本含量以及選取的人群有關。胰島素抵抗是糖代謝紊亂的主要發病機制,而肝臟是胰島素抵抗的重要器官。本研究應用HOMA-IR評價胰島素抵抗程度。隨糖代謝紊亂的加重,HOMA-IR明顯升高(P<0.01),提示胰島素抵抗程度明顯加重;同時,Logistic回歸顯示,HOMA-IR是NAFLD的主要危險因素。來自韓國、印度、日本及中國的研究表明,NAFLD的患者人群存在較高的HOMA-IR水平。進一步提示HOMA-IR是NAFLD的重要危險因子。
本研究顯示,與NGT組相比,IGR組的TG、TC及LDL-c水平呈升高趨勢,而HDL-c水平呈下降趨勢,但無統計學意義;而與NGT及IGR組相比,NT2DM組的TG、TC及LDL-c水平則明顯升高(P<0.01)。提示在糖尿病前期,雖血脂水平仍在正常范圍,但較正常組明顯升高,提示已發生了脂代謝紊亂。從IGR進展到糖尿病,脂代謝紊亂進一步加重。游離脂肪酸(FFA)可降低骨骼肌對葡萄糖的攝取能力及糖原的合成,促進了血糖的升高;同時“脂毒性”造成了胰島B細胞的損傷及周圍組織對胰島素敏感性的下降,加重了胰島素抵抗。Logistic回歸顯示,TG是NAFLD的重要危險因素。肝臟是FFA代謝的重要場所,FFA水平的升高造成了肝臟TG分泌的增加及脂肪組織脂解作用的增強,促進了NAFLD的發生發展。
NAFLD與中心性肥胖關系密切。BMI與腰圍是評價肥胖及人體脂肪量的重要指標。本研究中,與NGT組相比,IGT與NT2DM組的BMI、腰圍顯著增加(P<0.00),且IGT與NT2DM間也存在明顯的統計學差異(P<0.05)。Logistic回歸顯示,BMI是NAFLD的獨立危險因素。肥胖可導致并加重胰島素抵抗,導致周圍組織對糖的攝取及利用能力降低,肝臟FFA水平升高,而內臟脂肪脂解作用增強,也增加了肝臟TG水平,促進了肝臟脂肪沉積。研究顯示,胰島素抵抗的嚴重程度與脂肪沉積部位有關,以軀干內臟性脂肪肥胖最為重要。以往體脂研究顯示,與高加索人相比,亞洲人在較低的BMI時,肥胖的發生率是較高的。同樣新加坡的研究顯示,與高加索人相比,相同的體脂發生率,BMI要小3 kg/m2[11-12]。來自香港的中國人及亞洲印度人研究顯示,在BMI為23 kg/m2時,代謝性危險因素的OR是升高的。
肝酶的升高與NAFLD密切相關,其中升高的γ-GGT是糖耐量惡化至IGT或糖尿病的獨立危險因素,或許反映了肝臟脂肪變性和氧化應激[14]。本研究顯示IGT與NT2DM組γ-GGT水平明顯高于NGT 組(P<0.05),ALT、AST、ALP 呈升高趨勢,但無統計學意義。據報道,NAFLD進展中,常伴有肝酶的改變,但仍有高達78%的患者肝酶是正常的[9,13]。因此,肝酶對NAFLD是不敏感的。ALT升高并不能預示NAFLD的發生。在成人研究中,NAFLD中僅有23.3%伴有ALT升高,而ALT升高的男性中僅有14.5%B超可見肝臟亮度增加[15]。在NAFLD患者,NASH及嚴重肝臟纖維化時,ALT水平一般在正常范圍;而ALT水平在正常高限的一半以下時,42%可能有NASH,16%有嚴重的肝纖維化[16]。許多伴有嚴重纖維化和肝硬化的NAFLD患者,ALT水平是降低的,因為疾病到了終末階段[17]。γ-GGT是肝臟損傷的敏感指標[18],脂肪在肝臟的過度沉積與升高的γ-GGT和IR密切相關。IR與γ-GGT關系密切,其機制或許是內臟肥胖導致的肝臟脂肪變性或肝臟 IR[19]及氧化應激[20]。最近報道[21]提出,γ-GGT 是NAFLD標記物,γ-GGT每增長10U,NAFLD的發生率就增長2%,高水平的γ-GGT使NAFLD發生的危險性增加了4倍。
總之,本研究結果顯示,糖代謝紊亂與NAFLD密切相關,肥胖尤其是中心性肥胖、高甘油三酯血癥、胰島素抵抗在NAFLD的發生、發展中起到重要作用,而胰島素抵抗則是糖代謝異常患者發生NAFLD的中心環節。
[1]Angulo P.Medical progress:nonalcoholic fatty liver disease[J].N Engl JMed,2002,346(16):1221
[2]中華醫學會肝臟病學分會脂肪肝和酒精性肝病學組.非酒精性脂肪性肝病診療指南[J].中華肝臟病雜志,2010,2(4):43
[3]Targher G,Marra F,MarchesiniG.Increased risk of cardiovascular disease in nonalcoholic fatty hver disease:causal effect or epiphenomenon[J].Diabetologia,2008,51(11):1947
[4]Sargin M,Uygur-Baymmicli O,Sargin H,et a1.Association of nonalcoholic fatty liver diseasewith insulin resistance:isOGTT in-dicated in nonalcoholic fatty liver disease[J].JClin Gastroenterol,2003,37(5):399
[5]Ratziu V,Bellentani S,Cortez-Pinto H,etal.A position statement on NAFLD/NASH based on the EASL 2009 special conference[J].J Hepatol,2010,53(2):372
[6]Mohan V,Farooq S,Deepa M,etal.Prevanceofnon-alcoholic fatty liver disease in urban south Indians in relation to dfferentgradesof glucose intolerance andmetabolic syndrome[J].Diabetes Res Clin Pract,2009,84(1):84
[7]王素玲,張力,劉燕玲,等.糖耐量異常合并非酒精性脂肪肝相關因素分析[J].河北醫藥,2008,30(6):61
[8]Fargher G,TessariR,Bertolini L,etal.Prevalence of nonalcoholic fatty liver disease and itsassociationwith cardiovascular diseaseamong type2 diabetic patients[J].DiabetesCare,2007,30(5):1212
[9]Browning JD,Szczepaniak L S,Dobbins R,etal.Prevalence of hepatic steatosis in an urban population in theUnited States:impact ofethnicity[J].Hepatology,2004,40(6):1387
[10]卞華,顏紅梅,夏明峰,等.不同糖代謝人群肝酶與肝臟脂肪含量的關系[J].中華醫學雜志,2010,90(48):3385
[11]Galassi A,Reynolds K,He J.Metabolic syndrome and risk of cardiovasculardisease:ameta-analysis[J].Am JMed,2006,119(10):812
[12]Zimmet P,Magliano D,Matsuzawa Y,etal.The metabolic syn drome:a global public health problem and a new definition[J].J Atheroscler Thromb,2005,12(6):295
[13]Haring R,WallaschofskiH,Nauck M,etal.Ultrasonographic hepatic steatosis increases prediction of mortality risk from elevated serum gamma-glutamyl transpeptidase levels[J].Hepatology,2009,50(5):1403
[14]Nannipieri M,Gonzales C,Baldi S,etal.Liver enzymes,the metabolic syndrome,and incident diabetes:the Mexico City diabetesstudy[J].DiabetesCare,2005,28(7):1757
[15]Salazar M R,Carbajal H A,Curciarello JO,etal.Alanin-aminotransferase:an earlymarker for insulin resistance[J].Medicina(B Aires),2007,67(2):125
[16]Wong VM,WongG L,Tsang SW,etal.Metabolic and histological features of non-alcoholic fatty liver disease patients with different serum alanine aminotransferase levels[J].Aliment Pharmacol Ther,2009,29(4):387
[17]Wong VW,Hui A Y,Tsang SW,etal.Metabolic and adipokine profile of Chinese patientswith nonalcoholic fatty liver disease[J].Clin GastroenterolHepatol,2006,4(9):1154
[18]Lee D H,Blomhoff R,Jacobs D R Jr.Is serum gamma glutamyltransferaseamarkerofoxidative stress[J].Free Radic Res,2004,38(6):535
[19]AlbertiKG,ZimmetP,Shaw J.IDFEpidemiology Task Force Consensus Group.Themetabolic syndrome--a new worldwide definition[J].Lancet,2005,366(9491):1059
[20]TargherG,BertoliniL,Scala L,etal.Decreased plasmaadiponectin concentrations are closely associated with nonalcoholic hepatic steatosis in obese individuals[J].Clin Endocrinol(Oxf),2004,61(6):700
[21]Banderas D Z,Eacobedo J,Gonzalez E,etal.γ-Glutamyl transferase:amarker of nonalcoholic fatty liver disease in patientswith themetabolic syndrome[J].Eur JGastroenterol Hepatol,2012,24(7):805

