超聲引導下氯化鉀選擇性減胎術131例分析
李南+王佳燕+陳敏+陳敦金+潘悅健+賴崢菲+于凡
【摘要】 目的:回顧總結選擇性減胎治療的結局預后,分析選擇性減胎術的應用價值。方法:2010年1月-2015年9月本院產前診斷中心接受選擇性減胎手術的病例共131例,在彩色多普勒超聲診斷儀引導下進行氯化鉀(KCl)心內注射減胎。結果:131例減胎病例,孕婦平均年齡(37.12±2.71)歲;其中雙胎妊娠69例,三胎及三胎以上妊娠病例62例;12例失訪,11例流產。減胎孕周對流產發生率無影響
( 字2=1.60,P=0.34);保留胎兒個數對流產率無影響( 字2=0.76,P=0.50)。所有未發生流產病例平均分娩孕周(37.13±2.71)周,減胎手術孕周與保留胎兒個數對于胎兒是否發生34周前早產無影響(P>0.05)。在新生兒出生體重方面,保留單胎或保留雙胎則對胎兒平均出生體重的有影響( 字2=89.59,P=0.02)。結論:KCl減胎術是一種安全可靠的選擇性減胎手術操作,并且隨著產前診斷技術的不斷提高,對于以胎兒疾病為手術指征的病例,應選擇在盡可能早孕期施行減胎手術。對于三胎妊娠以上病例而言,保留單胎的圍產結局優于保留雙胎。
【關鍵詞】 雙胎妊娠; 多胎妊娠; 氯化鉀選擇性減胎術
Research of Ultrasound-guided Selective Fetocide in 131 Cases with Multiple Pregnancies/LI Nan,WANG Jia-yan,CHEN Min,et al.//Medical Innovation of China,2017,14(10):001-004
【Abstract】 Objective:To analysis the outcome of ultrasound-guided selective fetocide,and to investigate the value of application of selective fetocide.Method:Trans-abdominal selected fetocide in 131 multiple pregnancies under ultrasound by using potassium chloride from January 2010 to September 2015.Result:131 cases of fetal reduction, the average of pregnant women were (37.12±2.71) years old; 69 cases of twin pregnancyn, 62 cases of three and more than three pregnancy;12 cases were lost and 11 cases were abortive.there was no statistical significance in miscarriage rate between first trimester and second trimester( 字2=1.60,P=0.34).There was no statistical significance in miscarriage rate of number of retained fetus( 字2=0.76,P=0.50).The mean gestational age was(37.13±2.71)weeks,the number of gestational weeks and the number of retained fetuses had no effect on the occurrence of preterm birth 34 weeks ago (P>0.05).There was statistical significance in average birth weight of reserve singleton group and reserve twin group( 字2=89.59,P=0.02).Conclusion:Selective fetal reduction is performed in different chorionic multiple pregnancies.Transabdominal of KCl reduction is preferred in first trimester and the perinatal outcome seems better when reduced to singletons.
【Key words】 Twin pregnancy; Multiple pregnancy; KCl selective fetocide
First-authors address:The Third Affiliated Hospital of Guangzhou Medical University,Guangzhou 510150,China
doi:10.3969/j.issn.1674-4985.2017.10.001
根據Hellin法則,多胎妊娠的自然發生率為1∶80n-1,但隨著促排卵技術和輔助生殖技術的應用,雙胎及多胎妊娠的發生率明顯增加。美國2013年的雙胎妊娠出生率為33.7/1000,雙胎及三胎總的出生率為148.9/100 000[1]。1980-2009年間雙胎妊娠發生率上升了76%,而1980-1998年三胎妊娠的出生率則上升了400%[1]。孕母子癇前期、早產兒、低出生體重兒等嚴重圍產期并發癥的發生率明顯升高。為了減少因多胎妊娠導致的母胎并發癥,選擇性減胎術已成為處理多胎妊娠的重要手段。將本院產前診斷中心2010年1月-2015年9月進行氯化鉀選擇性減胎病例的臨床資料匯總研究,現報告如下。
1 資料與方法
1.1 一般資料 選取2010年1月-2015年9月本院產前診斷中心接受選擇性減胎手術患者共131例。本研究手術指征確定:(1)經過產前胎兒結構畸形篩查、產前診斷發現胎兒結構異常或罹患染色體疾病/基因綜合征等;(2)母體相關并發癥導致孕婦無法繼續多胎妊娠(包括宮頸機能不全,母體合并高血壓、糖尿病等合并癥);(3)因社會、家庭經濟等因素,或因人類輔助生殖技術規范而主動要求減胎。無先兆流產、感染、凝血功能障礙等手術禁忌證。該研究已經倫理學委員會批準,患者知情同意。
1.2 儀器與藥物 儀器:GE Voluson E8 彩色多普勒超聲診斷儀配置GE C5/1腹部探頭;采用日本Hakko 22G 150 mm穿刺針。減胎藥物:10%氯化鉀溶液。
1.3 方法 (1)根據超聲檢查明確入選病例絨毛膜性質;(2)對全部病例進行有創產前診斷;(3)依據胎盤位置、胎兒生長參數、有無超聲及實驗室異常發現等對被減胎兒進行定位;(4)超聲引導下胎兒心臟內氯化鉀注射。本院分娩病例以查閱住院病歷方式隨訪,外院分娩病例則通過電話隨訪。
1.4 評價標準 在超聲引導下向胎兒心臟注入10%氯化鉀,通過彩色多普勒超聲診斷儀持續觀察5 min后,胎兒心跳無復律為減胎成功。術后第一天復查胎兒超聲,確定胎兒死亡。
1.5 統計學處理 采用SPSS 19.0軟件對所得數據進行統計分析,計量資料用(x±s)表示,比較采用t檢驗;計數資料以率(%)表示,比較采用 字2或Fisher精確檢驗,P<0.05為差異有統計學意義。
2 結果
本研究病例共131例,孕婦平均年齡(37.12±2.71)歲;其中雙胎妊娠69例,三胎及三胎以上妊娠病例62例;自然妊娠病例5例(3.82%),輔助生殖助孕(促排卵、體外受精-胚胎移植、人工授精)病例126例(99.96%)。本研究失訪病例12例,剩余病例以減胎手術孕周為依據把病例分為早孕期組(11~13+6周)65例(49.62%)及中孕期組(>14周)54例(50.38%);根據保留胎兒個數分為保留單胎組79例(60.31%)及保留雙胎組40例(39.69%)。
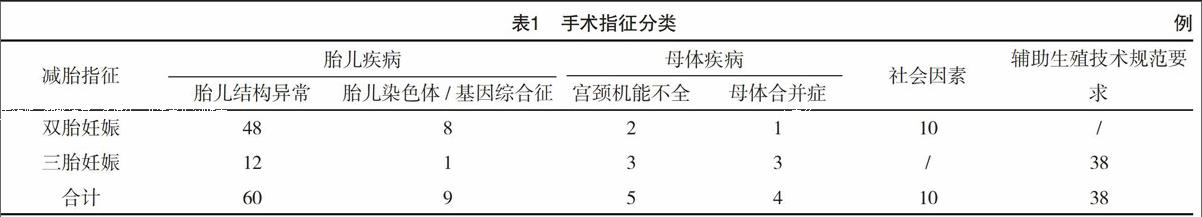
2.1 選擇性減胎手術指征 雙胎妊娠病例69例,其中因雙胎之一胎兒疾病(結構畸形、染色體/基因綜合征)56例,母體疾病3例,社會因素10例;三胎妊娠病例57例,其中因胎兒疾病(結構畸形、染色體/基因綜合征)13例,母體因素減胎6例,因輔助生殖規范行減胎手術38例;三胎以上多胎妊娠病例5例。見表1。
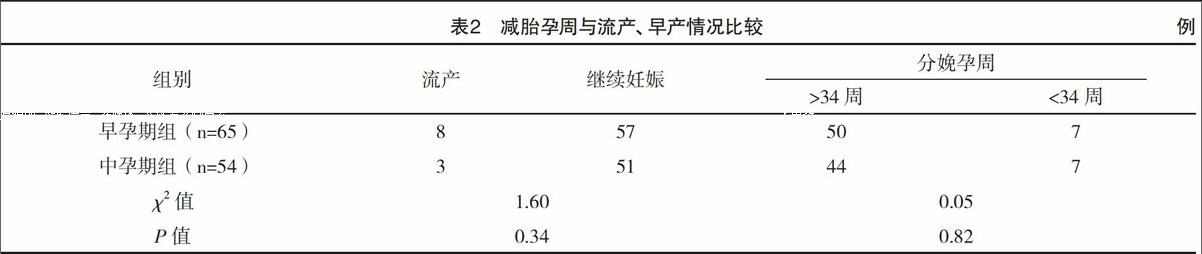
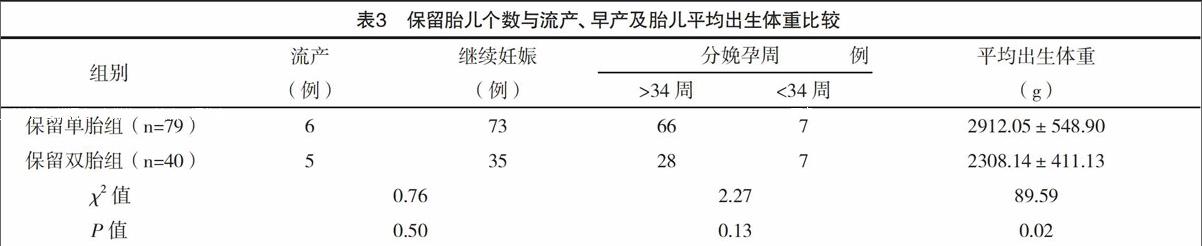
2.2 妊娠結局隨訪方面 失訪病例12例(9.16%),流產病例11例(8.4%),孕早期組與中孕期組流產發生情況比較,差異無統計學意義( 字2=1.60,P=0.34)。保留單胎組與保留雙胎組流產發生情況比較差異無統計學意義( 字2=0.76,P=0.50);所有未發生流產病例平均分娩孕周(37.13±2.71)周,減胎手術孕周、保留胎兒個數對于胎兒是否發生34周前早產比較差異無統計學意義(P>0.05)。在新生兒出生體重方面,保留單胎或雙胎則對胎兒平均出生體重的影響差異有統計學意義( 字2=89.59,P=0.02)。見表2、3。
3 討論
3.1 選擇性減胎的指征 隨著輔助生殖技術的應用,雙胎(多胎)妊娠的發生率不斷增加,有統計顯示,成功的試管授精(IVF)病例中24%為雙胎妊娠[2]。除此之外,輔助生殖助孕的胎兒異常的發病率也較自然妊娠者增加[3]。文獻[2]報道,雙胎妊娠所致的孕產婦死亡發生率是單胎妊娠的2.5倍,死胎發生率是單胎的2倍,而雙胎的早產發生率則高達50%,其中10%發生于32周前。Evans等[4-5]研究顯示多胎妊娠適當減少胎兒數目可有效降低妊娠丟失率、早產率、新生兒發病率和病死率。選擇性減胎術主要用于多胎妊娠減去異常胎兒和減少胎兒數目,從而改善妊娠結局。在減胎手術指征方面,Chervenak等[6]曾經總結了主要三條:(1)減少新生兒不良結局,(2)降低結構畸形胎兒的出生率,(3)減少胎兒個數。隨著輔助生殖技術規范的不斷發展與完善,越來越多國內外學者認為應把母體疾病因素與社會經濟因素納入手術指征的考慮范圍。美國婦產科醫師學院(The American College of Obstetricians and Gynecologists,ACOG)在2013年提出減胎術的實施需衡量孕婦的年齡、生育要求、身體一般狀況及經濟情況等多方因素,在充分告知減胎后的獲益及風險后由孕婦及家屬做出最終決定[7]。
3.2 減胎手術時機及被減胎兒選擇 目前國內外學者已形成共識:即對于減胎病例,須在減胎術前或減胎術同時行介入產前診斷。Brambati等[8]建議在進行選擇性減胎前必須進行產前診斷。同時,De等[9]通過研究發現,在選擇性減胎前進行產前診斷是安全和準確的。多數研究認為孕早期(11~13+6周)進行胎兒頸項透明層(NT)掃查后實施手術較為合適,因此時判斷多胎妊娠的絨毛膜性質的準確性高,且早期的結構篩查可檢出大部分嚴重胎兒結構畸形,為手術方式的確定和目標胎兒的選擇提供依據[10]。當發現胎兒異常時,行絨毛活檢術對胎兒染色體核型或基因檢測后,再施行減胎術亦不會延誤減胎的時機。孕早期經腹氯化鉀減胎同更早時期經陰道減胎相比,前者被減胎兒目標明確可避免保留異常胎;同孕中晚期減胎相比,胎兒死亡后釋放到宮內或母體血液循環的物質量相對較少,引起母胎并發癥的風險也相對降低。
有文獻[11]報道,妊娠15周后行減胎手術后,早產、胎兒生長受限(FGR)、胎膜早破等并發癥發生率升高。然而,國外學者Stone等[12]的研究結果顯示KCL減胎術后的流產率約為5%~10%,孕早期和孕中晚期減胎術后的流產率尚無統計學差異。本研究結果顯示,早孕期減胎與中孕期減胎病例的流產率、34周前早產的發生概率無統計學差異,這一結果與Stone等[12]相符。
在保留胎兒個數的問題上,Stone等[12]對其中心1000病例進行分析,結果顯示保留單胎或雙胎的流產率分別為3.8%和5.3%,平均分娩孕周分別為38周和35.2周,新生兒平均體重為2997 g和2223 g,孕24~32周內雙胎的早產率約是單胎的3倍,雙胎的剖宮產率則為單胎的2倍。本研究同Stone等[12]研究結果基本一致,保留單胎或雙胎的流產率及小于34周的早產發生率并無統計學差異,但保留單胎早產風險更低,兩組新生兒平均體重則存在統計學差異。Wood[13]曾經統計了英國國內雙胎早產兒的護理費用,在孕周小于32周時(約占雙胎的10%),按照平均住院35 d,1000英鎊/d計算,將花費35000英鎊;在孕32~38周期間分娩(約占雙胎的60%),按照平均住院20,400英鎊/d計算,也將產生8000英鎊的費用;假設新生兒存在殘疾,那么后期的診治及護理對家庭造成的經濟和精神上的負擔難以估計。較多研究認為將胎兒數目減至單胎可能在降低早產率和胎兒生長受限風險等方面有益,尤其是對高齡、肥胖、或有基礎疾病的孕婦,保留單胎可能獲益更多。盡管,近30年圍產期新生兒救治水平極大提高,但目前尚無顯著改善三胎妊娠妊娠結局的方法[14]。國外學者Kuhn等[15]認為,保留一個胎兒比保留兩個胎兒對于圍產結局影響有顯著差異。
3.3 選擇性減胎的操作方法 患者被減胎兒的選取因病例的需要而決定,本研究的病例均在術前通過超聲及產前診斷穿刺過程中進行過明確定位。對于多胎妊娠合并胎兒結構異常的病例,被減胎兒的選取較為準確。如多胎妊娠產前診斷發現胎兒染色體異常或合并單基因病的胎兒則可根據胎兒胎盤位置進行標記定位。對于多胎妊娠需要減少胎兒個數的病例,一般選取距腹壁最近或宮底部的胎兒,避免減滅靠近宮頸內口位置的胎兒,以減少感染的風險,被減胎兒大小差別較大時選擇胎兒較小者,胎兒異常可能性大或羊水減少的妊娠囊應作為減滅目標[16]。在確定減胎目標胎兒后,常規超聲引導下進行減胎。在實際臨床操作過程中卻存在著孕周越小穿刺定位越困難的情況,因此,術者需經過不斷積累經驗才能提高穿刺成功的機率。國際婦產超聲學會(ISOUG)指南明確建議,超聲引導下選擇性減胎及胎盤絨毛活檢等手術操作,必須首先以超聲引導下羊膜腔穿刺為基礎進行培訓,并至少獨立操作超過100例以上,方可進一步學習胎盤絨毛活檢等操作[17]。本中心自2013年后開始采用超聲引導下徒手穿刺法,該方法具有定位準確、操作靈活等優點,有效地縮短了手術時間,減少重復穿刺,從而降低感染、流產等風險。國內有中心采用穿刺引導支架協助定位,徒手操作法同使用穿刺引導支架的方式相比,兩者的流產率比較差異無統計學意義(P>0.05)[18]。
3.4 減胎病例的結局預后 常見的并發癥主要有胎兒流產、早產、絨毛膜羊膜炎、胎膜早破、胎盤早剝及存活胎宮內生長受限,Griffiths等[19]曾報道過一例中孕期減胎病例,于分娩期發生梗阻性難產的個案。本研究中34周以上分娩病例90例,圍產結局均良好。研究表明,有經驗的操作者可提高減胎的安全性,病例的結局預后良好[20]。
綜上所述,氯化鉀減胎術是一種安全可靠的選擇性減胎手術操作,并且隨著產前診斷技術的不斷提高,對于以胎兒疾病為手術指征的病例,應選擇在盡可能早孕期施行減胎手術。對于三胎妊娠以上病例而言,保留單胎的圍產結局優于保留雙胎。
參考文獻
[1] Martin J A,Hamilton B E,Osterman M J,et al.Births:final data for 2013[J].National Vital Statistics Reports,2015,64(1):1-65.
[2] Health N C C F W.Multiple Pregnancy:The Management of Twin and Triplet Pregnancies in the Antenatal Period[M].London:Rcog Press,2011.
[3] Hansen M,Kurinczuk J J,Milne E,et al.Assisted reproductive technology and birth defects:a systematic review and meta-analysis[J].Human Reproduction Update,2013,19(4):330-353.
[4] Evans M,Britt D.Fetal reduction 2008[J].Current Opinion in Obstetrics & Gynecology,2008,20(4):386-393.
[5] Evans M I,Ciorica D,Britt D W,et al.Update on selective reduction[J].Prenatal Diagnosis,2005,25(9):807-813.
[6] Chervenak F A,Mccullough L B,Wapner R.Three ethically justified indications for selective termination in multifetal pregnancy:A practical and comprehensive management strategy[J].Journal of Assisted Reproduction & Genetics,1995,12(8):531-536.
[7] American College of Obstetricians and Gynecologists.ACOG Committee opinion no.553:multifetal pregnancy reduction[J].Obstet Gynecol,2013,121(2 Pt 1):405-410.
[8] Brambati B,Tului L,Camurri L,et al.First-trimester fetal reduction to a singleton infant or twins:outcome in relation to the final number and karyotyping before reduction by transabdominal chorionic villus sampling[J].American Journal of Obstetrics & Gynecology,2005,191(6):2035-2040.
[9] De C L,Camus M,Bonduelle M,et al.Prenatal diagnosis by chorionic villus sampling in multiple pregnancies prior to fetal reduction[J].American Journal of Perinatology,1998,15(5):339-343.
[10] Morris R K,Kilby M D.Fetal reduction[J].Obstetrics Gynaecology & Reproductive Medicine,2010,20(11):341-343.
[11] Hasson J,Shapira A,Many A,et al.Reduction of twin pregnancy to singleton:does it improve pregnancy outcome[J].J Matern Fetal Neonatal Med,2011,24(11):1362-1366.
[12] Stone J,Ferrara L,Kamrath J,et al.Contemporary outcomes with the latest 1000 cases of multifetal pregnancy reduction(MPR)[J].Am J Obstet Gynecol,2008,199(4):406.e1-4.
[13] Wood L.Costs of multiple pregnancy[J].BJOG,2008,115(3):416.
[14] Weissman A,Ulanovsky I,Burke Y,et al.Triplet pregnancies-a three-decade perspective:do we fare better[J].European Journal of Obstetrics Gynecology & Reproductive Biology,2013,170(1):82-84.
[15] KuhnBeck F,Moutel G,Weingertner A S,et al.Fetal reduction of triplet pregnancy: One or two[J].Prenatal Diagnosis,2012,32(2):122-126.
[16]王謝桐,馮浩,李磊.選擇性中期妊娠減胎術的臨床應用[J].中國實用婦科與產科雜志,2009,25(6):413-417.
[17] Ghi T,Sotiriadis A,Calda P,et al.ISUOG Practice Guidelines:invasive procedures for prenatal diagnosis[J].Ultrasound Obstet Gynecol,2016,48(2):256-268.
[18] Wang X T,Li H Y,Feng H,et al.Clinical study of selective multifetal pregnancy reduction in second trimester[J].Zhonghua Fu Chan Ke Za Zhi,2007,42(3):152-156.
[19] Griffiths A,Cherian B,Howells R.Obstructed labour-a late complication of selective fetocide in a twin gestation[J].Journal of Obstetrics and Gynaecology-bristol,2001,21(5):530.
[20] Evans M I,Goldberg J D,Horenstein J,et al.Selective termination for structural,chromosomal,and mendelian anomalies:international experience[J].American Journal of Obstetrics & Gynecology,1999,181(4):893-897.

