通過對生命體征趨勢曲線的分析評估術(shù)中容量狀態(tài)*
費(fèi)建平 胡菲婭 孫賀斌 翁建東 江蘇省昆山市中醫(yī)醫(yī)院麻醉科 215300
血流動力學(xué)監(jiān)測是術(shù)中麻醉監(jiān)測的重要內(nèi)容之一。使用手術(shù)麻醉信息系統(tǒng)實(shí)時采集麻醉機(jī)、監(jiān)護(hù)儀等床旁設(shè)備所產(chǎn)生的數(shù)據(jù),如實(shí)、準(zhǔn)確反映患者生命體征參數(shù)的變化;在手術(shù)過程中,麻醉醫(yī)生可以按需選擇查看患者生命體征趨勢曲線、壓縮波形或?qū)嵅ㄐ蔚葓D形,方便術(shù)中觀察[1];實(shí)時記錄患者用藥、液體出入量以及不同操作步驟和處置后的循環(huán)呼吸改變,有利于及時調(diào)整麻醉深度或血管活性藥物的劑量,甚至對患者的容量狀態(tài)有初步的評估,實(shí)施積極的干預(yù)措施,避免不良循環(huán)事件發(fā)生。本文通過對5例俯臥位胸腰段后路椎體融合手術(shù)患者術(shù)中生命體征趨勢曲線的分段、分層分析,從麻醉記錄單提取特征性循環(huán)改變信息供臨床參考。
1 資料與方法
1.1 一般資料 1例俯臥位胸椎腫瘤切除、胸椎融合內(nèi)固定手術(shù),4例俯臥位腰椎后路椎管減壓、腰椎融合內(nèi)固定手術(shù),均為女性患者,年齡54~73歲,ASAⅠ~Ⅲ級,入室后右側(cè)頸內(nèi)靜脈穿刺置管、右側(cè)橈動脈穿刺置管持續(xù)動脈血壓監(jiān)測,持續(xù)心電圖和指脈搏氧飽和度(SPO2)監(jiān)測,氣管內(nèi)插管靜吸復(fù)合全身麻醉,壓力控制通氣模式(PCV),參數(shù)設(shè)置:氣體流量4L/min(空氣∶氧氣=3∶1),氣道壓力(PIP)根據(jù)潮氣量8ml/kg設(shè)置,調(diào)節(jié)呼吸頻率RR=12~16次/min,維持呼氣末二氧化碳分壓(PETCO2)35~40mmHg(1mmHg=0.133kPa)。麻醉誘導(dǎo)用藥:咪達(dá)唑侖0.5~0.8mg、依托咪酯乳劑2mg/kg、芬太尼4μg/kg、順苯磺酸阿曲庫銨0.25mg/kg。術(shù)中維持:連續(xù)泵注丙泊酚4mg/(kg·h)、瑞芬太尼4μg/(kg·h),持續(xù)吸入七氟醚0.5%~1.0%,手術(shù)開始前15min泵注右美托咪定0.5μg/kg,術(shù)中麻醉深度(BIS)監(jiān)測,病例2將七氟醚濃度上調(diào)至1.5%進(jìn)行控制性降壓。一般資料見表1。
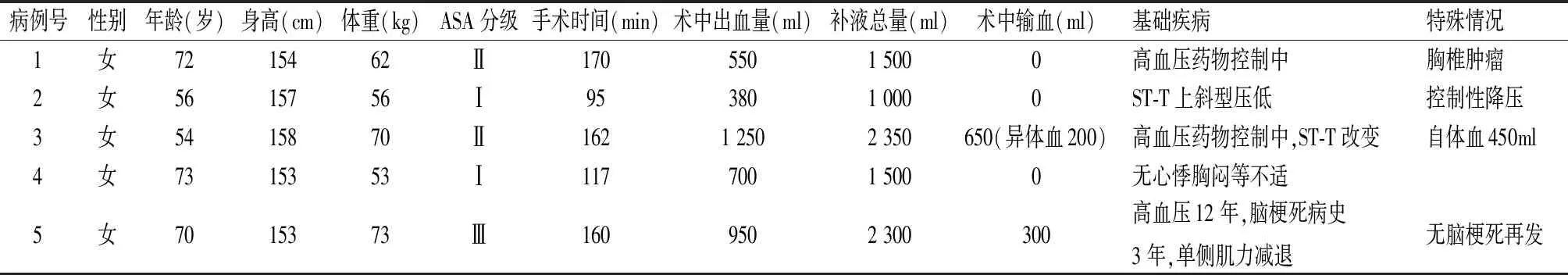
表1 一般資料
1.2 方法 采用手術(shù)麻醉信息系統(tǒng)采集手術(shù)麻醉過程中患者生命體征趨勢曲線和壓縮波形,根據(jù)手術(shù)進(jìn)程對麻醉記錄單分段分析,尋找其特征性循環(huán)改變表現(xiàn);記錄患者手術(shù)開始前(T0)、術(shù)中使用血管活性藥物時或者輸血前(T1)、手術(shù)結(jié)束時(T2)的血紅蛋白(Hb)、紅細(xì)胞壓積(Hct),觀察術(shù)中血乳酸改變。
2 結(jié)果與分析
2.1 術(shù)中Hb與Hct改變 病例2術(shù)中實(shí)施控制性降壓,術(shù)中出血量380ml,未輸血,術(shù)中Hb和Hct無明顯下降;病例1術(shù)中出血量550ml,術(shù)中Hb和Hct緩慢下降,在正常范圍之內(nèi),未輸血;病例3~5,術(shù)中Hb和Hct改變與術(shù)中出血量改變及循環(huán)波動相一致,有輸血指征。病例3、病例5,輸血后Hb和Hct止跌反升。所有病例術(shù)中、術(shù)畢血乳酸水平較術(shù)前上升幅度≤0.2mmol/L,無組織灌注不足表現(xiàn)。見表2。
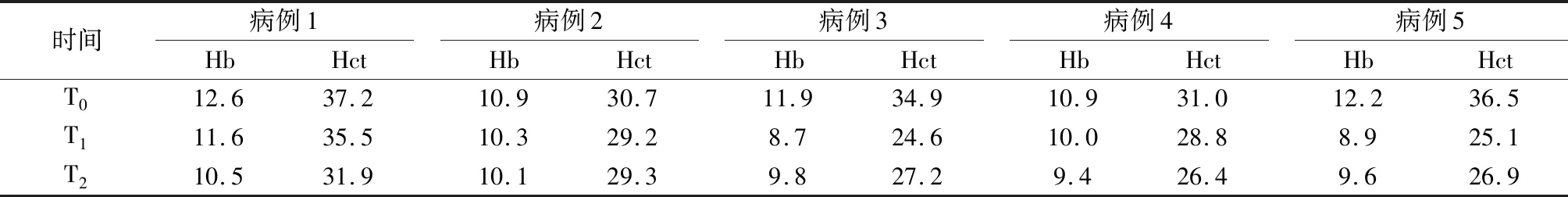
表2 術(shù)中Hb與Hct改變
2.2 病例分析
2.2.1 病例1:患者有高血壓病史,氣管插管后血壓下降明顯;術(shù)中出血量550ml,術(shù)中補(bǔ)晶體液1 000ml,膠體液500ml,保持容量平衡,術(shù)中2次小劑量靜脈注射鹽酸去氧腎上腺素(0.05mg/次),血壓快速上升,生命體征趨勢曲線形成兩個“大波浪”。藥物代謝后(5~15min)血壓緩慢下降,平均動脈壓(MAP)基線上抬。見圖1。
2.2.2 病例2:入室血壓160/95mmHg,靜息安慰后血壓平

穩(wěn)在145/80mmHg,氣管插管后血壓下降且回升緩慢,靜脈注射鹽酸去氧腎上腺素0.04mg(標(biāo)注4);術(shù)中控制性降壓,生命體征趨勢曲線呈現(xiàn)長時間“平臺期”及階梯樣改變,術(shù)中出血量380ml,補(bǔ)晶體液500ml、膠體液500ml;手術(shù)后半程持續(xù)微泵注射鹽酸去氧腎上腺素0.3mg/h,MAP基線上抬。見圖2。
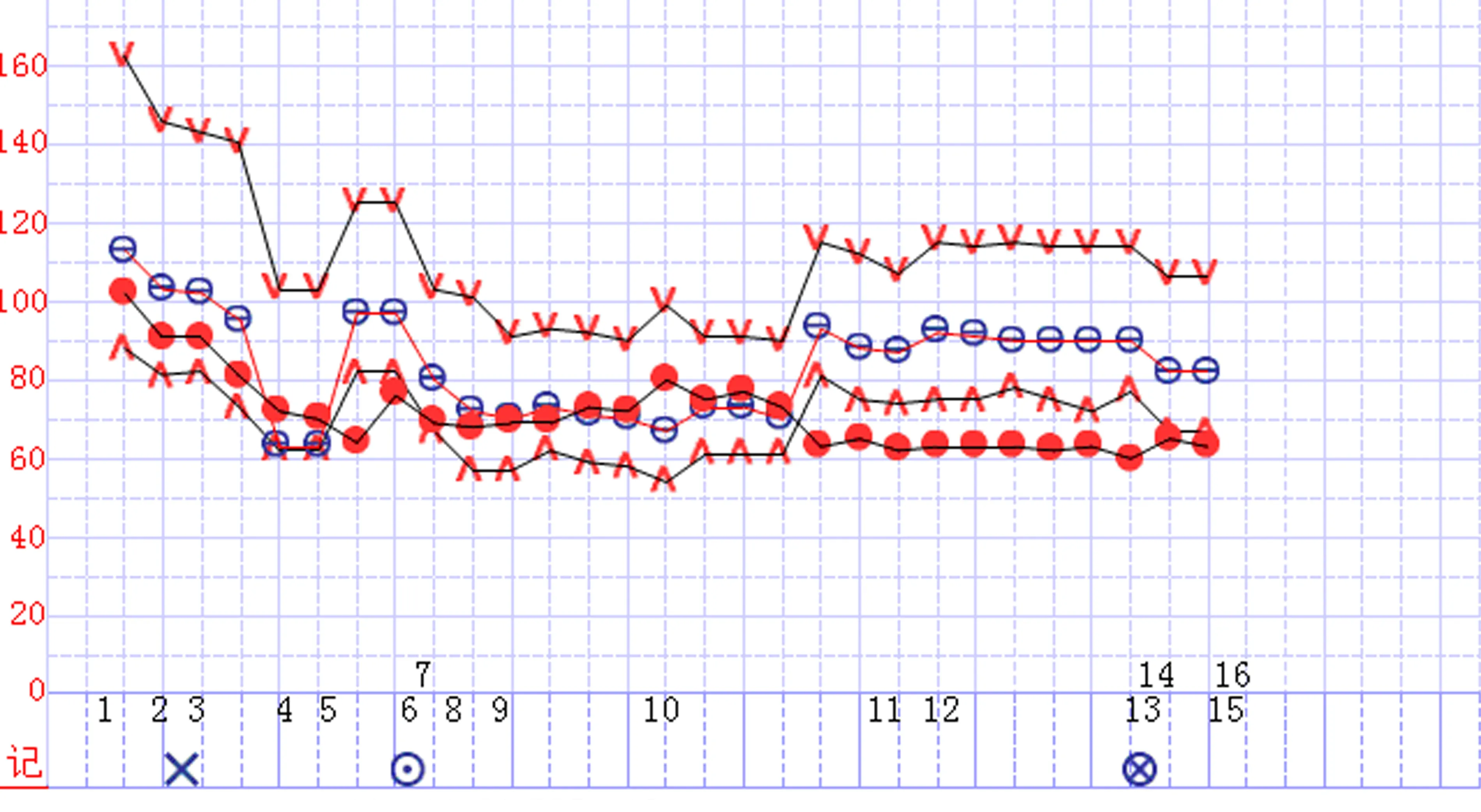
圖2 病例2記錄
2.2.3 病例3:高血壓病史,口服倍他洛克20mg+厄貝沙坦0.15g,1次/d,術(shù)前未停藥。術(shù)中出血量達(dá)到600ml時(標(biāo)記號11)自體血回輸300ml;術(shù)中總出血量1 250ml,輸自體血450ml、異體輸血200ml、晶體液1 200ml、膠體液500ml,總量2 350ml;氣管插管后即刻開始持續(xù)微泵注射鹽酸去氧腎上腺素0.3mg/h,間斷靜脈注射鹽酸去氧腎上腺素0.05mg/次,生命體征趨勢曲線表現(xiàn)為“鋸齒狀”循環(huán)波動,是容量不足的表現(xiàn);輸血補(bǔ)液后,MAP基線上抬,反映容量狀況逐步改善;撤除血管活性藥物,依舊維持循環(huán)穩(wěn)定。見圖3。

圖3 病例3記錄
2.2.4 病例4:誘導(dǎo)期劇烈循環(huán)波動,氣管插管后、體位改變時循環(huán)抑制最明顯,持續(xù)微泵注射鹽酸去氧腎上腺素0.6mg/h,生命體征趨勢曲線表現(xiàn)為血壓提升的“大波浪”(標(biāo)記3),反映容量平衡狀態(tài);術(shù)中短時間內(nèi)出血量達(dá)到700ml(標(biāo)記號9),間斷注射鹽酸去氧腎上腺素0.3mg~0.6mg/次,生命體征趨勢曲線出現(xiàn)“鋸齒狀”改變,MAP基線持續(xù)下降,反映容量不足;術(shù)中止血、快速補(bǔ)液后(標(biāo)注10、11),MAP基線上抬,術(shù)畢循環(huán)平穩(wěn)。見圖4。
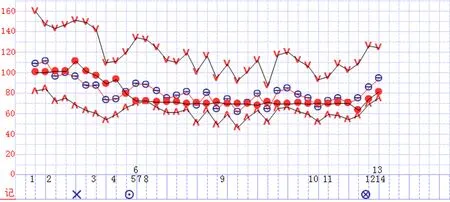
圖4 病例4記錄
2.2.5 病例5:嚴(yán)重高血壓患者,有腦梗死病史,延長誘導(dǎo)前鎮(zhèn)靜、安慰等準(zhǔn)備時間,血壓緩慢下降,誘導(dǎo)期和手術(shù)前半程循環(huán)平穩(wěn),手術(shù)后半程短時間內(nèi)出血700ml(標(biāo)記號8),循環(huán)不穩(wěn),多次靜脈注射鹽酸去氧腎上腺素0.05mg(標(biāo)記號9~12),生命體征趨勢曲線出現(xiàn)“鋸齒狀”改變,每次注射鹽酸去氧腎上腺素后,血壓升高幅度逐次下降,MAP基線逐漸下移,反映容量狀態(tài)不斷惡化的過程;止血、快速輸液、輸血后,循環(huán)波動幅度收窄,MAP基線上升,容量不足得到糾正,術(shù)畢循環(huán)平穩(wěn),術(shù)后無腦梗死再發(fā)。見圖5。
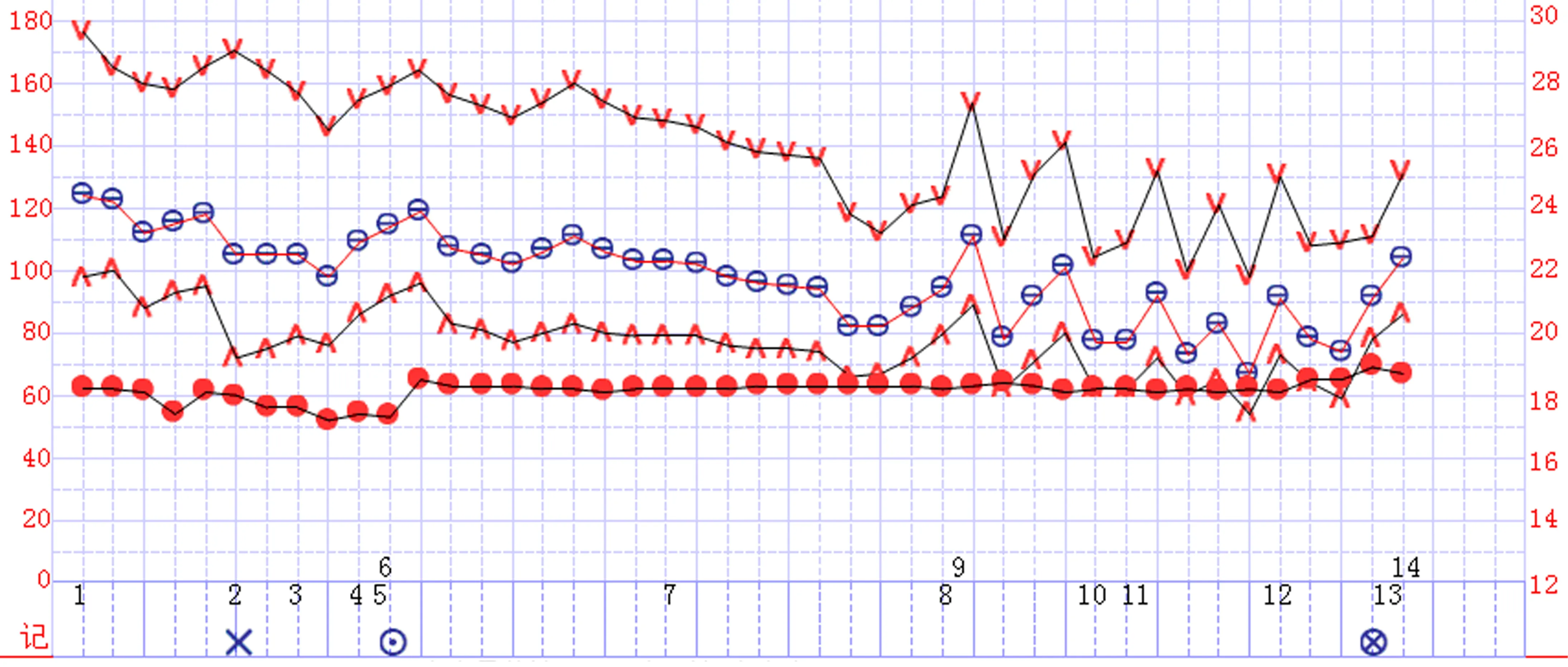
圖5 病例5記錄
3 討論
腰椎后路減壓椎體融合手術(shù)多見于老年患者,長期腰部和下肢神經(jīng)根性疼痛影響睡眠和日常生活,一般都合并高血壓及其他心血管疾病,術(shù)中維持循環(huán)平穩(wěn)尤其重要;脊柱手術(shù)通常手術(shù)時間長,操作過程中止血困難,術(shù)中失血量與手術(shù)的脊柱節(jié)段數(shù)目呈正比[2],出血量最多達(dá)1 500~2 000ml,術(shù)中必須密切觀察出血情況,及時、正確評估患者容量狀態(tài)。心臟指數(shù)(CI)、中心靜脈壓(CVP)以及每搏輸出量變異度(SVV)、脈壓變異度(PPV)等指標(biāo)可以準(zhǔn)確評估容量狀態(tài),需要特殊的技術(shù)手段和特別的監(jiān)測儀器。血壓并不能很好地反映心輸出量的變化,但是,在容量負(fù)荷試驗(yàn)中,血壓仍然是目前臨床最常用的判斷指標(biāo)之一,血壓的變化在判斷容量反應(yīng)的價值依然受到人們重視[3],特別在基層醫(yī)療單位,持續(xù)動脈血壓監(jiān)測可以及時發(fā)現(xiàn)容量狀態(tài)的改變。
麻醉誘導(dǎo)后由于靜脈麻醉藥的集中注射,導(dǎo)致氣管插管后的持續(xù)循環(huán)抑制:氣管插管刺激交感神經(jīng)興奮,短暫心率、血壓升高,掩蓋了靜脈麻醉藥對循環(huán)的抑制作用;在氣管插管后3~7min,體內(nèi)兒茶酚胺快速衰減并恢復(fù)至基礎(chǔ)值[4],患者循環(huán)功能處于過度抑制狀態(tài);長時間手術(shù)前等待、無刺激狀態(tài),尤其體位改變(俯臥位)后,血流再分布導(dǎo)致劇烈的循環(huán)改變[5],需要使用血管活性藥以維持循環(huán)穩(wěn)定,防止組織、臟器及脊髓低灌注。為減少麻醉誘導(dǎo)期劇烈的循環(huán)波動,在輸注5~8ml/kg晶體液或羥乙基淀粉擴(kuò)容基礎(chǔ)上,持續(xù)泵注鹽酸去氧腎上腺素[0.5μg/(kg·min)]或鹽酸甲氧明[4μg/(kg·min)][6],防止麻醉誘導(dǎo)期低血壓反應(yīng)。
在容量穩(wěn)定條件下小劑量注射鹽酸去氧腎上腺素0.03~0.05mg,血壓提升幅度高、藥物持續(xù)時間長(7~10min后緩慢下降),生命體征趨勢曲線表現(xiàn)為“大波浪”(病例1),藥物作用消退后,MAP基線水平較用藥前上抬;如果患者容量不足,生命體征趨勢曲線呈“鋸齒狀”改變(病例3~5),體現(xiàn)頻繁干預(yù)、血管活性藥物效應(yīng)持續(xù)時間縮短,是患者容量失衡的表現(xiàn),應(yīng)當(dāng)積極改善、糾正容量不足的狀態(tài)。生命體征趨勢曲線出現(xiàn)“鋸齒狀”改變時,一般同時伴有壓縮波形波峰、波谷的進(jìn)行性下降(MAP基線下調(diào),如病例4、病例5);病例5通過輸血與快速補(bǔ)液擴(kuò)容后, “鋸齒狀”生命體征趨勢曲線振幅逐漸收窄、消失,MAP持續(xù)上抬,保證在麻醉蘇醒期恢復(fù)容量穩(wěn)定。病例3采用自體血回輸?shù)燃夹g(shù),及時跟蹤和糾正循環(huán)容量改變,盡管手術(shù)全程出血量達(dá)到1 250ml,生命體征趨勢曲線出現(xiàn)“鋸齒狀”改變,但是MAP基線持續(xù)上升,體現(xiàn)容量狀態(tài)持續(xù)好轉(zhuǎn),麻醉蘇醒期撤除血管活性藥物,維持循環(huán)穩(wěn)定。
病例2預(yù)期術(shù)中出血量較大,實(shí)施控制性降壓,在30min內(nèi)(標(biāo)記5~9)緩慢下降血壓達(dá)到預(yù)期血壓目標(biāo)[7]:平均動脈壓(MAP)降至55~65mmHg或收縮壓(SBP)降至80~90mmHg;血壓呈階梯狀緩慢下降,要求在每一階梯(平臺期)維持較長時間,使得機(jī)體、組織、臟器作出相應(yīng)調(diào)整與適應(yīng)。為提高控制性降壓實(shí)施的安全性,需要監(jiān)測麻醉深度(BIS)、頸靜脈血氧飽和度(SjvO2)[7]或者采用近紅外光譜技術(shù)連續(xù)無創(chuàng)監(jiān)測局部腦氧飽和度(rScO2),及時發(fā)現(xiàn)術(shù)中腦供氧變化,減少中樞神經(jīng)系統(tǒng)并發(fā)癥。
在胸腰椎后路椎體融合手術(shù)中,通過對生命體征趨勢曲線和壓縮波形的分析,能夠?qū)颊呷萘繝顟B(tài)做出初步的評估;采用壓力控制通氣模式[5],聯(lián)合應(yīng)用控制性降壓技術(shù)和自體血回輸技術(shù),減少術(shù)中出血,有利于術(shù)中循環(huán)穩(wěn)定,減少圍術(shù)期并發(fā)癥。
- 醫(yī)學(xué)理論與實(shí)踐的其它文章
- 基于“6S”的全方位管理模式在腫瘤科護(hù)理管理中的應(yīng)用效果
- 情景模擬教學(xué)聯(lián)合分層次培訓(xùn)對我院神經(jīng)內(nèi)科護(hù)士臨床綜合能力的影響
- 基于藍(lán)墨云班課的《免疫學(xué)檢驗(yàn)》教學(xué)設(shè)計與實(shí)踐*
- 微信平臺在腹腔鏡子宮內(nèi)膜異位癥術(shù)后隨訪中的效果分析
- 兇險性前置胎盤合并胎盤植入患者的聚焦解決模式護(hù)理干預(yù)效果分析
- 術(shù)前信息支持聯(lián)合心理干預(yù)對外科手術(shù)患者圍術(shù)期恐懼性焦慮及疼痛的影響

