甲狀腺乳頭狀癌患者血清促甲狀腺激素水平和組織促甲狀腺激素受體檢測的臨床應用價值
王 玲,王 健,趙寅生,黃其峰,吳黎黎
(中國人民解放軍聯勤保障部隊第901 醫院a.檢驗科;b.病理科,合肥230001)
近年來,甲狀腺癌的發病率在全世界范圍內增長迅速,是最常見的頭頸部腫瘤之一,而甲狀腺乳頭狀癌(papillary thyroid carcinoma,PTC)是其中最常見的病理類型,約占甲狀腺癌的80%以上[1]。促甲狀腺激素(thyroid stimulating hormone,TSH)是由垂體分泌的一種糖蛋白激素,其與位于甲狀腺濾泡上皮細胞胞膜上的促甲狀腺激素受體(thyrotropin recepter,TSHR)結合,促進甲狀腺細胞的生長和甲狀腺激素的合成和分泌,提高甲狀腺的攝碘能力。血清TSH 水平可以用于甲狀腺疾病的診斷和療效觀察;同樣,TSHR 在甲狀腺細胞上的表達和分布異常,也會導致甲狀腺相關疾病的發生。本實驗通過了解PTC患者血清TSH 水平和甲狀腺組織中TSHR 的表達和分布,旨在探索TSH,TSHR 與PTC 的關系,為PTC 的早期診斷、個體化治療和療效預測提供理論參考。
1 材料和方法
1.1 研究對象 選取病例來自我院2017年9月~2019年10月進行甲狀腺外科手術治療并經病理證實的87例患者。符合下列標準者納入:初次治療,通過術后病理確診,術前一周內檢測血清TSH,沒有并發其他惡性腫瘤、沒有接受過甲狀腺方面創傷治療和1年內沒有服用過影響甲狀腺激素的藥物,且臨床資料完整,石蠟切片保存完整者。本研究經我院倫理委員會批準,所有患者均知情同意。87例病患中,甲狀腺乳頭狀癌55例,結節性甲狀腺腫32例。另外,留取10例甲狀腺結節周圍正常的甲狀腺組織作對照。
1.2 儀器與試劑
1.2.1 TSH 的檢測:患者晨起空腹采集靜脈血3~5ml,3 000r/min 離心5min 后,分離血清上機檢測。使用德國西門子公司的ADVIA Centaur 全自動化學發光分析儀檢測,配套采用西門子促甲狀腺素測定試劑盒(直接化學發光法)檢測TSH。
1.2.2 TSHR 的檢查:石蠟切片厚度均為4μm,HE 染色,并由病理科臨床醫師閱片確認。免疫組化采用SABC 法,按照常規步驟進行。兔抗人TSHR 單克隆抗體(1:50)來源于CUSABIO,即用型SABC-兔IgG試劑盒購于武漢博士德生物,抗原修復液購于碧云天,DAB 顯色試劑盒購于北京中杉金橋。
1.3 方法 參照文獻[2]進行免疫組化的結果判定:與背景染色相同或無染色計0分,淡黃色計1分,黃色或棕黃色計2分,黃褐色計3分;隨機選取5個高倍鏡視野(×400),計數100個細胞中陽性細胞的比例,<5%為0分,5%~25%為1分,26%~50%為2分,>50%為3 分。上述兩者得分相乘,0 分為陰性(-),1~2 分為弱陽(+)性,3~4 分為陽性(++),≥5 分為強陽性(+++)。免疫組化結果判定由兩名資深病理醫生獨立實施,并取平均值。
1.4 統計學分析 應用SPSS23.0 軟件對數據進行統計分析。計量資料(正態分布)用均數±標準差(±s)表示,組間比較采用兩獨立樣本t檢驗分析;計量資料(非正態分布)用中位數和四分位間距表示,組間比較采用Wilcoxon符號秩檢驗分析;計數資料用率表示,結果用卡方檢驗進行分析;等級資料比較采用Wilcoxon 符號秩檢驗分析。統計均以P<0.05 為差異有統計學意義。
2 結果
2.1 PTC 及結節性甲狀腺腫患者的臨床資料、TSH及TSHR 的表達情況 55例PTC患者(男性13例,女性42例,年齡48.36±11.17歲)及32例結節性甲狀腺腫患者(男性7例,女性25例,年齡50.16±10.10歲)年齡和性別分布差異均無統計學意義(χ2=0.747,0.035,均P>0.05)。PTC患者血清TSH 水平2.28(1.59,2.99)mIU/L 顯著高于結節性甲狀腺腫1.56(1.18,2.61)mIU/L,差異具有統計學意義(χ2=-2.163,P<0.05)。PTC患者中TSHR陽性率為80.00%,平均秩次為36.21;結節性甲狀腺腫患者中TSHR表達陽性率為96.88%,平均秩次為57.39,兩組TSHR表達陽性率差異具有統計學意義(χ2=4.845,P<0.05)。PTC患者血清TSH水平高于結節性甲狀腺腫患者,而結節性甲狀腺腫患者甲狀腺組織的TSHR表達水平高于PTC組織。
2.2 TSHR 在不同甲狀腺組織中的陽性表達 在正常的甲狀腺組織中,TSHR 主要表達于甲狀腺濾泡上皮細胞膜上;在PTC 和結節性甲狀腺中,TSHR在細胞質和細胞膜上均有表達,且PTC 中著色較結節性甲狀腺組織淺(見圖1)。
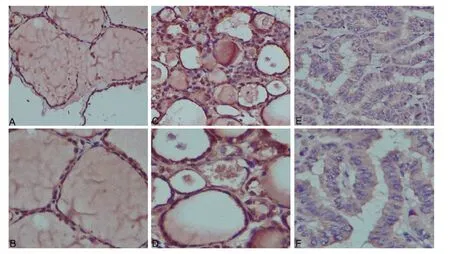
圖1 TSHR 在不同甲狀腺組織的表達
2.3 PTC 中血清TSH 的水平與臨床指標的關系見表1。進一步對TSHR表達水平與PCT 患者年齡、性別、淋巴結轉移、腫瘤大小和TNM 分期的關系進行了分析。PTC患者血清TSH 水平與年齡、性別、淋巴結轉移和腫瘤大小,差異均無統計學意義(均P>0.05)。根據TNM 分期對PTC患者進行分組,Ⅰ/Ⅱ期患者血清TSH 水平明顯低于Ⅲ/Ⅳ期的患者,差異具有統計學意義(P<0.05)。
2.4 PTC 中TSHR表達水平與臨床指標的關系 見表2。對TSHR表達水平與PCT 患者年齡、性別、淋巴結轉移、腫瘤大小和TNM 分期的關系進行了分析。PTC患者TSHR 的表達水平與年齡、性別和腫瘤大小差異均無統計學意義(均P>0.05)。根據TNM 分期對PTC患者進行分組,Ⅰ/Ⅱ期患者PTC表達陽性率(88.89%)明顯高于比Ⅲ/Ⅳ期的表達陽性率(63.16%),差異具有統計學意義(P<0.05);同時,淋巴結轉移PTC患者組TSHR表達陽性率(75.86%)明顯低于淋巴結未轉移組(84.62%),兩組TSHR表達水平差異具有統計學意義(P<0.05)。
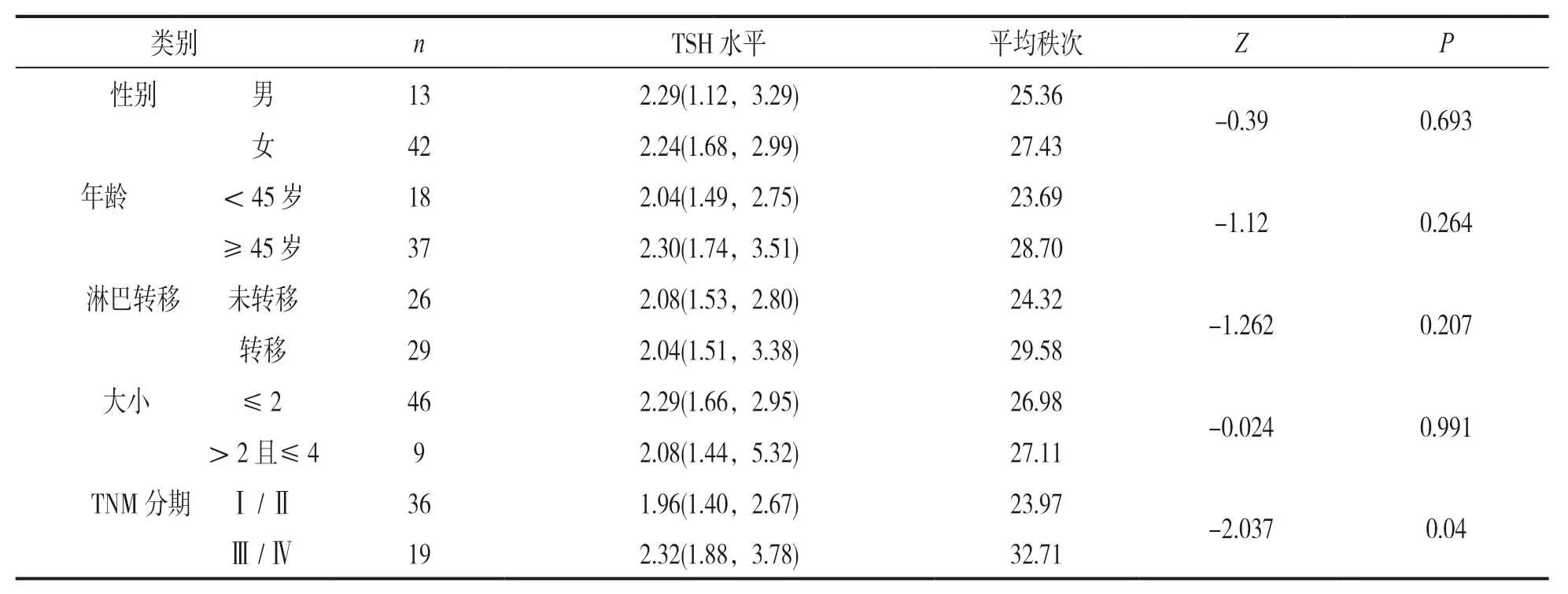
表1 PTC患者血清TSH 水平與臨床指標的關系[M(P25,P75)]

表2 PTC患者TSHR表達水平與臨床指標的關系
3 討論
PTC 是惡性程度最低的甲狀腺癌病理類型[1],其發生隱匿,淋巴結轉移較早,早期缺乏特異性體征和臨床表現,早期診斷較為困難。PTC患者如能早期診斷,及時手術治療,并輔助內分泌治療和放射性131I 治療[3],可明顯降低PTC患者的復發率和轉移率,提高患者的生活質量。TSH 為垂體分泌的一種糖蛋白激素,TSHR 是一種位于甲狀腺濾泡上皮細胞膜上的G 蛋白偶聯受體,TSH 與TSHR 結合后除了發揮正常的生理作用外,還可刺激甲狀腺細胞分泌生長因子、血管內皮生長因子和胰島素樣生長因子,而這些因子能刺激腫瘤細胞的生長[4]。有研究表明[5]在PTC 中,TSHR 基因和NIS 基因啟動子的高度甲基化,抑制了TSHR mRNA表達,PTC 癌細胞表面的TSHR表達下降,促進了腫瘤的發生發展。也有研究[6]表明 BRAF T1799A 突變,導致TSHR 和NIS 蛋白表達不正常,腫瘤細胞的分化程度降低,攝碘能力下降。PTC 內分泌治療的理論依據[7]是:給予PTC患者一定劑量的左旋甲狀腺素鈉片,使體內的甲狀腺激素升到正常高限,負反饋作用于下丘腦-垂體-甲狀腺軸,合成分泌的TSH 量下降,從而減緩了細胞的增殖,抑制了腫瘤的生長、浸潤和轉移。部分PTC患者,TSHR表達異常,腫瘤將不依賴TSH,這類患者的內分泌治療效果將不理想;PTC 中放射性131I 治療[8]是基于甲狀腺細胞內的鈉碘轉運體,使甲狀腺細胞具有較高攝碘能力,使放射性131I 聚集于甲狀腺細胞內,輻射集中在靶器官,對其他組織和器官影響較小。PTC 中,如TSHR表達異常,會影響NIS,進而腫瘤細胞的攝碘率會下降,影響放射性131I 的效果。TSHR 的調控與PCT 的內分泌治療和放射性131I 均有關聯[9]。
本研究中PTC患者血清TSH 水平顯著高于結節性甲狀腺腫(P<0.05);PTC患者中,Ⅲ/Ⅳ期患者血清TSH水平顯著高于Ⅰ/Ⅱ期患者(P<0.05),這一結論說明了血清TSH 與PTC 發病之間有著密切關系,且隨著TSH 水平升高,PTC 的病情越嚴重。本研究通過免疫組化的方法對結節性甲狀腺腫和PTC 進行比對發現:TSHR 在PTC組織中的細胞膜和細胞質均有表達,且表達強度低于結節性甲狀腺腫;PTC 中,TSHR 在Ⅰ/Ⅱ期的表達陽性率高于Ⅲ/Ⅳ期,在淋巴結未轉移組中的陽性率高于淋巴結轉移組,可以認為TSHR 減少與PTC 的臨床分期和淋巴結轉移有相關性,呈負性相關;PTC中TSHR 的表達差異性,會影響到PTC 內分泌治療和放射性131I 治療的效果[6]。
綜上所述,血清TSH 水平和甲狀腺組織TSHR的表達與PTC 的發生有關系,其可以作為PTC 發病的影響因素、輔助診斷指標、病情評估及預后判斷。將兩者結合起來可以幫助我們提高早期診斷率、預測療效、探索個體化治療。

