傳統純棉白條檢查法與醫用導光檢測儀對管腔器械清洗質量評估的效能對比
劉 蓉
湖北省英山縣人民醫院 438700
管腔類器械是指含管腔,直徑≥2cm,腔體中任何一點距離與外界相通的開口處距離≤內直徑1 500倍的器械[1],包括纖維鏡、食管鏡、腹腔鏡、肛腸鏡、膽道鏡等。近年來,隨著醫學技術和醫療設備的發展和進步,管腔器械在臨床診療中的應用也越來越廣泛。由于管腔器械多直接與患者的血液、分泌物所接觸,若是清洗消毒不合格、使用不當很容易引發交叉感染,危害患者的生命安全,增加醫療糾紛發生的風險。因此,對管腔器械進行規范化消毒清洗,提高手術器械的清洗質量顯得尤為重要。中國疾病預防控制中心消毒檢測中心提出:器械清洗程序完成后,使用相應的檢測方法對其進行檢測,可有效提高醫療器械的清洗質量[2]。為探討傳統純棉白條檢查和醫用導光儀對管腔器械清洗質量的評估價值,本研究分別應用放大鏡、傳統純棉白條和醫用導光儀3種不同的檢測方法對306件管腔器械的清洗質量進行檢測,旨在為臨床提供參考。現報道如下。
1 資料與方法
1.1 一般資料 隨機選取2019年4—10月期間臨床使用后送至本院供應室的306件管腔器械。
1.2 清洗設備 超聲波器械清洗器(濟寧新瑪超聲科技有限公司)、清洗噴槍(瑞典潔定)和不銹鋼器械清洗槽等各1臺(套)。清洗試劑:全效型多酶清洗劑(美國魯沃夫)。清洗效果監測器具:帶光源10倍放大鏡(四川優一醫療用品有限公司)、純棉白條和自制醫用導光檢測儀(由光導纖維、手柄、燈罩、導線、顯示燈、電池、電源適配器等構成,材料均購自同一市場)各1套。
1.3 清洗方法 根據管腔器械的材質做好分類和記錄,對管腔進行拆卸處理,做到可拆卸單位最小化。清洗方法參考《硬式內鏡清洗消毒及滅菌技術操作指南》[3],由經過專業培訓的醫務工作者對回收的306件管腔器械進行清洗:(1)初洗:將管腔器械放置在流動水下沖洗、去污、保濕,用75%乙醇紗布擦洗鏡身和操作部位,用軟毛刷刷洗活檢孔道和導光軟管的吸引氣管道,注意避免打濕通電部位的線頭 ,并擦干;(2)酶洗:水槽中放適量專用洗滌水,按照多酶清洗劑的配制說明書加入適量多酶清洗劑,將管腔器械浸泡于多酶溶液浸泡,用注射器吸取多酶清洗液灌注內鏡的管腔,使用40kHz頻率的超聲波對內鏡各部件進行3min的震蕩處理,將管腔內的殘留物質徹底擦拭清洗;(3)清洗:用高壓水槍沖洗管腔,使用柔軟毛刷刷洗并潤滑管腔內和器械軸部,同時檢查并保護鏡面,拆卸的管腔附件使用超聲加多酶清洗5~10min;(4)對管腔器械、附件進行二次沖洗、漂洗;(5)清洗閉放置低溫干燥柜進行全自動消毒保養。
1.4 試驗分組 所有器械經過規范的清洗流程后,按照隨機數字表法分為3組,每組102件器械,分別使用放大鏡、純棉白條和醫用導光儀檢測其清洗效果。
1.5 檢測方法及評估標準 所有管腔器械清洗完畢后、消毒滅菌處理前檢測清洗效果:(1)放大鏡組:用10倍帶光源放大鏡檢查清洗效果,清洗后的管腔器械無血跡、污漬和斑銹,表面光潔可視為清洗合格,反之則為不合格;(2)傳統純棉白條檢測組:選用潔凈的純棉白條卷成細條狀置入管腔,擦拭管腔內壁,連續3次,白條無污染、雜質且不變色視為清洗合格,變色則為清洗不合格[4];(3)醫用導光檢測儀檢測組:根據光強的直徑選擇合適粗細的光導纖維,打開電源開關,將光導纖維伸入管腔內部,擰緊螺絲,照亮腔體,從管腔器械另一端開口檢查管腔內壁及腔體的清洗效果[5],腔體表面及內壁無血跡、污漬和斑銹則為清洗合格,反之則為不合格。
1.6 統計學方法 使用SPSS20.0統計軟件分析數據。計數資料用例數(n)和率(%)表示,組間比較采用χ2檢驗。檢驗水準α=0.05。P<0.05為差異有統計學意義。
2 結果
使用不同的檢測方法對3組管腔器械進行清潔效果檢查,目測法清洗質量不合格的檢出率為0.00%,傳統白條檢測為3.92%,醫用導管檢測儀為9.80%。3種檢查方式的陽性檢出率比較差異有統計學意義(χ2=11.378,P=0.003<0.05)。詳情見表1。
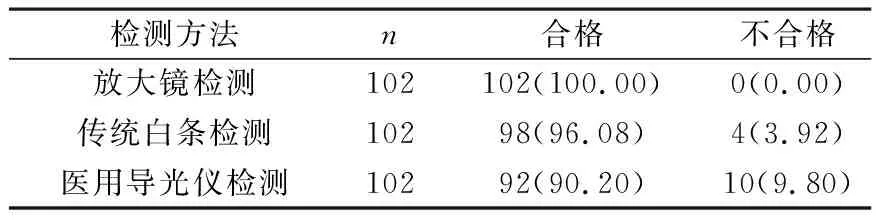
表1 不同檢測方法對管腔器械清洗質量的評估比較[n(%)]
3 討論
近年來,隨著醫療設備的日新月異,管腔器械在手術中的應用也越來越廣泛。徹底清洗是保證復用型手術器械滅菌成功的關鍵,若是器械清潔不徹底就有可能在其內壁、縫隙或表面造成病原微生物黏附,形成有機生物膜,阻礙消毒滅菌因子的穿透,導致終末的消毒滅菌失敗[6-7]。由于管腔器械特殊的結構和型號[8],清洗工具難以深入管腔內部,導致管腔內及器械隱蔽部位清洗不徹底,不僅影響清洗質量和滅菌效果,還增加了術中感染發生的風險,這也使得如何徹底清除復用類管腔器械的污染物成為臨床普遍關注的熱點。據臨床資料顯示[9],醫療器械的清洗質量與醫院感染的發生密切相關。因此,提高管腔器械的清洗質量,對提高醫療質量、減少醫院感染的發生率意義重大。
目前,手術器械清洗質量的檢測方法有很多,包括:放大鏡檢測、杰力試紙檢測、ATP生物熒光檢測等,但后兩種檢測方法價格相對昂貴,操作煩瑣,且存在一定局限性,因此在臨床實際操作中覆蓋率不高,一般僅應用于器械清洗質量的抽樣檢測[5]。本研究中對306件管腔器械嚴格按照消毒供應室的清洗處理標準進行相同拆卸、預洗、液面刷洗、高壓槍沖洗、多酶浸泡、超聲機加多酶清洗等一系列規范化清洗處理后,分為3組,分別接受放大鏡、傳統純棉白條和醫用導光檢測儀對管腔器械清洗質量進行檢測,結果發現放大鏡檢測管腔器械清洗質量不合格檢出率為0.00%,傳統白條檢測為3.92%,醫用導光檢測儀為9.80%,3種檢測方式的陽性檢出率比較差異顯著(P<0.05)。說明醫用導光檢測儀對管腔器械清洗質量的檢測效果最好,其陽性檢出率顯著高于放大鏡和傳統純棉白條檢測,提示在管腔器械類清洗質量檢測中應用自制醫用導光檢測儀可檢測出放大鏡和傳統純棉白條檢測法難以檢測出的不合格器械,降低器械清洗質量缺陷發生率[10]。分析原因是:管腔器械因其管徑細長,難以清洗,本研究中采用的放大鏡和傳統純棉白條檢測均屬于目測法[11],適用于器械表面直觀地存在的血跡、水垢的檢測,難以發現附著在管腔壁內的隱血和污染物,其軸面、齒槽處縫隙狹小,不易觀察;而醫用導光檢測儀利用光導纖維和LED燈配合使用,可深入管腔內任何部位,便于觀察腔內有無隱血和污染物,簡便快捷,適用性廣泛,與陳秀麗等[5]研究結果相符;且自制醫用導光檢測儀的操作簡便,檢測成本低,適用于日常清洗質量的監測。此外,周桂琴等[12]研究發現,放大鏡檢測法在潛在管腔類器械清洗質量的不合格率為15.00%,可檢測出管腔手柄、活檢淺口存在的隱血和銹漬,證實了放大鏡檢測法對管腔器械表面殘留物的適用性。另外,相關研究表明,管腔器械使用后超過2h不清洗會增加管腔內污染物的干涸,使得血跡、體液附著在管腔壁內無法徹底清潔,從而影響滅菌效果[13]。因此,管腔器械使用完畢后應及時回收,嚴格按照管腔器械的清洗流程,選擇合理的清洗工具徹底去除污染物,才能夠有效控制復用手術器械的清洗質量。
綜上所述,使用醫用導光儀可檢測出放大鏡和傳統白條法難以檢測出的器械腔壁內殘留的污染物,且該檢測方法操作簡便,成本低廉,適用于多種型號的管腔器械,有較高的臨床應用價值。

