喹諾酮類藥物引起血糖異常不良反應的對比研究
位寧,李夢,陳夏,柴清軍
(河南省漯河市中醫院藥學部,漯河 462000)
氟喹諾酮類藥物抗菌譜廣,在體內感染部位組織體液濃度高,在一般抗菌藥物不易達到的肺上皮細胞襯液、前列腺組織、骨組織中濃度可達到同期血藥濃度的1~2 倍[1]。該類藥物的化學結構、作用機制不同于其他抗菌藥物,因此該類藥物與其他抗菌藥物發生交叉耐藥較少,且已成為臨床應用最廣泛的抗生素類之一[2-3]。近些年來,在氟喹諾酮類的臨床使用中,觀察到患者會出現藥物相關性的血糖異常,且在糖尿病和非糖尿病患者中均可發生[4],該類藥物可能誘發糖代謝異常的風險不斷引起臨床的關注。目前,抗菌藥物引起葡萄糖代謝改變的確切機制尚不完全清楚,可能是藥物直接作用于葡萄糖代謝,也可能是多個因素共同作用的結果[6]。動物實驗研究結果表明,氟喹諾酮類藥物可通過阻斷胰腺B 細胞的ATP 敏感性鉀通道而促進胰島素分泌,進而發生低血糖反應[5]。有臨床研究提出:環丙沙星和左氧氟沙星可能通過干擾細胞的葡萄糖轉運和GLUT1 功能而引起血糖異常[7],特別是對糖尿病患者血糖水平影響較大。因此,如何控制氟喹諾酮類藥物在臨床應用中的血糖異常風險,加強臨床用藥的安全性,是亟待解決的問題。本文通過相關病例的回顧性分析,探討在糖尿病和非糖尿病患者中使用氟喹諾酮類藥物對血糖異常的影響,為安全、合理用藥提供 參考。
1 資料和方法
1.1 一般資料
通過在醫院HIS 系統中收集和篩選靜脈給予喹諾酮類藥物的住院患者的病例資料,索引日期為2014年6 月—2016 年6 月,收集的數據包括患者的家族史、既往病史、使用的降糖藥,以及相關的實驗室檢查(空腹血糖)、高血糖實驗和糖化血紅蛋白。日期為第一次處方的日期,藥物的用量根據說明書中推薦劑量給藥。對以下患者進行排除:①在索引日期前6 個月使用過抗生素的患者;②檢索日期內使用多種抗菌藥物。共得病例744 份。其中左氧氟沙星組為342 例,環丙沙星組為145 例,莫西沙星組257 例;另收集該段時間內靜脈給予非喹諾酮類抗菌藥物的阿奇霉素的患者258 例(檢索時年齡設置為18 歲以上)作為參 照組。
1.2 結果判讀
血糖標準:正常血糖標準為空腹血漿血糖為70~125 mg/dl(3.9~6.9 mmol/L)[8];該研究設定當血糖水平>150 mg/dl(8.33 mmol/L)為高血糖;當血糖水平<70 mg/dl(3.89 mmol/L)為低血糖。
1.3 研究方法及統計學處理
采用回顧性分析的方法,同時進行了敏感性分析,隨訪期為7 天或14 天,應用SPSS 統計軟件,對收集病例的病史、實驗室檢查進行分析。設定阿奇霉素為參比對照組,采用Logistic 回歸估計原始和調整后的比值比(OR)和95%置信區間(CI),探討氟喹諾酮類中環丙沙星、左氧氟沙星和莫西沙星與糖代謝異常的風險的關聯。同時對納入研究的患者進行了糖尿病和非糖尿病分層分析。P<0.05 為差異有統計學 意義。
通過在醫院HIS 系統篩選出使用使用喹諾酮類藥物的患者,根據排除條件進行排除,共有744 例使用喹諾酮類藥物的患者和258 例使用阿奇霉素的患者納入該項研究。其病例特點描述見表1。
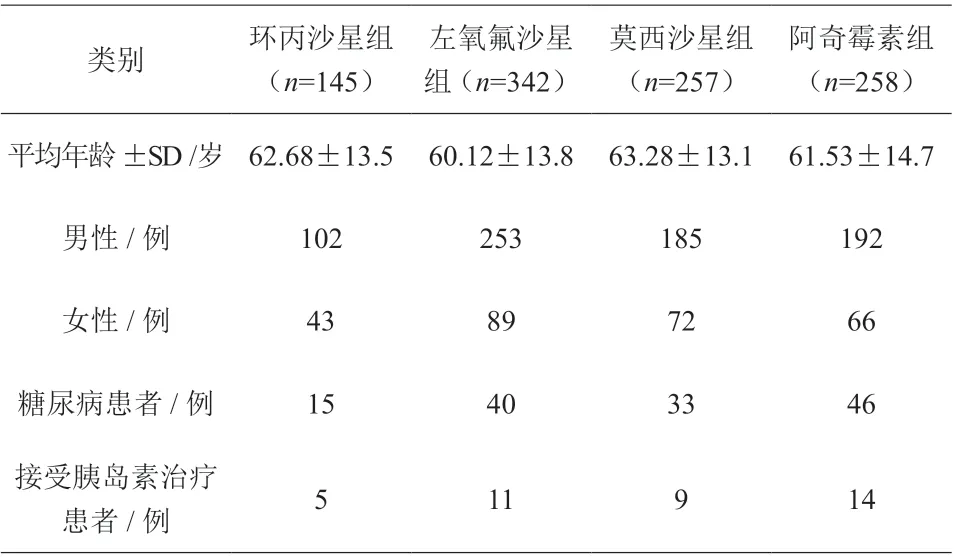
表1 納入研究的病例特點
2 結果
2.1 糖代謝異常結果
在研究中,限定當血糖>150 ml/dl 或血糖<70 mg/dl 時為血糖異常。為了探討糖代謝異常與喹諾酮類藥物使用的相關風險,將患者分為兩組:高血糖組和非高血糖組。用Logistic 回歸分析喹諾酮類藥物引起血糖異常(包括高血糖和低血糖)的比率,結果見表2。同時選擇阿奇霉素作為對照組,以喹諾酮類藥物為自變量,血糖為因變量,用Logistic 回歸分析該系列藥物在糖尿病和非糖尿病中各自發生血糖異常(包括高血糖和低血糖)的危險度,結果見表3。
2.2 統計結果
通過該項研究發現,喹諾酮類藥物中不同的品種引起血糖異常的風險大小不同,在表2 中可以得出:引起血糖增高的概率最大的為左氧氟沙星組,其發生概率為0.038(0.017~0.074),其次為環丙沙星和莫西沙星;而發生血糖降低的概率最大的為莫西沙星組,其概率為0.038(0.015~0.076),左氧氟沙星次之,環丙沙星發生率較低。表3 中顯示喹諾酮類藥物中不同的品種在糖尿病和非糖尿病組中,與阿奇霉素相比,發生血糖異常的危險度不同。在糖尿病患者中,血糖增高的的比值較高的為左氧氟沙星,其發生比值及95%置信區間分別為4.907(1.626~6.805),而非糖尿病患者中發生比值較高的仍然為左氧氟沙星組,但糖尿病組的比值比較非糖尿病組高。而發生低血糖比例較高的為莫西沙星組。糖尿病組較非糖尿病組發生的危險 度高。
3 討論
在本次回顧性分析中,左氧氟沙星引起血糖增高的風險最大,而莫西沙星引起血糖降低的風險最大,這一研究結果與之前的研究結果一致[9]。在最近一項研究表明[10],喹諾酮類藥物通過刺激胰島B 細胞效應產生促胰島效應,從而增強胰島素的分泌,該文章還指出加替沙星產生的促胰島效應最大,其次為莫西沙星,其研究的結果和我們的研究結果吻合,莫西沙星引起低血糖的危險度較左氧氟沙星和環丙沙星高。
糖尿病組發生氟喹諾酮類藥物誘發低血糖的危險度更高,推測是藥物相互作用的結果。糖尿病患者多給予胰島素或口服降糖藥控制血糖,磺酰脲類降糖藥可抑制胰島B 細胞三磷酸腺苷ATP 敏感K+通道(KATP通道),增強胰島素分泌、進而導致胰島素釋放,因此,當氟喹諾酮類藥與磺酰脲類聯用,會增加該類降糖藥物的血藥濃度,進而引起血糖下降[11-13]。
該研究中無論糖尿病組或者非糖尿病組,左氧氟沙星引起血糖增高的危險度最高,氟喹諾酮類藥物引發高血糖反應的機制尚不明確,可能是喹諾酮類藥物激發胰島B 細胞的空泡形成,導致胰島素水平下降,誘發血糖水平增高。結合喹諾酮類藥物在體內代謝排泄過程進行分析,解釋左氧氟沙星引起血糖增高危險度最高的原因[14]。喹諾酮類藥物大多經腎臟代謝,腎功能不全時,藥物代謝減少,體內蓄積增加,進而引起藥物相關的血糖增高,左氧氟沙星和環丙沙星需要根據肌酐清除率調整劑量,而莫西沙星對于輕中度腎損傷的患者不需要調整劑量,若調整劑量不正確或未調整劑量,可能會引起藥物的蓄積,而引起高血糖,這或許可以解釋,發生高血糖的危險度左氧氟沙星最高,環丙沙星次之的原因;也有些文獻提出,應激因素和其他疾病狀態的相互作用可能會使血清腎上腺水平增加有關,進而增加血糖水 平[15],但這種改變是可逆的。
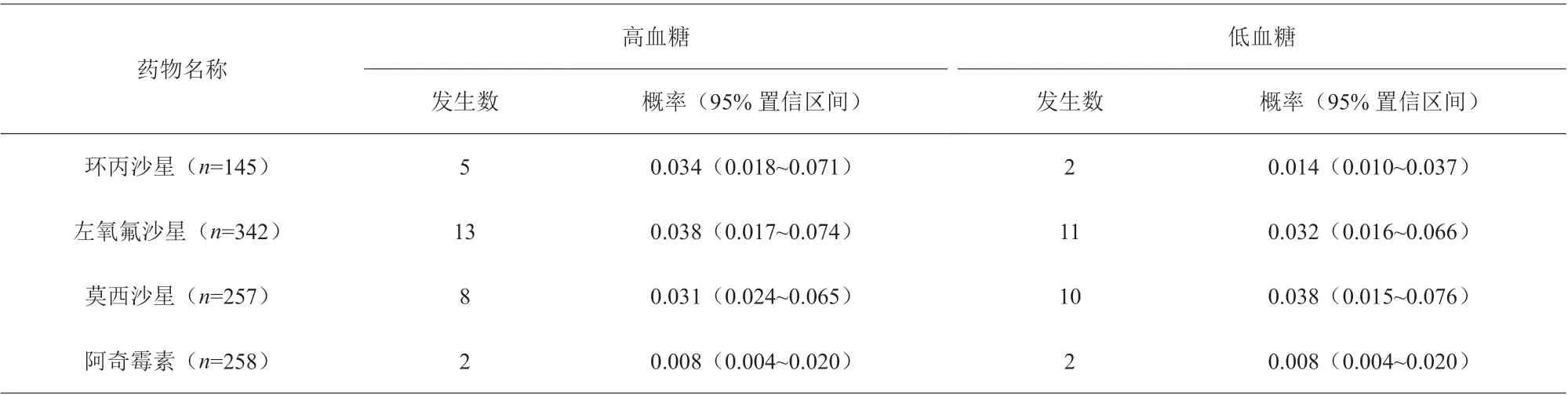
表2 喹諾酮類藥物引起血糖異常的比率

表3 糖尿病組和非糖尿病病組發生血糖異常的危險度
本研究通過對糖尿病和非糖尿病進行分組,對氟喹諾酮類藥物在臨床應用中對血糖的風險進行了分析。在臨床中感染也可能會引起糖代謝異常,這可能成為導致反向因果關系的誘因;相對于更大樣本量的分析,本次研究的樣本量難以排除個體和罕見臨床因素的影響;此外,喹諾酮類藥物適用于18 歲以上的成年患者,喹諾酮類藥物口服吸收良好,對于青壯年患者,出現細菌感染狀況,門診治療處理,因此,納入本研究的病例平均年齡偏大。同時,研究設計為回顧性研究,并未對患者的生存率進行隨訪。
4 結論
本研究表明,無論是糖尿病還是非糖尿病的患者,在靜脈使用喹諾酮類藥物中,均面臨著發生藥物相關的血糖異常的風險。其中左氧氟沙星引起血糖升高風險最大,莫西沙星引起血糖降低風險最大。因此在臨床應用中應充分考慮到與喹諾酮誘發血糖異常的風險,尤其是易引起血糖變化的人群對臨床實踐具有積極的意義。同時本研究也為血糖異常必須使用喹諾酮類藥物的患者提供了臨床應用參考。

