分析超聲乳化聯合房角分離術治療青光眼的療效
馬秋莎
青光眼是一組以視力水平降低、視乳頭萎縮、視野缺損等為主要特征的疾病,誘發因素包括視神經供血不足及病理性眼壓增高等,此外,還有情緒激動、習慣性便秘、過度用眼、不合理用藥等。青光眼主要是因為眼球中前房角異常關閉,在短時間內提高眼壓引起的疾病,對于病情嚴重者,可能導致失明[1]。在醫學技術日益發展的同時,手術治療方法可以將前房角分離,使眼壓水平恢復正常,進而青光眼治療的目的。據有關資料顯示[2],在患者眼壓水平提高且伴有青光眼者,眼球部位黃斑區神經節細胞復合體(macular ganglion cell complex,mGCC)的變化也會發生顯著改變,基于此應加強對青光眼的治療。臨床上,青光眼的治療以房角分離術為主,為提升治療效果,需結合超聲乳化手術和房角分離術,以此促進治療效果的提高。本文就青光眼治療中超聲乳化聯合房角分離應用效果進行分析,詳情如下。
1 資料與方法
1.1 一般資料
本文所選82例研究對象均為2018年5月—2019年12月在本院治療的青光眼患者,入選標準:(1)與青光眼臨床診斷標準相符[3];(2)了解研究內容并簽署書面同意書;排除標準:(1)合并白內障;(2)合并前房角畸形與先天性眼球發育不全。以隨機數字表法將其分為兩組,對照組(41例)男、女例數比為23∶18;平均年齡(59.63±10.23)歲;平均病程(3.75±1.16)年;觀察組(41例)男、女例數比為24∶17;平均年齡(59.47±10.18)歲;平均病程(3.69±1.21)年。在臨床資料上,觀察組與對照組比較差異無統計學意義(P>0.05),具有可比性。本研究經醫院倫理委員會批準。
1.2 方法
觀察組與對照組均接受超聲乳化手術,在此基礎上,觀察組結合房角分離術。術前,檢查所有患者前房角與眼壓,合理控制眼壓,在眼壓平穩后實施手術。對患者實施麻醉處理與散瞳處理,通過復方托吡卡胺滴眼液進行散瞳,嚴格按照說明書開展,在散瞳結束后,表面麻醉采用鹽酸奧布卡因,麻醉起效后,通過手術刀切開顳上方角膜緣,輔助切開角膜緣上方3點,將0.5 mL的黏彈劑注入到前房部位,根據超聲乳化操作規范進行,首先實施環形撕囊,然后進行水分離處理,吸出渾濁的晶體,通過I/A手段將皮質吸出,向眼球內部放置后房型與折疊型人工晶體[4]。觀察組在進行超聲乳化手術后,實施房角分離術,沿房角注射1 mL黏彈劑,通過鈍性分離方法粘接房角,結束后,利用虹膜恢復期對虹膜根部按壓,以便虹膜根位置凹陷,結束后對患者房角部位進行觀察,若房角無開放,則繼續向房角注射黏彈劑并實施鈍性分離,重復分離直至房角分離完全,在合適部位放置人工晶體,通過I/A將黏彈劑吸出,然后利用水密合方法將角膜的切口關閉[5]。術后予以兩組妥布霉素地塞米松滴眼液,進行為期2周治療。
1.3 觀察指標
對比82例患者并發癥發生狀況、mGCC厚度、視力和眼壓水平,其中并發癥主要包括眼干、眼痛、感染、前房纖維素樣滲出、角膜水腫等。
1.4 統計學方法
本研究數據均應用SPSS 18.0軟件進行統計學分析,計量資料的表示方法與檢驗方法為分別是(±s)和t檢驗;計數資料的表示方法與檢驗方法分別是率(%)與χ2檢驗,P<0.05為差異有統計學意義。
2 結果
2.1 兩組并發癥發生情況比較
對照組中5例眼干,3例眼痛,2例感染,3例前房纖維素樣滲出,1例角膜水腫,并發癥發生率為34.15%(14/41);觀察組中3例眼干,2例眼痛,1例角膜水腫,無感染和前房纖維素樣滲出,并發癥發生率是14.63%(6/41);觀察組并發癥發生率低于對照組,差異有統計學意義(χ2=4.232,P=0.040)。
2.2 兩組手術前后mGCC厚度比較
兩組術前上方、下方mGCC厚度比較差異均無統計學意義(P>0.05);術后,觀察組的上方、下方mGCC厚度均優于對照組,差異均有統計學意義(P<0.05),見表1。
表1 兩組手術前后mGCC厚度比較(mm,±s)
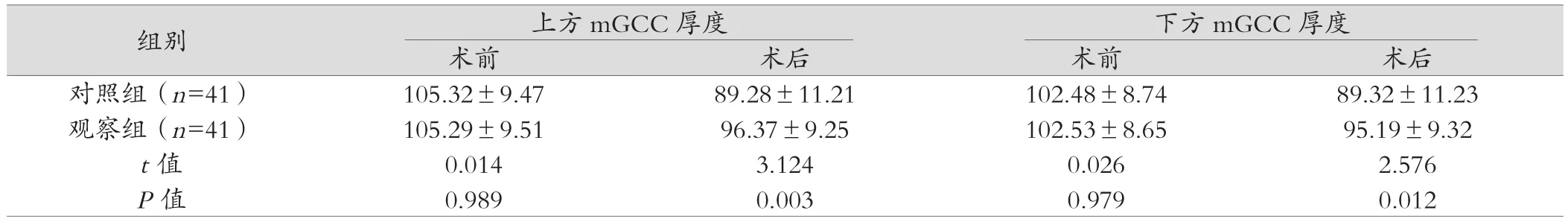
表1 兩組手術前后mGCC厚度比較(mm,±s)
組別 上方mGCC厚度 下方mGCC厚度術前 術后 術前 術后對照組(n=41) 105.32±9.47 89.28±11.21 102.48±8.74 89.32±11.23觀察組(n=41) 105.29±9.51 96.37±9.25 102.53±8.65 95.19±9.32 t值 0.014 3.124 0.026 2.576 P值 0.989 0.003 0.979 0.012
2.3 兩組手術前后視力及眼壓水平比較
術前,對照組的視力與眼壓分別為(0.25±0.05)和(24.61±2.05)mmHg; 觀 察 組 的 分 別 為(0.24±0.03) 和(25.42±2.81)mmHg,組間比較差異均無統計學意義(t=1.098、1.491;P=0.275、0.139);術后,對照組的視力與眼壓分別為(0.55±0.12)和(19.61±0.35)mmHg,觀察組的分別為(0.72±0.09)和(16.37±0.83)mmHg,觀察組較對照組優,比較差異均有統計學意義(t=7.257、23.031;P=0.000、0.000)。
3 討論
青光眼是目前臨床常見、多發眼科疾病之一,對于中老年人員而言很容易誘發該病。因為用藥不合理、情緒激動等因素引發疾病,部分年齡較大者,是因為機體各項功能減弱、機體衰弱等誘發[6-7]。臨床上,大部分青光眼合并白內障,由于青光眼患病復雜,若未及時對正房角部位糾正,開展手術,則會提高致盲率。針對青光眼的治療往往以超聲乳化手術為主,具有顯著效果。患者發病后,導致晶狀體厚度增加、體積變大、晶狀體渾濁,進而改變了虹膜根部及瞳孔緣部位,造成虹膜結構、晶狀體異常,提升眼壓,導致房角狹窄,部分甚至出現房角全部關閉,最終發生失明現象[8-10]。針對青光眼患者而言,超聲乳化手術同樣具有顯著降眼壓效果。房角分離術在閉角型青光眼治療中具有一定功效,其可以使患者分離閉合的房角恢復,手術期間,通過人工晶狀體取代渾濁的晶狀體,避免晶狀體影響手術治療效果[11]。經手術治療可及早恢復患者手術治療效果,使房角深度增加,改善瞳孔緣與晶狀體間距離,避免瞳孔阻滯。手術期間,將人工晶狀體放置于囊袋中,通過囊袋前拉力達到眼壓降低目的[12]。由研究結果分析,觀察組并發癥發生率(14.63%)比對照組(34.15%)低,差異有統計學意義(P<0.05),說明超聲乳化與房角分離術聯合安全性更高;術后,觀察組的上方、下方mGCC厚度均優于對照組,差異均有統計學意義(P<0.05);術后,觀察組視力及眼壓水平較對照組更優,差異均有統計學意義(P<0.05)。可知,聯合超聲乳化手術與房角分離術有助于患者視力及眼壓水平改善,確保良好的治療效果。
綜上所述,超聲乳化與房角分離術在青光眼治療中應用效果明顯,除改善眼壓、視力水平外,有助于降低并發癥發生率。

