腹腔鏡與開放手術治療肥厚性幽門狹窄的效果比較
呂文強 蘇義林 王 亮
肥厚性幽門狹窄(hypertrophic pyloric stenosis,HPS)是幽門環肌肥厚性增生引起的消化道梗阻疾病,是新生兒和嬰兒早期最常見的手術指征之一,發病機制尚不明確,發病率因地區而異,與遺傳和環境因素有關,包括種族、家族史、母親吸煙、大環內酯藥物、男性、出生順序等。臨床表現為胃蠕動波、非膽汁性噴射性嘔吐、腹部橄欖樣腫塊等征象。幽門環肌切開術為HPS公認的治療方法,傳統開放手術已被多數術者采用,隨著微創技術的發展,近些年,手術方式不斷更新,傳統開放手術也逐漸被腹腔鏡微創手術代替。本文就腹腔鏡幽門環肌切開術與傳統開放手術治療HPS的效果及術后并發癥進行比較,現報道如下。
1 資料與方法
1.1 一般資料 選擇2015年7月至2019年12月中國科學技術大學附屬第一醫院(安徽省立醫院)兒外科收治的HPS患兒65例,男童53例,女童12例;平均發病年齡(38.69±21.72)d;平均出生體質量(3.17±0.52)kg;低出生體質量(<2.5 kg)患兒6例,正常出生體質量(≥2.5 kg)患兒59例;發生嘔吐時患兒平均體質量(4.01±1.14)kg;第1產45例,第2產17例,第3產3例;母親第1次懷孕43例,第2次懷孕15例,第3次懷孕及以上者7例;試管嬰兒2例;順產38例,剖宮產27例;早產8例,足月產57例;母乳喂養11例,純配方奶喂養14例,混合喂養40例。根據手術方式的不同,分為腹腔鏡組(n
=37)與開放組(n
=28);根據患兒術前是否輸液治療(注:65例手術患者中,其中1例因標本溶血,所以在輸液前后電解質分布情況比較中未納入分析),分為輸液組(n
=14)與未輸液組(n
=50)。1.2 納入與排除標準 納入標準:①臨床表現為非膽汁嘔吐者;②彩超檢查提示幽門肌增厚者;③上消化道造影檢查提示幽門通過受阻或出現“線樣征”“鳥嘴征”“肩樣征”等征象者。排除標準:①合并重度呼吸、循環障礙者;②合并臍部感染者。本研究經醫院倫理委員會批準,所有患者知情同意,并簽署知情同意書。
1.3 手術方法 兩組患兒術前行血常規、生化、凝血象、免疫組合、胸片、心電圖檢查評估患兒情況。腹腔鏡組患兒全身麻醉成功后,取平臥位,腹腔鏡顯示屏放置在患兒右側,術者和助手站在患兒左側,常規置入胃管,上腹部稍墊高,于臍環左側皮膚皺褶處穿刺5 mm Trocar,置入腹腔鏡,建立氣腹,壓力維持在6~8 mmHg,左上腹再分別穿刺2孔,分別插進5 mm Trocar,探查腹腔情況,是否有穿刺損傷,排空胃,以利于操作,置入操作鉗、電凝鉤、幽門刀、幽門鉗將橫結腸及大網膜向下推開,向左側牽拉胃體暴露幽門腫塊,證實為HPS,左手操作鉗固定幽門位置,沿幽門縱軸少血管區用電凝鉤表淺切開幽門漿肌層,用幽門刀切開幽門環肌,再用幽門分離鉗插入切開的幽門環肌,撐開幽門環肌,使黏膜完全膨出,胃管注入50 mL空氣,證實通過幽門順利,黏膜無破損,關閉各Trocar孔。
開放組患兒臍上2個橫指偏右作長約3 cm橫切口,逐層切開腹壁皮膚各層,進入腹腔,用無損傷鑷將幽門腫塊提出切口外,沿幽門縱軸少血管區用電凝鉤表淺切開幽門漿肌層,用幽門刀切開幽門環肌,再用幽門分離鉗插入切開的幽門環肌,撐開幽門環肌,使黏膜完全膨出,胃管注入50 mL空氣,證實通過幽門順利,黏膜無破損。將幽門還納腹腔,關閉腹腔及切口。
1.4 術后隨訪 兩組患兒術后均進行門診隨訪,每月隨訪1次,隨訪6個月以上。
1.5 觀察指標 觀察比較兩組患兒年齡、體質量、性別、是否第1產、母親懷孕史、喂養方式、術前是否輸液、術中出血、手術持續時間、總住院時間、手術后住院時間及手術方式等指標的差異。記錄兩組患兒術后并發癥(嘔吐、發熱、呼吸道反應、無尿、切口感染裂開)發生情況,兩組患兒電解質分布情況及術后隨訪情況。
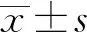
2 結果
2.1 兩組患兒一般資料比較 兩組患兒年齡、體質量、性別、是否第1產、母親懷孕史、喂養方式及術前是否輸液等進行比較,差異均無統計學意義(P
>0.05)。見表1。
表1 兩組患兒一般資料比較

續表1
2.2 兩組患兒手術相關指標及術后并發癥比較 65例HPS患兒均順利完成手術,腹腔鏡組有2例中轉開腹手術(1例因腹腔暴露困難、1例黏膜破損)。腹腔鏡組患兒總住院時間和術后住院時間均短于開放組,差異有統計學意義(P
<0.05)。兩組患兒術中出血、手術持續時間及術后并發癥情況進行比較,差異均無統計學意義(P
>0.05)。見表2。
表2 兩組患兒手術相關指標及術后并發癥比較
2.3 兩組患兒電解質分布情況比較 兩組患兒血清鈉、氯、滲透壓及肌酐進行比較,差異均有統計學意義(P
<0.05);血清鉀、CO、鈣、磷、鎂、陰離子間隙及葡萄糖進行比較,差異均無統計學意義(P
>0.05)。見表3。
表3 兩組患兒電解質分布情況比較
2.4 術后隨訪情況 兩組患兒均未見嘔吐癥狀,均能正常喂養,體質量正常增長。
3 討論
HPS是新生兒和嬰兒早期非膽汁性嘔吐最常見的外科原因,常伴隨水電 解質紊亂,如未能及時糾正,可導致患兒死亡。目前,HPS的治療方式包括阿托品藥物治療、開放手術治療及微創手術治療等,傳統開放手術雖然療效較為確切,但創傷大,術后恢復較慢,且手術疤痕大,影響美觀。研究顯示,腹腔鏡幽門環肌切開術具有良好的手術效果,并逐漸成為HPS的主要治療方式,與開放手術相比,腹腔鏡幽門環肌切開術具有創傷小、切口小,鏡下顯露術區寬大清晰、住院時間短、恢復快,且并發癥少等優勢。
本研究結果顯示,HPS患兒與男性、頭產、初產、奶瓶喂養等有關,與國內外流行病學研究結果基本相同。近年來,HPS的發病率顯著下降,仍需要更大樣本研究進一步驗證。HPS患兒易造成血清鈉、氯的丟失,滲透壓普遍低,導致住院時間延長,是預后不良的主要因素之一。因此,對于HPS患兒應盡早常規輸液治療,糾正水電解質紊亂,提高預后效果。
本研究結果顯示,腹腔鏡組患兒總住院時間、手術后住院時間均低于開放組,與相關研究結果一致。HPS腹腔鏡手術可能會引起幽門黏膜穿孔、幽門肌切開不全等并發癥的發生。本研究有1例患兒出現幽門黏膜穿孔,可能與使用了非專門的幽門環肌分離鉗進行幽門環肌分離、操作臂較長、操作不夠熟練、力度掌握不穩等有關。因此,建議在做幽門環肌分開時,盡量選擇手臂短、專門的幽門分離鉗。HPS患兒的平均發病年齡為(38.69±21.72)d,平均體質量為(4.01±1.14)kg,該年齡段患兒腹腔容積較小,給腹腔鏡手術增加難度,特別是腸管脹氣對手術影響特別大,本研究有1例患兒因嚴重腸管脹氣影響手術而導致中轉開放手術。因此,建議術前應使用開塞露或清潔灌腸減少腸管脹氣對手術操作空間的影響。另外,為了增加腹腔操作空間,Trocar孔用橡皮管包繞縫合固定,防止Trocar在手術中進入腹腔或脫出而影響手術操作,腹腔鏡目鏡的Trocar用手向外適度牽拉可以擴大操作空間。
本研究結果顯示,術后早期腹腔鏡幽門環肌切開術患兒嘔吐、發熱、呼吸道反應及無尿的發生例數較傳統開放手術稍多。術后嘔吐可能與麻醉藥物反應、術后水腫反應有關;發熱均為一過性發熱,可能與術后吸收熱有關;呼吸道反應主要為咳嗽咳痰,可能與術中插管,患兒年齡小不能自主咳痰及術后呼吸道管理有關;一過性無尿,經過積極補液迅速糾正,可能與術前、術中補液不足有關。兩組患者術中出血和手術時間差異無統計學意義(P
>0.05),均可達到手術療效,但腹腔鏡組患兒住院病程短,快速康復出院,可能與腹腔鏡的微創方式有關。綜上所述,傳統開放手術與腹腔鏡幽門環肌切開術治療HPS均安全有效,但腹腔鏡幽門環肌切開術住院時間短,術后并發癥少,康復更快;對于HPS患兒盡早進行液體復蘇,有利于糾正電解質紊亂。

