后內側倒“L”形切口三間隙顯露聯合前外側入路治療 復雜脛骨平臺骨折的臨床效果
申秉毅
(山西省太原市萬柏林區醫療集團中心醫院,山西 太原 030024)
0 引言
復雜脛骨平臺骨折是當前高能量交通事故中一種常見的關節內骨折[1],通常需要手術治療。按照脛骨平臺骨折(Tibial plateau fracture, TPF)的Schatzker分型,復雜性TPF多為Ⅳ~Ⅵ型,包括內側平臺骨折、雙側平臺骨折、雙側平臺骨折加脛骨干與干骺端分離[2-3]等。復雜TPF臨床治療的難點是在局部軟組織和血液供應的限制下獲得關節面的解剖復位和令人滿意的內部固定[4]。不當的治療方式極易導致嚴重的術后并發癥,如皮膚壞死、感染、骨不連、關節疼痛、關節畸形和創傷性關節炎等[5]。常規治療復雜脛骨平臺骨折的方法為擇期行骨折解剖復位堅強內固定[6]。根據三柱分型理論,脛骨平臺的橫斷面可分為前外側柱、前內側柱及后柱。TPF的手術治療中可供選擇的入路包括前外側和后內側入路。然而單純前外側入路在術中的操作和固定較為困難,無法充分顯露骨折塊,后內側入路則難以將脛骨平臺的后側柱完全暴露出來[7]。臨床研究表明,后內側倒“L”形切口三間隙顯露能完全顯露脛骨平臺后側柱,有利于直視下復位關節面的塌陷、植骨和固定[8],因此被越來越多的創傷骨科醫師采用。基于此,我們調查分析了本院87例行手術治療的復雜TPF患者的臨床資料,探討后內側倒“L”形切口三間隙顯露聯合前外側入路這一術式的臨床效果。
1 資料與方法
1.1 一般資料
回顧性分析2019年8月至2021年3月至我院行手術治療的復雜脛骨平臺骨折患者52例。其中男性患者37例,女性患者15例;年齡23~55歲,平均36.57歲;受傷原因:道路交通傷27例(51.92%),墜落傷12例(23.08%),運動損傷9例(17.31%),其 他4例(7.69%)。Schatzker分 型:Ⅳ型20例(38.46%),Ⅴ型15 例(28.85%),Ⅵ型17 例(32.69%);骨折至入院手術時間為5~11d(8.4±0.9)d。按照患者的手術方式分為觀察組與對照組。對比兩組患者術前一般資料(如年齡、文化程度、Schatzker分型等),差異無統計學意義(P>0.05),因此存在可比性。本研究經醫院倫理委員會審核通過,患者及家屬均自愿參與并簽署知情同意書。
納入標準:(1)經過影像學(X線片、CT等)檢查確診為復雜脛骨平臺骨折,即TPF中Ⅳ~Ⅵ型;(2)全部患者均為新鮮骨折,骨折時間小于12h;(3)具備手術適應證,同意行手術治療。排除標準:(1)骨折前存在運動功能障礙;(2)病理性骨折;(3)伴隨其他部位骨折或神經損傷;(4)合并嚴重感染或肝腎功能異常;(5)隨訪失聯。
1.2 治療方法
1.2.1 術前準備
患者入院后予以制動、患肢固定、跟骨牽引,進行消腫(至皮膚恢復皺褶)及抗凝等常規支持治療,控制合并癥。完善心電圖、全胸X線片、雙下肢多普勒超聲檢查、患側膝關節X線片及CT平掃加三維重建等,充分了解患者傷情及身體基本狀況。術前預防性使用抗生素。所有患者手術時均采取俯臥位,下肢采用充氣止血帶進行止血,麻醉方式為全麻或蛛網膜下腔阻滯聯合硬膜外麻醉。麻醉后留導尿管,去掉牽引。
1.2.2 手術方式
對照組:采用傳統前外側單切口入路內固定。弧形切口起始于股骨外上髁,止于腓骨頭及脛骨外側的Gerdy結節,切口不宜過長。撥開筋膜,適當剝離 Gerdy 結節,于腓骨小頭上方向后剝離髂脛束。顯露出外側脛骨平臺后,探查及處理塌陷的關節面及嵌頓于其中的半月板。實施骨折復位。使用骨膜剝離器抬高關節面,關節面復位后用鋼板固定。鋼板邊緣位置多數為脛骨平臺后上方。選用同種異體骨填充骨質破損區,避免關節面再塌陷。將關節腔內血液吸盡和沖洗后,將其他碎骨片進行清除,修復相關韌帶及關節囊,縫合切口。
觀察組:后內側倒“L”形切口三間隙顯露聯合前外側入路。于患肢后內側標倒記“L”形切口線,橫線沿腘橫紋,豎線沿脛骨后內側嵴,約向下8cm。沿標記線依次切開皮膚和筋膜,同時注意避免損傷大隱靜脈。顯露的三個間隙分別為:從腓腸肌內側頭內緣進入,牽拉暴露并剝離腓腸肌和比目魚肌,掀起關節囊的腘肌深面,向外側牽拉脛骨外側緣從而顯露后側平臺;從腓腸肌外側頭進入,牽拉腘血管神經束,分離結扎周偉細小的血管,剝離后側的韌帶及關節囊從而顯露后外側平臺;由切口前方顯露前內側脛骨平臺。在暴露間隙的過程中依次進行骨折復位及固定。
使用抗生素預防感染。抬高患肢利于減輕消除腫脹。在醫生的指導下有計劃地進行功能鍛煉。每兩周復查X線片,了解康復情況,逐步負重行走,當影像學確定骨性愈合后可開始完全負重下地活動。
1.3 觀察指標
我們選用以下四種評價標準來觀察手術療效:(1)圍手術期相關指標,包括患者的手術時間、術中出血量、術后并發癥發生率、住院時間等。(2)骨性愈合時間。(3)JOA膝關節評分,內容包括疼痛評分、穩定性和行走功能等,得分越高,膝關節功能越好[9]。(4)膝關節Rasmussen放射評分,包括關節面的塌陷、髁寬增加和成角畸形。總分為18分,18分為優,12~17分為良,6~11分為中,低于6分為差。分數越高,表示療效越好。
1.4 統計學處理
采用SPSS 19.0對數據進行統計學分析。計量資料采用t檢驗。以(±s)表示。計數資料用率(%) 表示,采用χ2檢驗,當P<0.05時差異有統計學意義。
2 結果
2.1 兩組患者圍手術期相關指標比較
觀察組的手術時間較對照組長,住院時間較對照組短,術中出血量和術后并發癥發生率則無明顯差異。見表1、表2。
表1 兩組患者圍手術期相關指標(±s)

表1 兩組患者圍手術期相關指標(±s)
組別 n 手術時間(min) 術中出血量(mL) 住院時間(周)觀察組 22 192.64±42.35 319.84±18.35 17.86±7.48對照組 30 129.15±37.94 289.26±16.94 24.24±5.93 t 8.496 1.876 4.152 P>0.05 <0.05 <0.05

表2 兩組患者手術后并發癥(n,%)
2.2 骨性愈合時間的比較
觀察組的骨性愈合時間為(19.27±4.87)周,對照組為(25.38±5.92)周,觀察組明顯短于對照組,差異均有統計學意義(P<0.05)。
2.3 JOA膝關節評分比較
觀察組與對照組患者手術前的疼痛、行走功能、穩定性評分的差異均無統計學意義(P>0.05)。手術后,兩組的各項指標均有所改善,且觀察組的評分均高于對照組(P<0.05),詳情見表3。
表3 兩組患者治療前后 JOA 各項指標評分對比(±s,分)
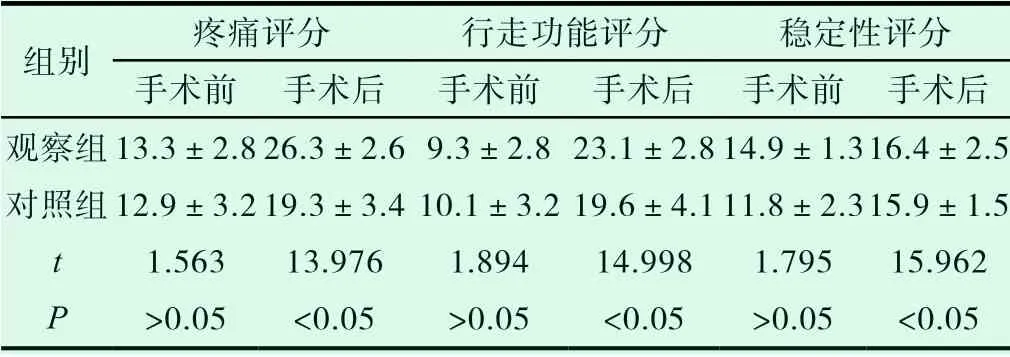
表3 兩組患者治療前后 JOA 各項指標評分對比(±s,分)
組別 疼痛評分 行走功能評分 穩定性評分手術前 手術后 手術前 手術后 手術前 手術后觀察組13.3±2.826.3±2.69.3±2.823.1±2.814.9±1.316.4±2.5對照組12.9±3.219.3±3.410.1±3.219.6±4.111.8±2.315.9±1.5 t 1.563 13.976 1.894 14.998 1.795 15.962 P >0.05 <0.05 >0.05 <0.05 >0.05 <0.05
2.4 Rasmussen 放射評分比較
根據回訪結果,手術后一年,觀察組的評分為(15.8±2.5)分,優良率 87.3%;對照組的評分為(10.1±5.7)分,優良率 69.5%,觀察組高于對照組,差異有統計學意義(P<0.05)。
3 討論
導致復雜脛骨平臺骨折的原因中,交通事故和高處墜落之類的高能量損傷較多,易造成內外側平臺劈裂的雙髁骨折、關節面和干骺端同時骨折以及脛骨髁部與骨干分離,患者通常有嚴重的關節破壞、粉碎及髁移位[10]。針對此類骨折,以往臨床常用的手術治療采用前外側切口入路。然而該手術入路對后外側脛骨平臺骨折的術野暴露欠佳,進行手術操作時有一定局限性[11]。其他手術入路,如經腓骨頭截骨入路易損傷腓總神經和術后并發骨不連;后外側倒“L”形切口入路易損傷腘窩后側軟組織;單純的后內側倒“L”形切口三間隙顯露入路則不易顯露后外側關節面和干骺端,不利于骨折的解剖學復位[12]。
在本研究中,觀察組患者采取后內側倒L形切口三間隙顯露聯合前外側入路進行手術治療,而對照組采用前外側入路。研究結果顯示,聯合入路即觀察組的手術時間較對照組長(P<0.05),說明該種術式在操作上對醫師的要求更高。但是觀察組的手術住院時間較對照組短,骨性愈合時間也短于對照組,差異均有統計學意義(P<0.05),說明該術式更有利于傷口恢復。在JOA 評分及Rasmussen 放射評分中,觀察組均較對照組高,差異有統計學意義(P<0.05)。可見該種術式有更好的治療效果。分析原因,可能為:后內側倒L形切口三間隙顯露聯合前外側入路,能夠充分顯露骨折端,使手術視野更加明晰,手術操作空間更大,同時有助于對塌陷的關節面進行植骨,恢復關節面的平整[13]。此外,在本研究中,兩組患者術中出血量和術后并發癥的發生率均無明顯差異,也證實了該種術式的安全性。
綜上所述,采用后內側倒L形切口三間隙顯露聯合前外側入路治療復雜脛骨平臺骨折臨床效果明顯,關節功能恢復較好,值得臨床推廣。

