網(wǎng)絡(luò)認知行為療法對慢性失眠癥患者睡眠質(zhì)量及心理狀態(tài)的影響研究
夏艷秋,唐雷,李安,傅建玲,魏雪梅,崔麗君
(川北醫(yī)學院附屬醫(yī)院,1.護理部;2.精神心理科;3.川北醫(yī)學院護理學院,四川 南充 637000)
失眠癥是各種原因引起的入睡困難、睡眠維持困難、早醒及睡眠時間不足或睡眠質(zhì)量差并導致個體睡眠滿意不足為特征的睡眠障礙[1]。失眠病程≥3個月即可診斷為慢性失眠癥[2]。據(jù)估計,全球大約1/3的人口患有偶然的失眠癥狀,其中7%~10%的人口符合慢性失眠癥診斷的臨床標準[3]。在中國,慢性失眠癥在普通人群中的患病率為6%~10%[4]。長期失眠易導致抑郁、焦慮等精神疾病[5],同時增加患心血管疾病、2型糖尿病的發(fā)生風險[6-7]。目前,失眠癥的主要治療方式以失眠藥物治療和失眠認知行為心理治療為主。藥物治療起效快,但易成癮致長期依賴[8],停藥時易出現(xiàn)戒斷效應(yīng),導致反彈性失眠[9],僅推薦短期使用。認知行為療法(cognitive behavioral therapy,CBT)作為失眠癥的一線治療已有20多年的歷史[10]。傳統(tǒng)的CBT是由治療師對患者進行一對一、面對面的心理干預治療,但由于時空限制、成本高昂、患者需求量大及治療師缺乏等諸多因素的影響,臨床難以推行[11]。隨著互聯(lián)網(wǎng)技術(shù)的快速發(fā)展,網(wǎng)絡(luò)化認知行為治療(internet based cognitive behavioral therapy,ICBT)由于方易便獲取、不受時空限制、成本低及可個性化的模塊設(shè)置而越來越受到重視[12]。目前,國外ICBT治療平臺主要有互聯(lián)網(wǎng)的睡眠健康(SHUTI)程序、Go!to sleep、CBT-I Coach、Sleepio、Sleepcare[13],而國內(nèi)的ICBT治療平臺有CCBT、好睡眠365APP及基于微信平臺微信公眾號(伴你睡寢安助手)。既往研究只是單純應(yīng)用ICBT后觀察其對失眠的改善效果,未見使用基于微信平臺的CBT與藥物聯(lián)合治療失眠癥的文獻報道[14]。本研究旨在探討網(wǎng)絡(luò)認知行為療法對慢性失眠癥患者睡眠質(zhì)量及心理狀態(tài)的影響,為臨床提供參考。
1 資料與方法
1.1 一般資料
選取2020年5至2020年10月川北醫(yī)學院附屬醫(yī)院診治診的60例慢性失眠癥患者為研究對象,按照干預治療方式不同分為干預組(n=31)和對照組(n=29)。本研究已獲得醫(yī)院倫理委員會批準,患者簽署知情同意書。兩組患者一般資料比較,差異無統(tǒng)計學意義(P>0.05)。見表1。納入標準:(1)符合ICSD-3慢性失眠障礙的診斷標準[15];(2)年齡18~60歲;(3)小學及以上文化水平;(4)擁有智能手機,并會使用微信進行交流。排除標準:(1)各類精神障礙和軀體疾病引起的繼發(fā)性失眠或共病失眠者;(2)精神活性物質(zhì)濫用或藥物依賴者;(3)睡眠相關(guān)呼吸障礙、不安腿綜合癥等其他類型的睡眠障礙;(4)漢密爾頓焦慮量表(HAMA)評分>21分,且抑郁量表(HAMD)評分>17分;(5)目前面臨重大應(yīng)激事件者(如離婚、喪親或考試等);(6)孕婦和哺乳期女性;(7)輪夜班工作者;(8)以往進行過CBT治療者。
表1 兩組患者人口學基線資料比較
1.2 方法
對照組給予右佐匹克隆 (成都康弘藥業(yè)集團股份有限公司,規(guī)格:每片3 mg) 口服,用藥劑量2 mg/d,每晚睡前半小時服用。干預組在對照組基礎(chǔ)上增加網(wǎng)絡(luò)認知行為療法,具體為:患者入組后,研究者將患者納入干預組微信群進行管理。患者需每日早晨起床后在“伴你睡寢安助手”公眾號上完成睡眠日記記錄。睡眠日記包括晚上上床睡覺時間、睡著時間、入睡后覺醒時間、起床時間。公眾號系統(tǒng)根據(jù)睡眠日記記錄自動進行睡眠效率計算,研究者根據(jù)患者每周睡眠效率的平均值為患者調(diào)整睡眠限制時長,睡眠效率=晚上實際睡眠時長/總睡眠時長,干預6周期間,每一周研究者均通過“伴你睡寢安助手”公眾號工作臺課程管理板塊向干預組研究對象推送課程內(nèi)容。第一周課程內(nèi)容為:《失眠的分類和治療》、第二周課程內(nèi)容為:《睡眠衛(wèi)生知識》、第三周課程內(nèi)容為:《睡眠限制療法》、第四周課程內(nèi)容為:《刺激控制療法》、第五周課程內(nèi)容為:《負性睡眠信念》、第六周課程內(nèi)容為:《預防復發(fā)》。兩組患者均干預治療6周,治療結(jié)束后隨訪6周。
1.3 觀察指標
(1)睡眠質(zhì)量:采用匹茲堡睡眠質(zhì)量指數(shù)(the pittsburgh sleep quality index,PSQI)量表評估。量表包含7個維度,共有19個條目,總分為0~2l分;得分越高,表示睡眠質(zhì)量越差;Cronbach’s α=0.843。(2)焦慮及抑郁癥狀評分:分別采用HAMA及HAMD評分評估,均采用0~4分5級評分法。HAMA包括14個條目,總分越高表示患者考慮癥狀越重; HAMD 包含24項版本,7類因子結(jié)構(gòu);總分越高表示患者抑郁狀態(tài)越重。(3)催眠藥物減藥率:催眠藥物得分標準根據(jù)PSQI量表中使用催眠藥物情況進行判定,具體的判定標準為:未使用催眠藥物計0分, <1次/周計1分1~2次/周計2分,≥3次/周計3分。如果治療后患者該條目評分降低≥1分則認為治療有效。催眠藥物減藥率=催眠藥物評分降低≥1分例數(shù)/總例數(shù)×100%。
1.4 統(tǒng)計學分析
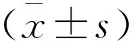
2 結(jié)果
2.1 兩組患者睡眠質(zhì)量比較
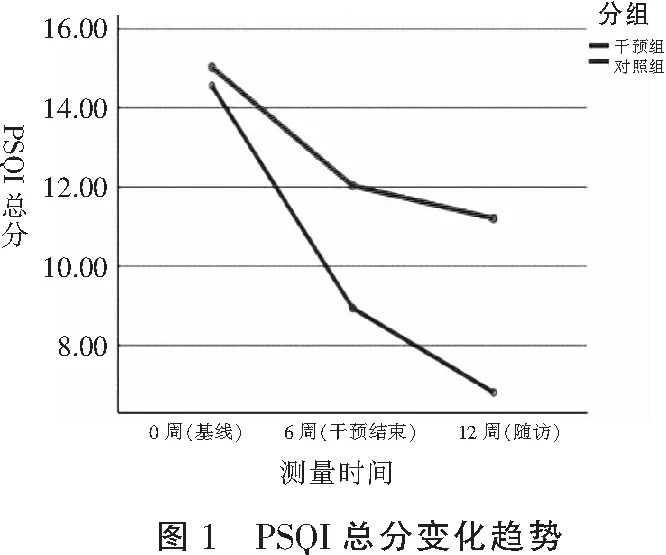
干預前,兩組患者不同時間點PSQI各維度得分和總分比較,差異無統(tǒng)計學意義(P>0.05)。干預結(jié)束時,兩組患者睡眠質(zhì)量維度得分、入睡時間維度得分、日間功能障礙維度得分和PSQI總分比較,差異有統(tǒng)計學意義(P<0.05);12周隨訪時,兩組患者睡眠質(zhì)量維度得分、入睡時間維度得分、睡眠效率維度得分、睡眠障礙維度得分、日間功能障礙維度得分和PSQI總分比較,差異有統(tǒng)計學意義(P<0.05)。干預后,兩組患者PSQI各維度得分和PSQI總分在時間效應(yīng)上比較,差異有統(tǒng)計學意義(P<0.05),即不考慮干預措施相關(guān)因素時,兩組患者PSQI各維度得分和PSQI總分隨時間變化而改變;兩組睡眠質(zhì)量、入睡時間、日間功能障礙以及PSQI總分在分組效應(yīng)上比較,差異有統(tǒng)計學意義(P<0.05),即不考慮時間因素,不同分組患者在上述維度及PSQI總分差異有統(tǒng)計學意義(P<0.05)。見表2及圖1。
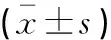
表2 兩組患者睡眠質(zhì)量比較
2.2 兩組患者患者焦慮及抑郁癥狀評分比較
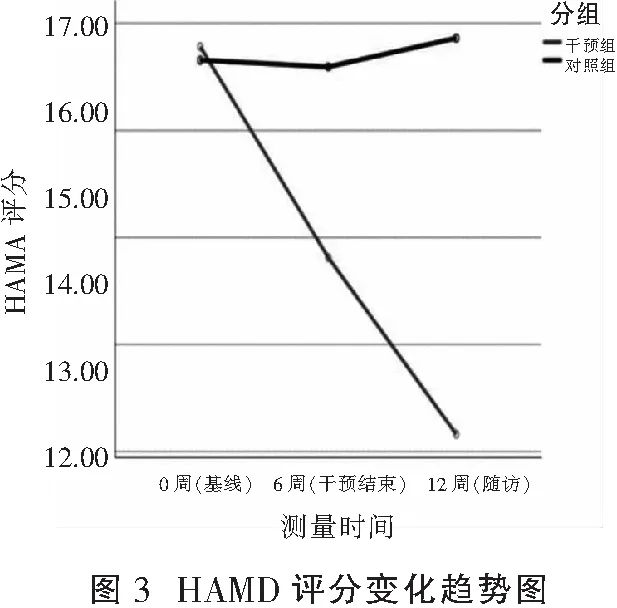
干預前,兩組患者HAMA及HAMD評分比較,差異無統(tǒng)計學意義(P>0.05)。干預后,兩組患者HAMA及HAMD評分比較,差異有統(tǒng)計學意義(F=10.549、6.781,P<0.01,0.05),且有時間變化趨勢(F=46.798、30.663,P<0.01),隨著干預時間延長,干預組HAMA及HAMD評分呈下降趨勢。見表3、圖2及圖3。
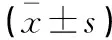
表3 兩組患者焦慮及抑郁癥狀比較

2.3 兩組患者催眠藥物減藥率比較
干預結(jié)束時,干預組患者催眠藥物減藥率高于對照組,差異有統(tǒng)計學意義(P<0.05)。見表4。
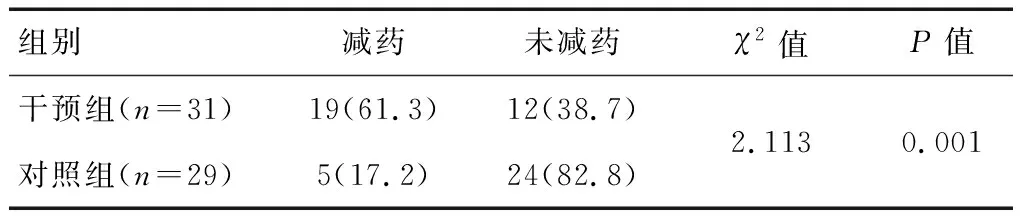
表4 兩組患者催眠藥物減藥率比較[n(%)]
3 討論
本研究結(jié)果顯示,干預后,兩組患者PSQI總分及PSQI量表各維度評分均下降(P<0.05),且干預組PSQI總分低于對照組(P<0.05),說明兩種治療方式對慢性失眠癥均有效,其中以ICBT結(jié)合藥物治療慢性失眠癥起效更快,效果更好。van Straten等[16]研究也顯示,應(yīng)運用ICBT干預后,PSQI評分從12.4(SD2.1)下降至第6周治療后的8.9(SD2.6),而單獨使用催眠藥干預后,PSQI評分從11.7(SD2.2)降低到11.6(SD2.5),兩者相比,差異明顯。12周隨訪時,干預組PSQI總分及各維度評分與干預前和干預結(jié)束時比較,各項評分進一步下降(P<0.05),其中患者的睡眠質(zhì)量、入睡時間、睡眠效率、睡眠障礙、日間功能障礙維度和PSQI總分降低(P<0.05);對照組雖然也下降,但下降幅度較小,并且睡眠時間和睡眠障礙評分出現(xiàn)反彈性增高,說明ICBT聯(lián)合催眠藥物治療慢性失眠癥的效果要好于單一使用催眠藥物治療,并且效果至少可以持續(xù)至干預結(jié)束后1個月。Hagatun等[14]研究也證實,ICBT治療慢性失眠癥的良好效果可以持續(xù)至隨訪6個月時。因此,后期可延長ICBT治療慢性失眠癥后的隨訪時間,以便觀察更長時間的隨訪效果。
重復測量方差分析結(jié)果顯示,兩組患者PSQI總分及各維度評分有時間變化趨勢,即不考慮干預措施時,兩組PSQI總分及各維度評分均隨時間變化而下降(P<0.05),表明單一運用右佐匹克隆和ICBT聯(lián)合右佐匹克隆治療慢性失眠癥均有效。其中患者的入睡時間、睡眠效率、催眠藥物使用以及PSQI總分體現(xiàn)出干預時間與干預措施存在交互效應(yīng),原因可能是,ICBT改善了失眠患者對睡眠的不正常信念,改變了患者關(guān)于睡眠的扭曲認知結(jié)構(gòu),幫助他們重塑合理的睡眠認知模式,從根本上幫助患者建立條件化的良好睡眠健康行為,隨著干預時間推進,干預組患者入睡時間縮短、睡眠效率提高,自主入睡增多從而減少了催眠藥物的使用,最后逐漸改善了睡眠質(zhì)量[17]。在本研究中,不同干預措施對兩組患者睡眠時間、睡眠效率、睡眠障礙、催眠藥物三個維度影響較小,可能與本次研究的干預時間較短有關(guān),后期研究中期望延長干預時間。
本研究結(jié)果顯示,兩組患者催眠藥物維度評分無論是時間效應(yīng)還是分組效應(yīng)均有差異(P<0.05),隨著干預時間延長,干預組患者催眠藥物使用量逐漸下降,且下降趨勢明顯,相比于單一的藥物治療,ICBT聯(lián)合藥物治療可以明顯減少催眠藥物使用。有研究[18]也顯示,在開始治療后的前5周內(nèi),聯(lián)合使用CBT-I和唑吡坦比單獨使用CBT-I更快速和更有效地治療失眠。對于聯(lián)合治療的患者來說,ICBT的學習與應(yīng)用對于其后期的催眠藥物減藥停藥有一定的幫助,患者在學習運用過程中,減輕了其焦慮抑郁情緒,幫助其自主睡眠,從而利于患者后期減藥停藥。而單一的藥物治療使得患者在使用催眠藥物的過程中對其產(chǎn)生一定的心理依賴,不利于后期減藥停藥。
失眠與焦慮、抑郁相互依存[19]。研究[20]顯示,CBT治療失眠可以同時減輕抑郁和焦慮癥狀。在本研究中,干預組患者干在干預結(jié)束時及12周隨訪時的焦慮抑郁評分逐漸下降(P<0.05),而對照組則升高,表明ICBT不僅可以改善慢性失眠癥患者的失眠癥狀,還可以改善其焦慮抑郁情緒。此外,ICBT短期使用即可改善患者的焦慮抑郁情緒,在12周隨訪時效果仍然持續(xù),而催眠藥物短期內(nèi)可以改善失眠癥患者的抑郁情緒,對焦慮的改善效果則不明顯,長期效果更不及ICBT。一項來自荷蘭的研究[21]也表明,在線認知行為療法不僅能減輕失眠伴抑郁患者的失眠嚴重程度,同時也能改善其抑郁癥狀,并且效果可持續(xù)到隨訪6個月。
綜上,網(wǎng)絡(luò)認知行為療法聯(lián)合催眠藥物治療慢性失眠癥可以減少催眠藥物的使用,且對失眠癥患者睡眠質(zhì)量、心理狀態(tài)改善效果要好于單一使用催眠藥物治療,值得臨床推廣應(yīng)用。

