食道潰瘍型結核一例
王彥斌 張正冬 古穎春 劉玉峰
消化道結核中由于回盲部淋巴管豐富是結核病最多發的部位。食道因其特殊的生理、解剖特點,患結核病非常罕見。筆者對青島市中心醫院北部院區收治的1例通過胃鏡、超聲內鏡檢查(EUS)及病理活檢確診的食道結核進行報道,以為臨床診治提供參考。
臨床資料
患者,男,68歲,主訴“胸骨后燒灼感伴反酸3年,加重2個月”,于2021年10月26日收治于青島市中心醫院北部院區。患者于2018年10月無明顯誘因出現胸骨后燒灼感伴隱痛、反酸,與進食、活動無關,無吞咽困難,無放射痛,無嗆咳,無乏力、盜汗,無咳嗽、咳痰,無胸悶憋氣,飲食及睡眠正常,大小便正常,體質量無明顯減輕。2年前曾就診于當地醫院行胃鏡檢查,考慮為慢性淺表性胃炎。2個月前自覺上述癥狀加重來我院進一步診治。
高血壓病史6年,目前服用纈沙坦膠囊80 mg/d,血壓控制良好。無糖尿病病史,無結核病病史。吸煙、飲酒史40余年,煙20支/d、白酒250 ml/d。患者已經戒煙、戒酒3年。
入院查體:體溫36.4 ℃,脈搏80次/min,呼吸頻率20次/min,血壓130/82 mm Hg(1 mm Hg=0.133 kPa),營養中等,全身皮膚顏色正常,無貧血貌,鞏膜無黃染,淺表淋巴結未觸及腫大。胸廓發育無異常,左右對稱,雙側呼吸運動正常,雙肺呼吸音清,未聞及干濕性啰音及胸膜摩擦音。心率80次/min,律齊,各瓣膜區聽診未聞及病理性雜音及心包摩擦音。腹部平軟,未見明顯胃腸形及蠕動波,無壓痛,無反跳痛,肝脾肋下未觸及,墨菲征陰性,移動性濁音陰性,腸鳴音約5次/min。雙腎區無叩擊痛,雙下肢無水腫。
入院后行血常規及肝腎功能檢查,未見明顯異常。血紅細胞沉降率6 mm/1 h;甲胎蛋白、癌胚抗原、糖類抗原、腫瘤標志物CA-199及CA72-4等均正常。胸部CT掃描顯示:右肺上葉可見少許索條狀影,縱隔窗可見隆突下淋巴結腫大融合的軟組織密度影,內示多發鈣化,食管腔左側壁見突入腔內的腫物,局部食道壁見環狀稍高密度影(圖1,2)。考慮:(1)縱隔淋巴結腫大并鈣化(結核性?);(2)食道腔內腫物性質待查。2021年11月2日行胃鏡檢查示:距門齒30 cm可見黏膜下隆起,直徑12 mm,觸之不易移動,局部黏膜凹陷潰瘍形成,覆少許薄白苔,邊界不規整,觸之較韌,局部質脆觸之易出血(圖3,4),賁門、胃底、胃體、胃角、胃竇、幽門、十二指腸均未見異常。給予食道病變活檢后去甲腎上腺素噴灑止血。為了觀察病變累及食道壁全層情況,進一步進行EUS檢查,結果顯示:隆起處呈略偏低回聲改變,回聲欠均勻,局部層次結構消失,突破固有肌層,漿膜層完整,范圍約15.3 mm×8.2 mm(圖5)。檢查診斷:食道隆起伴潰瘍形成性質待定。2021年11月12日鏡下病理提示:黏膜慢性炎,部分鱗狀上皮乳頭瘤樣增生,黏膜下可見慢性肉芽腫性炎,伴壞死。給予特殊染色3項示PAS(-),抗酸桿菌(-),六胺銀(-),TB-PCR(+),考慮為食道結核(圖7,8)。結核感染T細胞斑點試驗(T-SPOT.TB)檢查陽性,結核抗體(+),PPD皮膚試驗硬結大小為10 mm×11 mm,無水泡。結合患者病史及相關檢查、胸部CT表現,該患者臨床診斷為:(1)繼發性食道結核;(2)縱隔淋巴結結核。給予H-R-Z-E方案抗結核治療(H:異煙肼片,0.3 g,1次/d;R:利福平膠囊,0.6 g,1次/d;Z:吡嗪酰胺膠囊0.75 g,3次/d;E:鹽酸乙胺丁醇片,1.0 g,1次/d)。患者出院后回當地繼續治療3個月后,自覺臨床癥狀明顯好轉。患者再次進行胃鏡檢查,結果顯示:食道潰瘍消失,食道黏膜局部隆起(圖9)。建議患者行EUS檢查。胸部CT掃描顯示縱隔淋巴結腫大好轉,鈣化改變不明顯。囑患者于當地結核病醫院按時復查。患者合并縱隔淋巴結結核,建議患者規律抗結核治療12個月,注意及時復查EUS及胸部CT掃描。
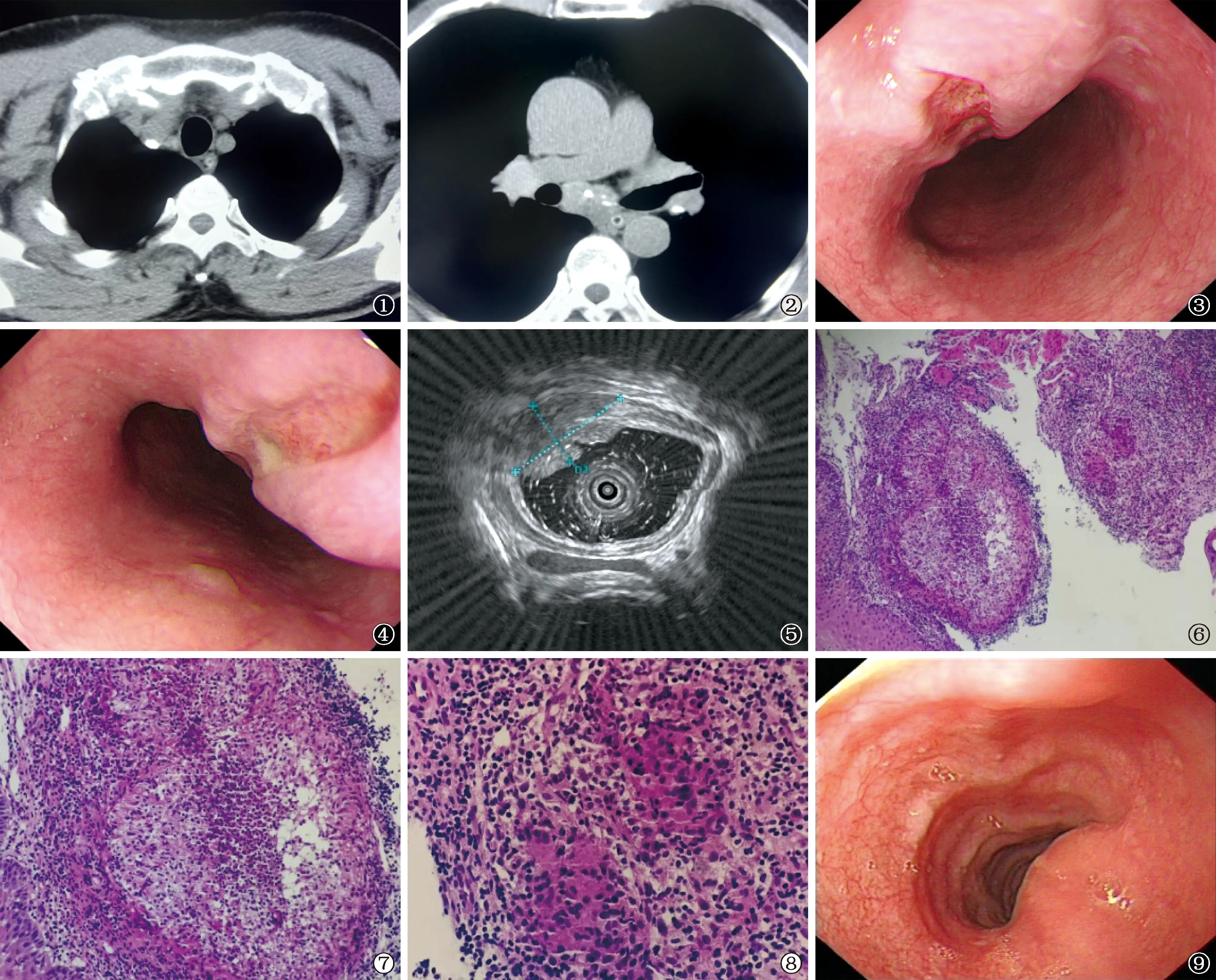
圖1~9 患者,男,68歲,主訴“胸骨后燒灼感伴反酸3年,加重2個月”,于2021年10月26日入院。圖1為2021年10月28日胸部CT掃描。縱隔窗可見食道腔左側壁突入腔內的腫物。圖2為2021年10月28日胸部CT掃描。縱隔窗可見隆突下淋巴結腫大融合的軟組織密度影,內示多發鈣化,局部食管壁見環狀稍高密度影。圖3、4為2021年11月2日胃鏡檢查。食道距門齒30 cm見一隆起性病變,局部黏膜可見凹陷潰瘍形成,覆有少許薄白苔,邊界不規整。圖5為2021年11月2日超聲內鏡檢查(環掃),顯示隆起處略偏低回聲病變,回聲欠均勻,局部層次結構消失,突破固有肌層,漿膜層完整,范圍約15.3 mm×8.2 mm。圖6~8為2021年11月8日食道病理活檢。圖6可見食道黏膜慢性炎,部分鱗狀上皮乳頭樣增生,黏膜下可見肉芽腫性炎,伴壞死(HE, ×10);圖7可見結核性肉芽腫(HE, ×20)。圖8可見干酪樣壞死及類上皮細胞(HE, ×40)。圖9為2022年2月8日治療3個月后胃鏡檢查,可見食道潰瘍消失,局部黏膜隆起
討 論
食道結核在臨床極為少見,約占消化道結核的0.2%~1.0%,其發病率低與其結構和功能密切相關[1]。食道呈垂直位走向,食物及唾液的沖刷使得結核分枝桿菌停留時間縮短,食道黏膜局部淋巴組織較少及黏膜的完整性等原因,結核分枝桿菌一般很少在食道內定植和發病。此外,食道下端括約肌可以防止胃內容物的反流,減少了食物內的結核分枝桿菌與食道黏膜的接觸機會。
食道結核臨床表現缺乏特異性,好發于中青年,女性患者略多于男性[2]。位于氣管分叉處的食道中段為食道結核的好發部位,分為原發性和繼發性食道結核。原發性指結核分枝桿菌直接侵犯食道黏膜,病灶以食道為主,而其他部位無明顯結核病灶。臨床上以繼發性多見,可能與食道中段與其周圍環繞的肺門及縱隔淋巴結相鄰,淋巴結結核直接波及食道或經淋巴逆流至食道黏膜下層有關[3]。本例患者行胸部CT掃描可見隆突下淋巴結腫大融合的軟組織密度影,內可見鈣化。不除外既往肺結核病史,推測其食道結核為繼發性。可能因為肺門淋巴結結核經血液、淋巴系統擴散而來。
常規胃鏡檢查及黏膜活檢對食道疾病的診斷有幫助,食道結核根據內鏡所見病變形態分為[4]:隆起型、潰瘍型、憩室或瘢痕型。臨床上以隆起型多見。隆起型病變臨床主要表現為進食后梗阻感,而以潰瘍型病變起病者,多表現為胸骨后疼痛,普通胃鏡無法對食道黏膜深層和黏膜下隆起性病變做出準確的診斷[5],EUS可以利用超聲波掃描,清晰分辨食道壁各層結構及病變與食道壁的關系,并能在超聲內鏡引導下,實時對病變部位行超聲內鏡引導下細針穿刺活檢(EUS-FNA)檢查從而獲取標本,可彌補常規活檢的不足,便于行細胞學及病理學等相關檢查明確診斷[6-7]。EUS對食道結核的診斷價值較高, 表現為食道管壁內呈不均勻低回聲改變,病灶的邊緣欠清楚、回聲欠均勻,可侵及黏膜下層或全層部分可穿透到漿膜[8]。有文獻指出,內鏡超聲對食道黏膜下腫物的診斷準確率高達90%[9],其診斷主要依賴于內鏡超聲引導下的多部位病理組織活檢。通常認為病變找到抗酸桿菌或病理見到干酪樣壞死性肉芽腫是確診該病的有效證據。目前PCR被認為是該病診斷的金標準[10]。本例患者以反酸伴胸骨后燒灼樣疼痛為主要表現,曾行胃鏡檢查考慮慢性淺表性胃炎,再次行胃鏡檢查見食道隆起伴潰瘍形成,EUS檢查更加接近病灶便于了解該潰瘍型病變浸潤的深度。本例患者病理見慢性肉芽腫性炎,伴壞死,TB-PCR(+),結合T-SPOT.TB陽性、結核抗體(+)及胸部CT表現,確診為食道結核。
食道結核發病率很低,其臨床癥狀及內鏡下表現缺乏特異性,容易誤診。食道潰瘍臨床上以男性患者為多,良性病變以反流性食道炎最多見,吸煙、飲酒等不良生活習慣增加了胃食道反流的發生率,進而導致了食道潰瘍的發生率的增加[11]。良性病變潰瘍,小而表淺,形態規則,呈線性,橢圓形,圓形。惡性食道潰瘍以鱗癌最常見,形態大而深,不規則,表面污穢。綜上所述,對于食道潰瘍性病變除了常見的良、惡性病變外還應該考慮到罕見食道結核的可能,患者出現反酸、胃部燒灼等癥狀,在常規胃鏡檢查的基礎上有必要行胸部CT掃描,當發現縱隔及肺門腫大淋巴結并鈣化或肺部可疑結核病灶,提示食道結核的高危因素[12]。應注意觀察食道形態及周圍病灶情況。本例患者胸部CT掃描除了發現縱隔及肺門腫大淋巴結并鈣化,還觀察到局部食道壁見環狀稍高密度影,食道腔左側壁見突入腔內的腫物。本例患者潰瘍面較大便于多點活檢取材,對臨床和內鏡下懷疑食道結核的病變,由于普通胃鏡取材多來源于黏膜表面,對黏膜深層及黏膜下隆起性病變,診斷困難時應加做EUS、EUS-FNA 檢查獲取病理診斷的同時,還應進行分枝桿菌培養及GeneXpert MTB/RIF檢測[13]。應用EUS及EUS-FNA對于食道結核的診斷具有重要價值,這種深挖活檢可提高病理學診斷率,進而顯著提高食道結核的確診率,避免延誤治療,減少不必要的手術。
總之,食道結核屬于罕見病,常規檢查手段對食道結核的確診有局限性。通過本例患者的診治提示:(1)臨床醫生需要考慮到該病的可能性;(2)在常規胃鏡加活檢的基礎上,需對患者進行詳細問診、完善檢查,仔細觀察胸部CT檢查食道鄰近部位有無結核病變,并囑患者及時隨訪;(3)由于結核性肉芽腫病變主要位于黏膜下,活檢陽性率較低[14],如常規胃鏡活檢為陰性,胸部CT掃描有可疑結核病灶的情況下注意應用EUS及EUS-FNA技術,診斷率會明顯提高。全面評估病情,制定合理規范抗結核治療方案,食道結核預后良好。
利益沖突所有作者均聲明不存在利益沖突

