血糖信息系統在便攜式血糖儀質量控制中的應用
彭艷瓊 鄧怡 包利 謝楠
便攜式血糖儀因操作簡易、結果快速可靠在臨床被廣泛應用,其質量控制是血糖監測質量的關鍵環節,因此一直被國家和研究者重視[1]。質量控制包括血糖分析前、中、后的全面管理,分析前主要為規范質控記錄、制定操作程序和維護設備與試劑;分析中主要為室內與室間質控、身份識別和操作規范;分析后主要為血糖數據正確上傳與危急值準確處理[2]。然而,據閆曉云等[3-4]調查得知,我國的便攜式血糖儀質量控制十分不理想,尤其在室內質控的有效落實和危急值精細化管理方面嚴重不足。盡管隨著血糖信息系統的發展,部分醫療機構進行了身份識別、數據上傳和數據監管等信息技術的基礎應用,在一定程度上改進了室內質控和血糖管理等方面的質量控制[5-7],但還缺乏強效的、精細化的和更深層次的信息化管理報道。本研究就質量控制管理的難點和痛點,基于血糖信息系統進行信息技術改進、血糖危急值管理流程再造和組織管理,對室內質控和血糖危急值管理取得了顯著成效,現報道如下。
1 設備與方法
1.1 設備
遂寧市中心醫院采用的是北京華益精點生物技術有限公司研發的“華益GLUPAD血糖信息系統”,該系統由臨床智能血糖儀GLUPAD、血糖信息管理服務器、移動血糖信息管理系統(information-glucose management system,I-GMS)和血糖信息管理工作站組成[8]。
1.2 方法
本研究是基于該血糖信息系統進行信息技術改進、血糖危急值管理流程再造和組織管理來提升便攜式血糖儀質量控制效果。
1.2.1 改善室內質控信息技術及其應用
(1)改進前的室內質控信息技術及其應用問題。2019年10月1日—2020年3月31日,遂寧市中心醫院32個科室基于血糖信息系統應用到的室內質控信息技術主要為質控數據自動傳輸、儲存到I-GMS并形成文檔和圖譜分析。I-GMS建立的質控檔案包括質控編號、時間、數值、人員,設備編號,質控類別(高/低),試紙代碼編號、批號與有效期,質控是否合格和質控上、下限。質控結果在線顯示,生成質控曲線和SD曲線圖,能直觀觀察到失控點。盡管遂寧市中心醫院對室內質控的重要性、操作規范等進行了強化培訓,血糖管理小組組長、科室血糖管理小組網絡成員分別每年、每月遠程監管與分析、追溯科室室內質控數據和失控的檔案信息,但仍不可避免出現室內質控的缺失和不規范,見表1。
(2)改進后的室內質控信息技術及其應用。2020年4—5月,筆者基于人工指令、智能硬件和高級算法的多任務質控處理工具設計遂寧市中心醫院36個科室的GLUPAD血糖儀質控鎖機功能。條件設置包括質控時間和質控范圍,當血糖測定時需滿足質控時間在24 h內,且高、低值質控數據在當批號試紙的質控范圍線內(血糖信息系統自動匹配當批號試紙高低值質控范圍),血糖儀才能給患者血糖測定,任意1條不滿足就質控鎖機。這就觸發護理人員不得不去分析質控鎖機原因和正確解決質控鎖機,從而保證每臺工作的血糖儀24 h內均需進行高低值質控且合格[9]。
(3)數據收集。
1.2.2 改善血糖危急值管理信息技術及其應用
1.2.2.1 改進前的血糖危急值管理信息技術及其應用問題 2021年7月前,遂寧市中心醫院基于血糖信息系統應用到的血糖危急值管理信息技術主要為血糖數據實時上傳至EMR和I-GMS中,I-GMS設置高低血糖范圍(高血糖>15 mmol/L,低血糖<3.9 mmol/L)。血糖管理和危急值界面進行高低血糖患者的黃紅顏色預警和系統彈窗提醒。在流程上,非內分泌科室由被動的會診轉為內分泌主導的院內血糖管理,內分泌固定醫生及時主動進行床旁管理;內分泌科室的危急值管理,分為3種情況,一是當患者發生低血糖時,責任護士會立即根據最新糖尿病防治指南進行應急預案處理[10];二是當患者發生高血糖時,降糖方案的長期醫囑由主管醫生每日來查看EMR和患者而定;三是餐后高血糖時,臨時的降糖方案由值班醫生根據護士每次監測完所有患者血糖后再手工抄寫的血糖值和患者來定。因此,餐后高血糖的臨時調整方案就可能會延長很長時間下達,導致下一餐前或餐后低血糖,也由于手工抄寫,醫生不容易區分開或沒有意識區分開胰島素泵和非胰島素泵患者的個體化降糖方案[11],導致劑量下達錯誤,工作效率不高,見表2和表3。
1.2.2.2 改進后的血糖危急值管理信息技術及其應用 2021年7—8月,基于血糖信息系統對內分泌代謝病科餐后高血糖臨時追加胰島素劑量的問題進行信息技術的改進和應用。
(1)I-GMS信息技術改進。基于遂寧市中心醫院單點登錄平臺整合I-GMS,通過地址啟動血糖信息系統軟件,軟件通過http post 請求去平臺接口校驗用戶,通過了登錄系統。這個信息技術改進讓醫生能一鍵登錄,提高用戶使用度和滿意度。
I-GMS危急值管理窗口分類設置胰島素泵和非胰島素泵患者的高低血糖范圍。非胰島素泵患者設置范圍參照原管理流程,胰島素泵患者參照《中國胰島素泵治療指南(2021版)》,并結合科室患者特點個性化設置為高血糖>11 mmol/L,低血糖<5.0 mmol/L;在血糖管理和危急值界面均用符號●和顏色進行區分,以便醫生快速、準確、精細化管理胰島素泵和非胰島素泵患者血糖。
I-GMS彈窗提醒和危急值管理界面首頁只默認顯示當前時段的餐后高血糖,如需其他時段高/低血糖信息,可在危急值報告或查看歷史數據頁面查詢,這樣便于醫生直觀查看當前時段需處理的危急值。
(2)餐后高血糖管理流程再造。基于改進后的信息技術,內分泌餐后高血糖臨時追加胰島素劑量如下:主管醫生在班時一直登錄I-GMS,通過彈窗提醒及時進行餐后高血糖管理;值班醫生必須至少在9:30、14:30和20:00登錄1次進行餐后高血糖管理。在I-GMS查看和管理血糖后,需右鍵點擊直接處理,避免醫生間重復處理。該時段半小時后的餐后高血糖由血糖監測護士手工抄寫告知值班醫生,然后再進行相應處理。值班醫生登錄時間的設置是根據2021年5月血糖監測時間的大數據80/20原則和臨床操作可行性所得,在此時間分別完成了73.97%、81.18%和65.90%的血糖測定。具體流程如圖1。
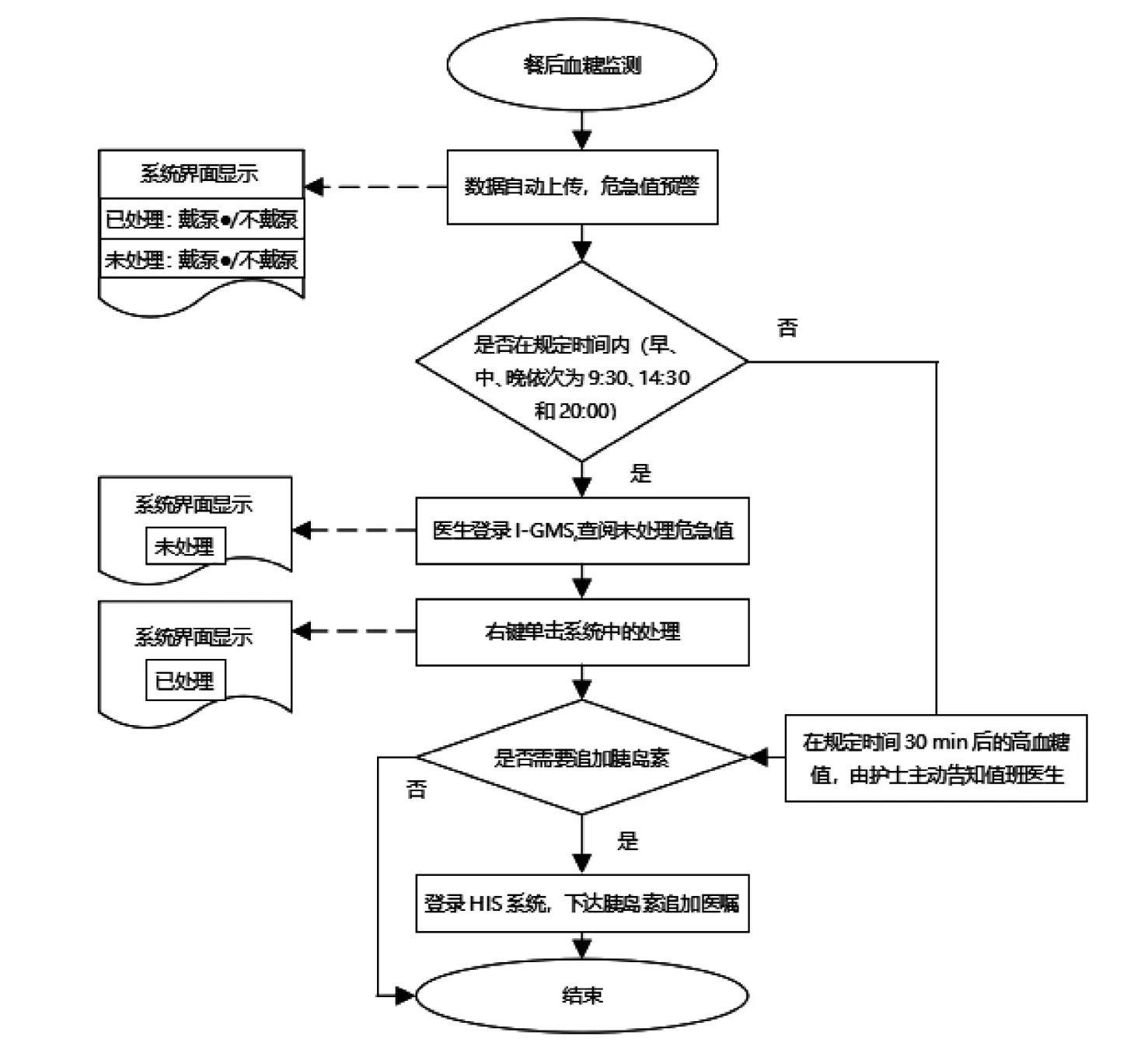
圖1 餐后高血糖處理流程
1.2.3 血糖信息系統下的血糖儀質控和血糖危急值的組織管理
1.2.3.1 建立血糖儀質量管理組織架構及崗位職責 醫院有檢驗科牽頭的便攜式項目質量管理委員會和內分泌科為主導的院內血糖管理團隊。檢驗科每年會定期負責執行和監管便攜式血糖儀的室間質控。內分泌科護士長為血糖管理亞專業組長,各個科室由護士擔任血糖管理小組網絡成員。血糖管理小組網絡成員負責收集血糖信息系統使用意見及建議。組長對組織架構、崗位職責、制度與流程、標準培訓與考核、系統優化與改進、血糖管理質量等負責。
1.2.3.2 制定醫院血糖儀準入標準 新的臨床智能血糖儀GLUPAD需進行質控鎖機和室間質控后才能進入科室,質控鎖機不授權給各臨床科室。
1.2.3.3 設定I-GMS危急值管理權限 I-GMS管理權限只給予到血糖管理小組網絡成員,血糖高低值設定由網絡成員鎖定,以便統一血糖管理標準。但為了個性化管理患者,醫生需床旁綜合評估患者病情后再做相應處理。
1.3 效果評價
1.3.1 室內質控效果評價 全院便攜式血糖儀室內質控信息技術改進前(2019年10月1日—2020年3月31日,32個科室)、改進后(2020年6月1日—11月30日,36個科室)的室內質控落實率和有效落實率的描述統計比較,質控落實率等于質控日數除以實際使用日數,有效落實率為高低值均進行質控的日數除以實際使用日數。
1.3.2 血糖危急值效果評價 內分泌代謝病科血糖危急值信息技術改進和流程再造前(2021年6月,185個危急值)、再造后(2021年9月,146個危急值)的臨時追加餐時胰島素的等待時間的秩和檢驗和醫囑下達正確率的χ2檢驗。
1.4 統計學處理
采用統計學軟件SPSS 25.0對數據進行統計分析。計數資料以n(%)描述,采用χ2檢驗。計量資料以(±s)或M(P25,P75)表示,比較采用t檢驗或Z檢驗,P<0.05表示差異有統計學意義。
2 結果
2.1 改進前后的室內質控數據比較
改進后每臺儀器室內質控平均次數由1.50次上升到2.01次,最小值由0.30次上升到2.00次,最大值由4.40次下降到2.01次;高低值均進行質控的日數有效落實率從20.50%上升到100%,見表1。
2.2 餐后高血糖危急值管理改進前后的臨時追加餐時胰島素等待時間比較
改進后,早餐后、晚餐后和三餐后整體臨時追加餐時胰島素等待時間均較改進前短,差異有統計學意義(P<0.05),見表2。
2.3 餐后高血糖危急值管理改進前后的臨時追加餐時胰島素的醫囑下達正確率比較,
改進后,臨時追加餐時胰島素的醫囑下達正確率較改進前高,差異有統計學意義(P<0.05),見表3。
3 討論
3.1 基于血糖信息系統質控鎖機技術的應用,提高了便攜式血糖儀室內質控落實率、有效率和成本效益
改進前,遂寧市中心醫院便攜式血糖儀質量控制體系的建設同其他醫院一樣,對血糖信息系統應用主要為數據的傳輸、儲存、查詢和遠程監控與管理等[6,12-13]。從表1可見,11.31%未執行室內質控,僅有20.50%均進行了高、低值質控。經過質控鎖機技術應用后,室內質控強制24 h內執行并高低值均合格后才能監測血糖,以保障質控落實率和有效落實率均為100%。另外,應用了質控鎖機功能,也為醫院節約了成本,提高了工作效率。從表1可見,改進前部分臨床科室的每臺儀器每日質控次數平均高達4.40次,這樣既浪費人力又浪費物資且非必要。有些血糖監測次數非常少的非內分泌門診和醫聯體社區,改進前為了避免質控缺失,管理者要求每日常規進行高、低值室內質控;改進后,只需在使用時進行24 h內室內質控。血糖儀備用儀器的質控管理,管理者們也并不需要每時每刻遠程監管他們是否進行質控和質控是否合格,只需對儀器質控鎖機功能的一次性準入監督就可。

表1 改進前后室內質控數據比較
3.2 血糖系統危急值管理信息技術改善及其應用后,降低了血糖危急值管理的等待時間和錯誤率
改進前,內分泌餐后高血糖危急值處理等待中位數時間超過30 min,且醫囑下達錯誤率為13.5%。通過單點登錄I-GMS、限定I-GMS彈窗提醒內容、胰島素泵與非胰島素泵用符號和顏色進行分類設置和流程改進后,在班的主管醫生可隨時根據彈窗提醒或進入血糖危急值界面進行血糖管理,危急值處理等待中位數時間下降為19 min,醫囑下達錯誤率下降為0.7%,均差異有統計學意義(P<0.001),見表2和表3。
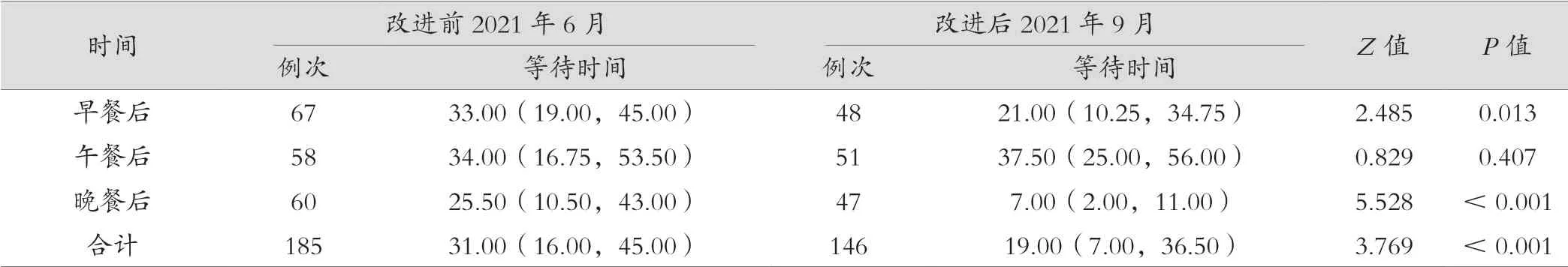
表2 餐后高血糖危急值管理改進前后的等待時間比較 [min,M(P25,P75)]

表3 臨時追加餐時胰島素的醫囑下達正確率比較 [例(%)]
3.3 建立有效的組織管理是信息技術應用的質量保障
在改進便攜式血糖儀質控鎖機后,2020年4—5月,發現部分新增或更換的血糖儀并未進行質控鎖機功能設定,導致有質控缺失或不到位的現象。因此,制定了新進血糖儀必須進行質控鎖機和室間質控后才進入到臨床科室,臨床科室不具備質控鎖機的解鎖權利。
在改進危急值管理信息技術后,2021年7—8月,發現同一科室危急值界限和顏色會時而變化,導致危急值報告和管理混亂,其原因是科室每個醫護人員自行變換危急值設置時,均會引起所有信息系統的危急值設置變化。因此,危急值設置根據科室患者病情、年齡等特點,醫護協同制定危急值報告處方,這個處方人人知曉,并且鎖定給科室血糖護理管理網絡成員。為了個體化和精細化管理患者血糖,即使血糖值達到危急值報告處方線,但是并不是所有都需要臨時追加餐時胰島素,需醫生床旁評估患者再做決策。
因此,全面的組織管理體系和持續質量改進在便攜式質量控制的系統建設中不可或缺[14],必須要有意見反饋、收集、協調和持續改進者。
當然,本研究還有以下不足:如表2所示,午餐后的等待時間沒有統計學差異,這可能與午餐后高血糖主要為值班醫生處理,而介于醫生休息和實際工作狀況,規定值班醫生統一處理時間14:30較晚,據分析,此時已完成81.18%的血糖監測量,且改進前還有護士電話呼叫醫生處理高血糖,改進后完全靠醫生自覺起床,即有時候可能晚于14:30才進行統一處理,這可能是較改進前時間還晚的原因 [34.00(16.75,53.50)minvs. 37.50(25.00,56.00)min];另外部分主管醫生還沒有習慣常規登錄血糖信息系統,及時進行所管床位的血糖危急值處理,使得早餐后血糖危急值的等待時間還有改善空間 [21.00(10.25,34.75)min]。
總而言之,便攜式血糖儀的質量控制建設非常重要,需要不斷基于信息技術去深化。本次研究解決了便攜式血糖儀質量控制的關鍵點,也將為同行開啟血糖信息系統的研究和應用思路。

