肺部超聲引導的體位策略聯合定位振肺在老年體外循環術后病人中的應用
嵇曼斐 祁萍 陳靜 徐淮金 張國新 陳久棟 洪亮
隨著人口老齡化的發展,心血管病發病率持續增高,需要心臟外科手術治療的比例也顯著升高[1],其中體外循環手術所占比例高達75%[2]。體外循環手術的過程涉及開胸、機械通氣,甚至深低溫停循環,術后并發癥復雜,尤其以肺部并發癥為主[3]。另外,老年人由于機體器官功能不同程度退化,再加上機械通氣過程中藥物、氣道干燥等均易導致纖毛運動功能下降,大量分泌物潴留于深部支氣管[4],導致機械通氣時間延長,最終造成肺不張、肺部感染和呼吸機相關性膈肌功能障礙[5-6]。
2020年重癥病人氣道廓清技術專家共識指出,體位引流聯合手動或機械振動排痰效果較優[7]。但針對體外循環術后病人,體位引流的實施受到很大程度的限制,不恰當的體位可能會引起胸部傷口擠壓、牽拉甚至開裂[8]。常規的肺部叩擊和振動時間長、次數多、范圍廣均可能會造成病人傷口疼痛,甚至肺損傷,尤其是老年人對疼痛不耐受,甚至因痛閾降低導致氣道廓清依從性下降,拒絕治療。因此該類病人如何在確保安全和病人滿意的前提下,選擇合適的體位進行重力引流和振動排痰尤為重要。肺部超聲的應用可以早期發現呼吸機相關性肺炎、肺不張和肺實變等疾病[9-10],越來越多的護理人員選擇利用肺部超聲征象,開展目標導向性的肺部護理[11]。本研究針對老年體外循環術后病人實施肺部超聲引導下的體位策略聯合肺部定位振動排痰,取得較好成效,報道如下。
1 對象和方法
1.1 研究對象 選取2022年6~11月南京市第一醫院ICU住院的老年體外循環術后病人為研究對象。納入標準:(1)體外循環術后;(2)年齡≥60歲;(3)病人及家屬知情并同意參與本次研究。排除標準:(1)生命體征不穩定,平均動脈血壓(MAP)<60 mmHg;(2)預計可能死亡;(3)術后神志不清或合并認知及精神障礙;(4)術后大量出血,需二次手術;(5)術后持續惡性心律失常;(6)肺部超聲檢查受限。剔除標準:(1)在研究過程中因病人或其家屬自愿放棄治療而出院的病人;(2)在研究過程中因病情變化而死亡的病人;(3)在研究過程因其他不可抗拒因素(如轉院治療等)需要終止研究的病人。按照檢驗水準α=0.05,檢驗效能power=0.8,效應量為0.5,通過G-power3.1軟件估算出樣本量為128例,根據隨機數表法分為對照組64例和觀察組64例。本研究經過南京市第一醫院倫理委員會批準(KY20220518-01-KS-01)。
1.2 研究方法 入住ICU后2組均常規進行肺部聽診、胸片或CT等影像學檢查;2組均常規實施氣道廓清技術,包括:床頭抬高>30°、按需吸痰、霧化吸入2次/d和轉移訓練等。
1.2.1 對照組:每2 h翻身,按照左側臥位-仰臥位-右側臥位的順序交替擺放體位,按開胸術后要求側臥角度均<60°,每次更換體位時進行手動肺部叩擊促進排痰,兩側肺部均叩擊3~5 min;遵醫囑實施機械振動排痰1~2次/d,實施振動排痰時體位不固定。若病人出現不耐受、生命體征基礎值波動>20%等不良反應或其他并發癥,立即停止。每日下午4點進行肺部超聲檢查并評分。
1.2.2 觀察組:(1)成立重癥護理超聲亞專科:亞專科小組成員包括5名護士,均在實施研究前接受了為期7 d的肺部超聲專項培訓,并在臨床進行了為期2個月的實踐訓練。成員每日上午8點進行肺部超聲檢查[12-13]:病人處于平臥位,將3.5~5.0 MHz 凸陣超聲探頭與肋間隙垂直,探頭中點正對肋間隙處,實施肺部超聲檢查。(2)改良BLUE方案:將雙手平放前胸壁,兩手拇指重疊,上方手的小指大約在肺的下前緣(對應膈肌線),雙手所覆蓋的區域即相當于單側肺區[14]。上藍點:位于上藍手中指與無名指間的掌指關節。下藍點:位于下藍手的掌心。膈肌點:下藍手小指外側緣即膈肌線,其延長線與腋中線的交點。PLUS點:位于下藍點與腋后線的交點。后藍點:肩胛下線和脊柱旁線圍成的區域。需注意的是:①雙手的大小需以被檢查者的雙手為參照物;②每個點均采集≥6 s的動態圖像;③每個點所在區域內以最差的肺超表現為該點的特征性表現;④所有采集的肺部超聲圖像需由另1名同小組成員審核,若有不同意見且一致性<90%,需由1名有超聲資質的醫生協助審核質控,確認結果。(3)肺部超聲評分法:0分為肺部超聲征象為有胸膜滑動征和A線;1分為B 線與B 線之間距離為7 mm,即B7 線;2分為B 線與B 線之間距離為3 mm 及以下,即B3 線;3分為碎片征或組織樣征[15]。(4)根據肺部超聲征象擺放體位同時實施機械振動排痰:每2 h翻身,按開胸術后要求側臥角度均<60°。①當病人肺部超聲為A線時,處理同對照組;②當病人肺部超聲為B線時,表示病人肺水增加、痰液增多,需按照健側臥位(肺水較少的一側)-仰臥位的順序交替擺放體位;③當病人肺部超聲出現不同檢查點碎片征或組織樣征時,說明此部位有不同程度的肺不張或肺實變:如為雙肺后藍點碎片征或組織樣征時,按照左側臥位-半坐臥位-右側臥位的順序交替擺放體位;如一側肺部出現碎片征或組織樣征時,按照健側臥位-仰臥位的順序交替擺放體位;如上、下藍點碎片征或組織樣征時,按照左高側臥位-半坐臥位-右高側臥位的順序交替擺放體位。同時僅針對病變部位實施手動和機械振動排痰,若病人出現不耐受、生命體征基礎值波動>20%等不良反應或其他并發癥,立即停止。(5)每日下午4點再次進行肺部超聲檢查并評分:根據肺部超聲的變化調整體位策略和振肺部位。
1.3 觀察指標
1.3.1 主要觀察指標:(1)肺部超聲評分:計算經改良BLUE方案肺部超聲測得的兩側肺葉共10個點的評分之和,分值在0~30分,分值越高表示肺部狀態越差;(2)氧合指數:病人動脈血氧分壓與吸入氧濃度的比值;(3)排痰量:病人24 h排痰量。
1.3.2 次要觀察指標:(1)機械通氣時間:病人使用呼吸機輔助呼吸的時間;(2)ICU住院時間:病人從入住ICU 至轉出ICU 的時間。
1.4 資料收集 一般資料包括性別、年齡、APACHE Ⅱ評分、術前氧合指數和疾病類型,根據入院病歷資料填寫。每日下午4點對病人進行肺部超聲檢查并評分,連續記錄3 d;每日下午5點對病人進行動脈血氣分析,記錄氧合指數,連續記錄3 d;術后第1個24 h更換吸引瓶并記錄病人排痰量。如住ICU時間<3 d則記錄到轉出當天。于病人轉出ICU當日記錄機械通氣時間和ICU住院時間。
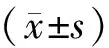
2 結果
2.1 2組一般資料比較 2組一般資料比較,差異無統計學意義(P>0.05)。見表1。
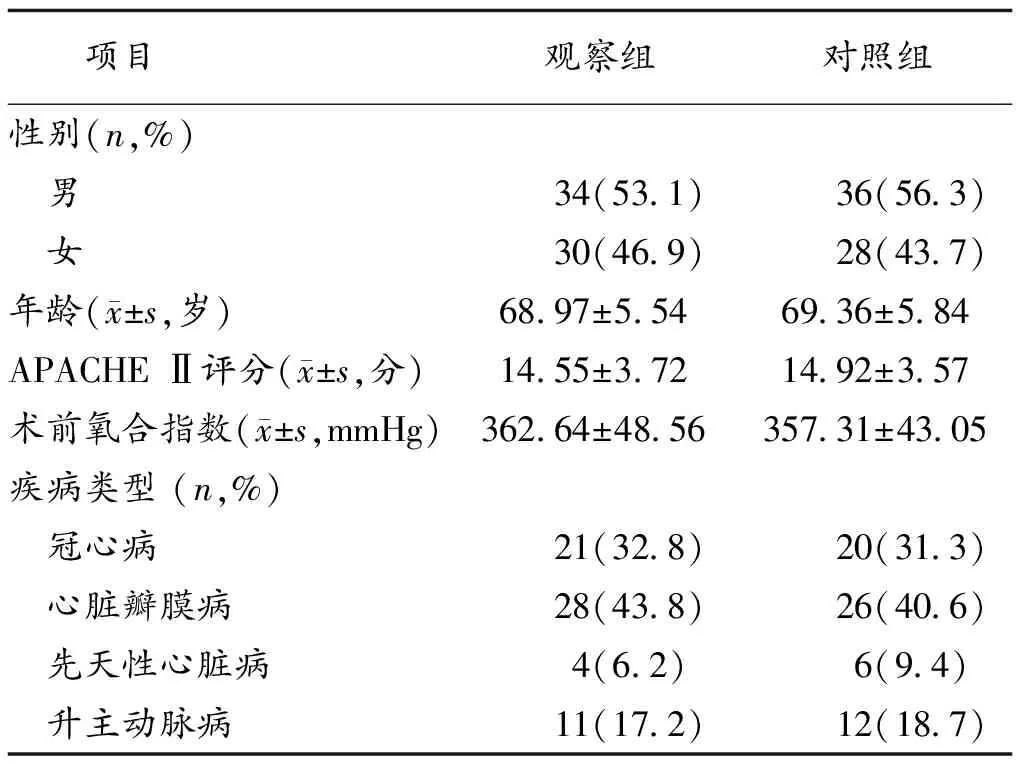
表1 2組一般資料比較(n=64)
2.2 2組術后肺部超聲評分比較 術后當天和術后第1天,2組肺部超聲評分總體分布差異無統計學意義(P>0.05);術后第2天觀察組肺部超聲評分低于對照組(P<0.05)。見表2。
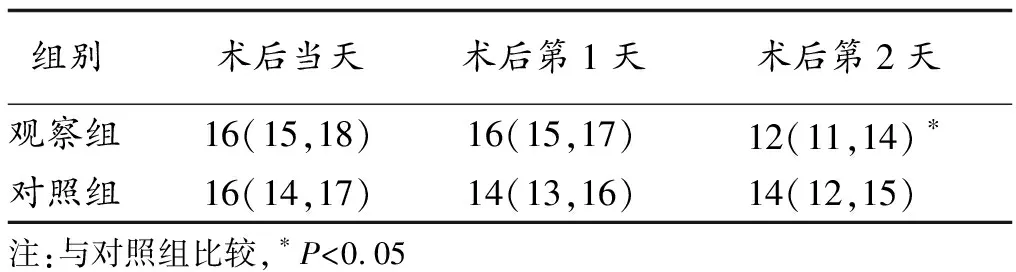
表2 2組術后肺部超聲評分比較 [M(Q1,Q3),分,n=64]
2.3 2組術后氧合指數比較 術后當天和術后第1天,2組病人氧合指數總體均數差異無統計學意義(P>0.05);術后第2天觀察組氧合指數高于對照組(P<0.01)。見表3。
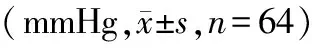
表3 2組術后氧合指數比較
2.4 2組排痰量、機械通氣時間、ICU住院時間比較 觀察組術后24 h排痰量高于對照組(P<0.05);機械通氣時間和ICU住院時間均較對照組顯著縮短(P<0.05)。見表4。
表4 2組排痰量、機械通氣時間、ICU住院時間比較
3 討論
3.1 肺部超聲引導的護理策略可以改善老年病人肺部情況 老年病人由于機體免疫功能衰退,基礎疾病較多,其術后肺部情況的恢復遠遠慢于年輕病人,再加上體外循環手術時血液暴露于人工材料表面,引起補體激活,釋放一系列炎性介質如氧自由基、細胞因子和蛋白酶類,導致肺毛細血管內皮的通透性増加,術后肺水腫、肺不張發生率明顯增高,甚至會引起肺缺血性損傷以及缺血/再灌注損傷[16]。目前常規的評估肺部情況的方法主要依靠X片或CT,但這些方法不僅存在著輻射危險,還常常受限于老年病人的危重病情,致使無法搬動或外出。而肺部超聲具有實時、無創、無輻射、可重復等特點,且已被證實比上述方法在肺部情況的評估中具有更好的敏感度和特異度,因此越來越被臨床認可。本研究顯示,在術后第2天,觀察組的肺部超聲評分低于對照組(P<0.05)。其原因在于肺部超聲征象可以有針對性地顯示出肺部情況較差的部位,護士可以隨時隨地對肺部情況進行定性和定量評估,并根據評估結果動態調整護理策略,在更快地改善肺部情況的同時也提高了老年病人的滿意度。
3.2 肺部超聲引導下的體位策略聯合定位振肺可以改善老年病人氧合狀況 老年人因代謝緩慢,開胸手術中應用的麻醉、肌松藥物在體內滯留時間延長,引起20%~30%肺容積減少并影響膈肌活動度,導致呼吸受限,尤其是術前即合并肺部疾病的病人,再加上體外循環手術時肺無血流或低血流灌注造成肺缺血缺氧狀態。因此,術后老年病人往往會比年輕病人更易發生低氧血癥。本研究中,觀察組術后第2天的氧合指數明顯高于對照組(P<0.05),與肺部超聲評分的表現也是一致的。其原因在于根據超聲引導選擇的體位,改變了老年病人膈肌的運動方式和位置,增加了功能殘氣量,同時減少了縱隔和心臟對肺的壓迫,改善了肺依賴區的通氣血流灌注和胸壁的順應性;而定位振肺促進了老年病人的肺膨脹和痰液松動,改善了膈肌和其他呼吸肌肉功能,最終改善了肺順應性,糾正了低氧血癥。另外,本研究是自病人術后生命體征穩定后即開始實施,很大程度上是開始于機械通氣過程中,相較于常規技術能夠更早地為老年病人實施干預,因此對于縮短機械通氣時間效果同樣明顯,在改善氧合的同時降低了老年病人術后肺部并發癥的發生率。
3.3 肺部超聲引導下的體位策略聯合定位振肺可以促進老年病人排痰 老年人對麻醉藥代謝遲緩導致蘇醒延遲,痰液在肺內積聚時間長容易發生性狀改變(屈服應力、黏性、彈性均下降),再加上體外循環手術切口較大,術后切口疼痛[17],尤其是老年人激素分泌失衡、骨質疏松等導致傷口疼痛輻射到全身,使得老年病人畏懼咳嗽翻身、畏懼肺部振動,因此術后出現排痰困難的概率遠遠高于年輕病人。而術后是否能夠減少肺部炎性滲出、有效清除肺部分泌物是影響預后的主要因素[18]。本研究中觀察組在超聲引導下實施了個性化的體位策略,充分利用了重力作用對胸水較多的部位進行引流;同時在超聲引導下對肺不張和肺實變的部位進行定位振動,促進痰液排出的同時也避免了盲目地實施全肺操作帶來的疼痛。排出的痰液明顯增多(P<0.05),且在ICU的住院時間也顯著縮短(P<0.05),在解決了老年病人術后排痰困難的同時也提高了依從性,減輕了經濟負擔。
對氣道廓清技術而言,肺部超聲已成為一種新型的、可行的指導和評價工具。老年體外循環術后病人在實施肺部超聲引導下的體位策略聯合定位振動排痰后,可以更好地促進痰液排出,有效改善肺部情況,減少機械通氣時間和住院時間,值得臨床推廣使用。未來仍需要大樣本、多中心研究來探索超聲在體外循環術后病人遠期肺部護理中的作用。

