常見多重耐藥菌感染分布及耐藥性分析
邱紅美 陸建紅
常見多重耐藥菌感染分布及耐藥性分析
邱紅美 陸建紅
多重耐藥菌;耐藥性;感染分布
多重耐藥菌(MDRO)主要是指對臨床使用的三類或三類以上抗菌藥物同時呈現(xiàn)耐藥的細菌[1]。為了解我院住院病人多重耐藥菌及耐藥情況,對2013年10月—2014年9月期間本院住院患者送檢的1162株多重耐藥菌進行檢測,現(xiàn)報道如下。
1 材料與方法
1.1 菌株來源 2013年10月—2014年9月期間我院住院患者送檢的病原學(xué)標本,包括痰液、中段尿、創(chuàng)面分泌物、全血、胸腹水、膽汁、穿刺液、膿液等,剔除同一患者,同一部位重復(fù)菌株,共檢出多重耐藥菌1162株。
1.2 儀 器 美國BD公司Phoenix-100,培養(yǎng)基購于上海科瑪嘉公司
1.3 方 法 病原學(xué)標本的采集和分離培養(yǎng)方法參照《全國臨床檢驗操作規(guī)程》提供的方法進行,經(jīng)美國BD公司Phoenix-100儀器鑒定細菌到種。采用CLSI推薦的K-B法進行藥物敏感試驗,結(jié)果判定按照CLSI2010年標準進行[2]。質(zhì)控菌株為大腸埃希菌ATCC29522、金黃色葡萄球菌ATCC25923、肺炎克雷伯菌ATCC700603、鮑曼不動桿菌ATCC19606、銅綠假單胞菌ATCC27853。參照《醫(yī)療機構(gòu)耐藥菌MDR、XDR、PDR的國際標準化定義專家建議(草案)》判定多重耐藥菌[3]。
2 結(jié)果
2.1 耐藥菌株分布 1162株中有產(chǎn)ESBLs大腸埃希菌357株,金黃色葡萄球菌107株(包括耐萬古霉素1株),銅綠假單胞菌276株,肺炎克雷伯菌95株,鮑曼不動桿菌209株,糞腸球菌96株,屎腸球菌34株(包括耐萬古霉素3株)。痰液、中段尿、創(chuàng)面分泌物、全血檢出率居前四位,分別為406株、267株、240株、99株,見表1。
2.2 革蘭陰性菌耐藥菌 亞胺培南和美羅培南對產(chǎn)ESBLs肺炎克雷伯菌和大腸埃希菌有較好敏感性,但該兩種細菌均對半數(shù)藥物耐藥率>50%。銅綠假單胞菌對氨芐西林、氨芐西林/舒巴坦、阿莫西林/克拉維酸、頭孢唑林、頭孢噻肟、四環(huán)素、氯霉素、復(fù)方磺胺八種藥物出現(xiàn)普遍耐藥。鮑曼不動桿菌耐藥情況嚴峻,幾乎泛耐藥,見表2。
2.3 革蘭陽性菌耐藥率 MRSA對替考拉寧、萬古霉素有較好敏感性。檢測到耐萬古霉素金黃色葡萄球菌1株,耐萬古霉素屎腸球菌3株。屎腸球菌耐藥率普遍高于糞腸球菌,見表3。
3 討論
多重耐藥菌主要來源于痰液、中段尿、創(chuàng)面分泌物,這些標本主要來源于呼吸系統(tǒng)、泌尿系統(tǒng)及傷口創(chuàng)面,與國內(nèi)相關(guān)文獻報道一致[4]。呼吸系統(tǒng)與泌尿系統(tǒng)的檢出量居高不下,可能與侵入性器械操作如呼吸機、氣管插管及氣管切開、支纖鏡肺泡灌洗、導(dǎo)尿管的使用等有關(guān)。治療多重耐藥菌引起的菌血癥,可使用的敏感性藥物少,困難更大,應(yīng)盡早行藥物敏感試驗,明確用藥。
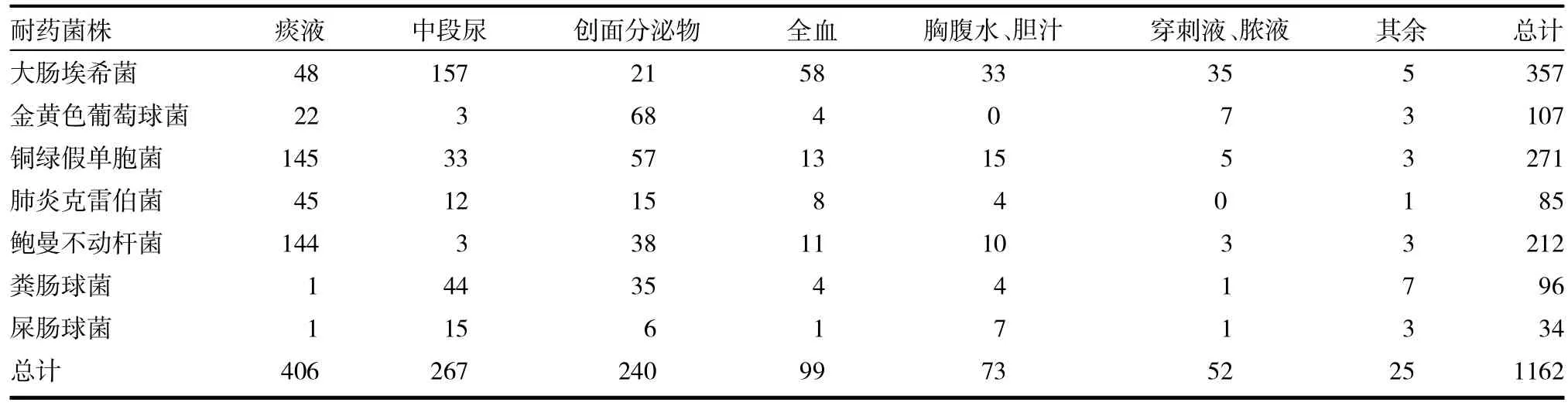
表1 多重耐藥菌感染分布情況(株)
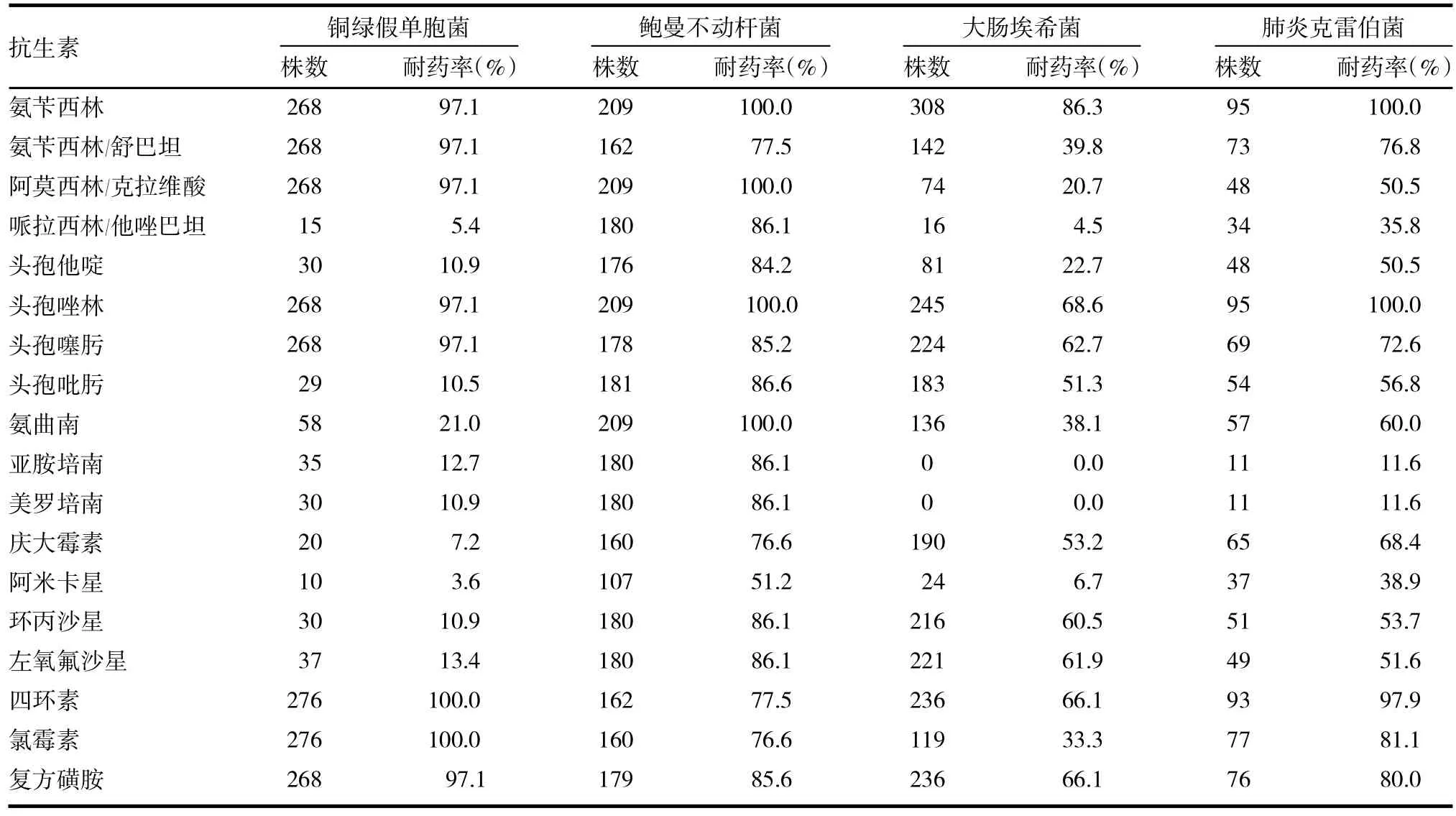
表2 革蘭陰性菌耐藥率
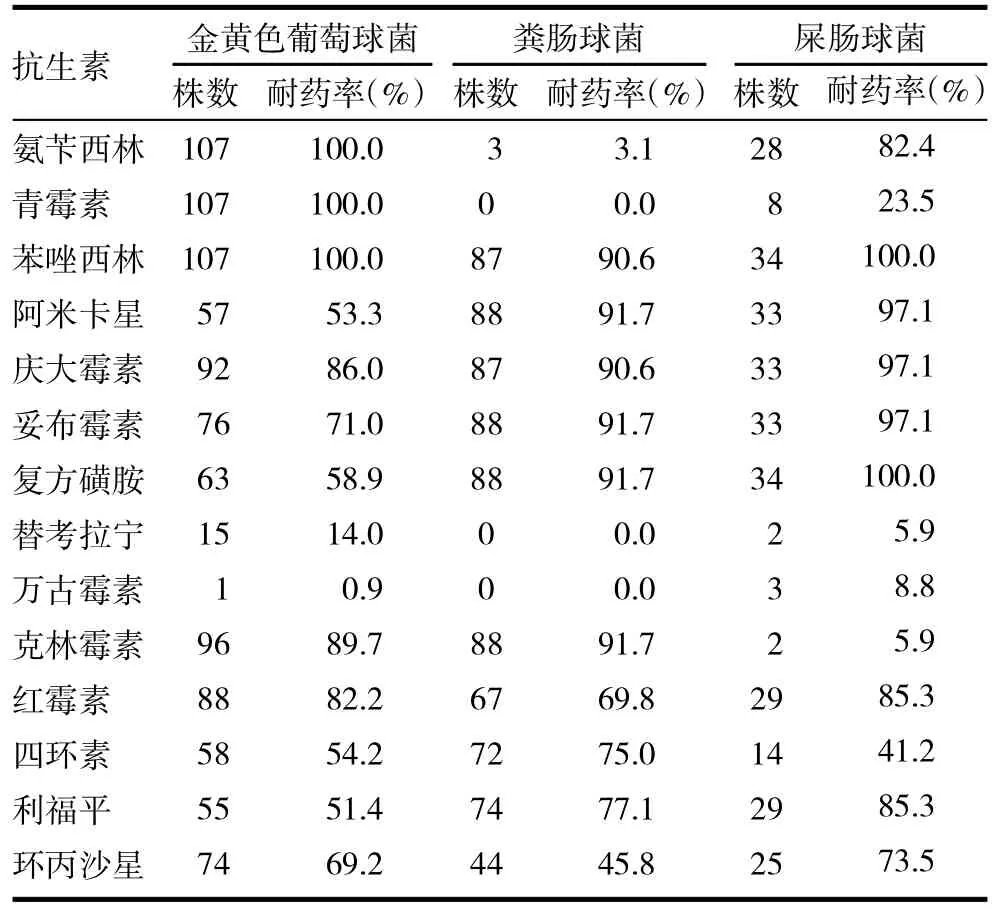
表3 革蘭陽性菌耐藥率
革蘭陰性桿菌是醫(yī)院感染的重要致病菌,以大腸埃希菌、鮑曼不動桿菌、銅綠假單胞菌最為常見,革蘭陽性菌以耐甲氧西林金黃色葡萄球菌為主[5]。大腸埃希菌、肺炎克雷伯菌產(chǎn)ESBLs是發(fā)生多重耐藥的主要原因,ESBLs是由質(zhì)粒介導(dǎo)的廣譜β-內(nèi)酰胺酶突變而來,可以水解三代頭孢菌素及青霉素類藥物,同時攜帶氨基糖苷類、喹諾酮類等耐藥基因,使半數(shù)以上藥物敏感性降低,失去臨床治療使用價值。亞胺培南和美羅培南對產(chǎn)ESBLs肺炎克雷伯菌和大腸埃希菌有較好敏感性,可作臨床治療首選用藥,但應(yīng)繼續(xù)監(jiān)測兩種藥物的耐藥率,以防高耐藥菌株的出現(xiàn)[6]。銅綠假單胞菌對氨芐西林、氨芐西林/舒巴坦、阿莫西林/克拉維酸、頭孢唑林、頭孢噻肟、四環(huán)素、氯霉素、復(fù)方磺胺八種藥物出現(xiàn)普遍高耐藥,分離的銅綠假單胞菌主要來自下呼吸道分泌標本,因此呼吸道感染病人治療不宜選用氨芐西林等八種藥物。鮑曼不動桿菌的耐藥機制復(fù)雜,包括染色體基因突變、外膜孔蛋白改變、藥物主動外排系統(tǒng)和產(chǎn)生滅活酶等[7],藥敏結(jié)果顯示幾乎泛耐藥,是臨床抗感染治療中面臨的新難題。MRSA除對甲氧西林耐藥外,對其他所有與甲氧西林相同結(jié)構(gòu)的β-內(nèi)酰胺酶類和頭孢類抗生素均耐藥,還可通過改變抗生素作用靶位,產(chǎn)生修飾酶,降低膜通透性產(chǎn)生大量PABA等不同機制,對氨基糖苷類、大環(huán)內(nèi)酯類、四環(huán)素類、氟喹諾酮類、磺胺類、利福平均產(chǎn)生不同程度的耐藥,除替考拉寧與萬古霉素外,其余抗生素耐藥率均> 50%。腸球菌屬對頭孢菌素、部分氟喹諾酮類、氨基糖苷類等多種抗菌藥物存在天然抗藥性,還可以通過合成低親合力的黏肽前體消除與萬古霉素結(jié)合的靶位,從而導(dǎo)致VER的產(chǎn)生。
我國耐藥菌導(dǎo)致的感染死亡率較非耐藥菌增加2.17倍,人年均住院日延長15.8天,多花費住院費用16 706元[8]。感染患者大多年紀較大,抵抗力差,伴基礎(chǔ)疾病,受侵入性器械操作影響等,感染因素復(fù)雜。醫(yī)療單位應(yīng)制定相關(guān)干預(yù)措施,如改善病房環(huán)境,及時實施隔離,加強病原菌目標性監(jiān)測,加強護理人員和保潔人員培訓(xùn)力度,嚴格實施無菌操作,合理使用抗菌藥物等,做到及時發(fā)現(xiàn),早期診斷,有效控制多重耐藥菌的感染。
[1]中華人民共和國衛(wèi)生部.多重耐藥菌醫(yī)院感染預(yù)防與控制技術(shù)指南(試行)[S].北京:2011.
[2]Clinical and Laboratory Standards Institute(CLSI).CLSI document,M100-S10.Performance Standards for Antimicrobial Susceptibility Testing,twentieth informational supplement[S].Wayne,PA:CLSI,2010.
[3]李春輝,吳安華.醫(yī)療機構(gòu)耐藥菌MDR、XDR、PDR的國際標準化定義專家建議(草案)[J].中國感染控制雜志,2011,3(10):238-240.
[4]趙紅霞,軒凱.臨床分離多重耐藥菌感染類型及變化趨勢[J].中國感染控制雜志,2014,6(13):371-273.
[5]祝丙華,邢玉斌,王邵輝,等.醫(yī)院感染多藥耐藥菌的分布及干預(yù)效果評價[J].中華醫(yī)院感染學(xué)雜志,2014,11(24):2610-2612.
[6]牛司強,陽蘋,張莉萍.2012年重慶市細菌耐藥性監(jiān)測[J].中國抗生素雜志,2014,5(39):338-343.
[7]應(yīng)春妹,翁文浩.鮑曼不動桿菌多重耐藥機制研究進展[J].檢驗醫(yī)學(xué),2007,2(22):208-212.
[8]劉俊杰.某醫(yī)院2011年多重耐藥菌分布及耐藥性分析[J].中國消毒學(xué)雜志,2014,4(31):363-369.
(收稿:2015-04-24 修回:2015-05-27)
武警浙江省總隊嘉興醫(yī)院檢驗科(嘉興 314000)
邱紅美,Tel:13967360843;E-mail:qiu19880303@qq.com

