2014–2018年河北北方學院第一附屬醫院呼吸科痰培養細菌的分布及耐藥性分析
楊焰,劉建華,李聰然,游雪甫
·論著·
2014–2018年河北北方學院第一附屬醫院呼吸科痰培養細菌的分布及耐藥性分析
楊焰,劉建華,李聰然,游雪甫
100050 北京,中國醫學科學院北京協和醫學院醫藥生物技術研究所藥理研究室/抗感染藥物研究北京市重點實驗室(楊焰、李聰然、游雪甫);075000 張家口,河北北方學院第一附屬醫院呼吸科(劉建華)
分析河北北方學院第一附屬醫院呼吸科痰培養細菌的分布及耐藥性,為臨床醫師合理選用抗菌藥物提供依據。
收集 2014 年 1 月 1 日 – 2018 年 12 月 31 日河北北方學院第一附屬醫院呼吸科痰培養陽性菌株,采用 BD Phoenix?-100 全自動微生物鑒定藥敏分析系統測定菌株對抗菌藥物的敏感性,采用 WHONET 5.6 軟件對數據進行分析。
共分離出細菌 1268 株,其中革蘭氏陰性菌株 1160 株(91.5%),革蘭氏陽性菌株 108 株(8.5%)。檢出率最高的前五位是肺炎克雷伯菌(15.9%)、銅綠假單胞菌(10.4%)、產酸克雷伯菌(10.4%)、鮑曼不動桿菌(9.8%)、陰溝腸桿菌(8.9%)。革蘭氏陰性菌對氨芐西林、頭孢唑林、氨芐西林/舒巴坦、阿莫西林/克拉維酸的耐藥率較高,分別為 72.2%(255/353)、55.6%(293/527)、47.8%(367/767)、46.8%(252/538),對黏菌素、阿米卡星、美羅培南、亞胺培南的耐藥率較低,分別為 3.5%(39/1101)、5.6%(61/1082)、6.4%(68/1065)、7.7%(83/1081)。革蘭氏陽性菌以金黃色葡萄球菌占比最高,為38%(41/108),耐甲氧西林葡萄球菌(MRS)的檢出率有不斷增加的趨勢。
2014 – 2018 年河北北方學院第一附屬醫院呼吸科痰培養細菌主要以革蘭氏陰性菌為主,其對抗生素的耐藥性呈現出先下降再升高的趨勢,MRS 檢出率有不斷增加的趨勢。
呼吸科; 痰培養; 病原菌; 耐藥性
醫院不同科室患者的病因和疾病的嚴重程度不同,導致同一醫院不同科室的病原菌耐藥監測結果會有所差異。呼吸科是醫院感染的高發病區,而痰標本是主要的病原菌來源。本研究采用回顧性研究方法,對 2014 – 2018 年河北北方學院第一附屬醫院(三級甲等)呼吸科痰培養細菌共 1268 株進行分析,了解呼吸科臨床分離菌的構成,分析常見病原菌的耐藥性及耐藥趨勢,為臨床醫師合理選用抗菌藥物提供依據。
1 材料與方法
1.1 菌株來源
收集 2014 年 1 月 1 日 – 2018 年 12 月 31 日河北北方學院第一附屬醫院呼吸科痰培養臨床菌株,剔除同一患者重復菌株。
1.2 方法
臨床菌株的培養按照《全國臨床檢驗操作規程》操作,菌株的鑒定及藥敏實驗采用BD Phoenix?-100 全自動微生物鑒定藥敏分析系統及配套細菌鑒定和藥敏復合板卡,操作方法及判斷標準參照美國臨床實驗室標準化研究協會(CLSI)2019 年文件[1]。檢測的臨床常用抗生素包括阿莫西林/克拉維酸、氨芐西林、氨芐西林/舒巴坦、哌拉西林、哌拉西林/他唑巴坦、氨曲南、頭孢唑林、頭孢吡肟、頭孢噻肟、頭孢他啶、環丙沙星、左氧氟沙星、莫西沙星、阿米卡星、慶大霉素、亞胺培南、美羅培南、黏菌素、四環素、復方新諾明等。質控菌株使用大腸埃希菌 ATCC25922、銅綠假單胞菌 ATCC27853、金黃色葡萄球菌 ATCC25923、糞腸球菌 ATCC29212、肺炎鏈球菌 ATCC49619。
1.3 統計學處理
統計分析采用 WHONET 5.6 軟件。
2 結果
2.1 臨床分離株構成
共分離痰標本來源細菌 1268 株,其中革蘭氏陰性菌株 1160 株(91.5%),革蘭氏陽性菌株108 株(8.5%)。檢出率最高的是肺炎克雷伯菌,其次是銅綠假單胞菌、產酸克雷伯菌、鮑曼不動桿菌、陰溝腸桿菌。革蘭氏陽性菌株中主要是金黃色葡萄球菌共 41 株(3.2%)(表 1)。不同年份分離的臨床菌株,其種類分布及構成存在差異,2014 年共分離細菌 248 株,革蘭氏陰性菌為 236 株(95.2%),主要是肺炎克雷伯菌、銅綠假單胞菌、陰溝腸桿菌;2015 年共分離細菌 166 株,革蘭陰性菌為155 株(93.4%),主要是陰溝腸桿菌、肺炎克雷伯菌和銅綠假單胞菌;2016 年共分離細菌 180 株,革蘭氏陰性菌為 175 株(97.2%),主要是產酸克雷伯菌、肺炎克雷伯菌和鮑曼不動桿菌;2017 年共分離細菌 363 株,革蘭氏陰性菌為 320 株(88.2%),主要是肺炎克雷伯菌、鮑曼不動桿菌和產酸肺炎克雷伯菌;2018 年共分離細菌 311 株,革蘭氏陰性菌 274 株(88.1%),主要是肺炎克雷伯菌、銅綠假單胞菌和鮑曼不動桿菌(表 1)。相比于革蘭氏陰性菌,革蘭氏陽性菌的檢出率顯著降低,為 8.5%,但 2017 – 2018 年間革蘭氏陽性菌的檢出率比 2014 – 2016 年間顯著增加。
2.2 革蘭氏陰性菌對常用抗菌藥物的耐藥分析
去除天然耐藥或未檢測菌株,革蘭氏陰性菌對常用抗菌藥物的耐藥率及趨勢變化如表 2 所示。2014 – 2018 年間革蘭氏陰性菌對氨芐西林、頭孢唑林、氨芐西林/舒巴坦、阿莫西林/克拉維酸的耐藥率較高,分別為 72.2%(255/353)、55.6%(293/527)、47.8%(367/767)、46.8%(252/538),對黏菌素、阿米卡星、美羅培南、亞胺培南的耐藥率較低,分別為 3.5%(39/1101)、5.6%(61/1082)、6.4%(68/1065)、7.7%(83/1081)。具體到每一年份,革蘭氏陰性菌對氨芐西林、哌拉西林、哌拉西林/他唑巴坦、氨曲南、頭孢吡肟、頭孢他啶、莫西沙星、慶大霉素、復方新諾明的耐藥率變化趨勢為 2015 年較 2014 年有所降低,在 2016 年呈現出上升的趨勢;對氨芐西林/舒巴坦、頭孢唑林、環丙沙星、左氧氟沙星的耐藥率在 2016 年降到最低,然而在 2017 – 2018 年間呈現上升的趨勢;對頭孢噻肟的耐藥率呈現出穩定的趨勢。總的來說,革蘭氏陰性菌對抗生素的耐藥率呈現出在 2015 – 2016 年間下降,此后又開始上升的趨勢。
2.2.1 腸桿菌科細菌 2014 – 2018 年間大腸埃希菌對氨芐西林/舒巴坦、阿莫西林/克拉維酸、氨芐西林、哌拉西林的耐藥率較高,均超過了 80%,分別為 89.5%(68/76)、89.0%(65/73)、88.2%(67/76)、81.6%(62/76),對黏菌素、亞胺培南、美羅培南的耐藥率較低,分別為 0.0%(0/76)、1.3%(1/76)、1.3%(1/76)。具體到每一年份,五年間大腸埃希菌對阿莫西林/克拉維酸、氨芐西林、氨芐西林/舒巴坦、哌拉西林、環丙沙星、左氧氟沙星、莫西沙星、慶大霉素、四環素、復方新諾明呈現出“W”型耐藥趨勢,即耐藥率在 2015 年、2017 年下降,而在 2016、2018 年呈現上升趨勢;大腸埃希菌對氨曲南、頭孢唑林、頭孢吡肟、頭孢噻肟、頭孢他啶的耐藥率呈現出在 2015 – 2016 年間下降,此后又開始上升的趨勢;對哌拉西林/他唑巴坦、阿米卡星、亞胺培南、美羅培南、黏菌素的耐藥率穩定且處于較低水平(表 3)。

表 1 主要病原菌種類分布及構成
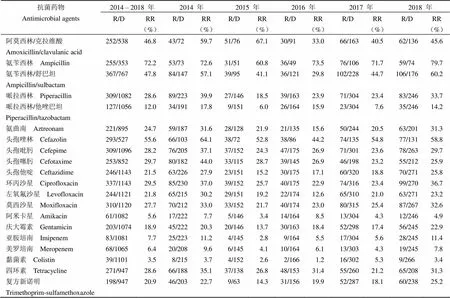
表 2 革蘭氏陰性菌對抗菌藥物的耐藥率
注:R/D:耐藥數/檢測數;RR:耐藥比例。
Notes: R/D: Resistant/detected strains; RR: Resistance rates.
相較于大腸埃希菌,2014 – 2018 年間肺炎克雷伯菌對抗生素的耐藥率更低(表 4)。肺炎克雷伯菌對氨芐西林/舒巴坦、阿莫西林/克拉維酸、四環素、哌拉西林的耐藥率最高,分別為 60.4%(119/197)、27.1%(51/188)、26.7%(54/202)、25.2%(51/202);對黏菌素、阿米卡星、美羅培南、亞胺培南的耐藥率較低,分別為 0.5%(1/202)、1.5%(3/201)、2.0%(4/202)、2.5%(5/202)。
2014 – 2018 年肺炎克雷伯菌對阿莫西林/克拉維酸、氨芐西林/舒巴坦、哌拉西林、哌拉西林/他唑巴坦、氨曲南、頭孢唑林、頭孢吡肟、頭孢噻肟、頭孢他啶、左氧氟沙星、莫西沙星、慶大霉素的耐藥率呈現出在 2015 – 2016 年間下降,此后又開始上升的趨勢,尤其是肺炎克雷伯菌對氨芐西林/舒巴坦的耐藥率在 2014 – 2016 年間從 69.7%(23/33)降至 18.9%(7/37),然而在 2018 年又逐漸升高至 87.3%(48/55)(表 4)。
陰溝腸桿菌對抗生素的耐藥率較低,耐藥率大部分在 10.6% ~ 24.2%,對美羅培南、亞胺培南、阿米卡星、黏菌素、哌拉西林/他唑巴坦的耐藥率分別為 0.9%(1/113)、0.9% (1/113)、1.8%(2/113)、2.7%(3/113)、3.9%(4/103)(表 5)。
2.2.2 非發酵革蘭氏陰性菌 2014 – 2018 年間銅綠假單胞菌耐藥率最高的抗生素是莫西沙星、氨曲南、頭孢吡肟、左氧氟沙星和環丙沙星,耐藥率分別為 50.4%(58/115)、38.9%(51/131)、33.1%(40/121)、31.7%(38/120)及 30.5%(40/131);對黏菌素、阿米卡星、美羅培南的耐藥率最低,分別為 1.7%(2/119)、6.1%(8/132)、10.8%(13/120)。具體到每一年份,2015 – 2018 年間銅綠假單胞菌對哌拉西林、哌拉西林/他唑巴坦、頭孢他啶、環丙沙星、阿米卡星、慶大霉素、亞胺培南、美羅培南的耐藥率呈現出下降趨勢或維持在較低水平;對氨曲南、左氧氟沙星的耐藥率呈現出先下降后上升的趨勢;2014 – 2016 年間未檢出黏菌素耐藥銅綠假單胞菌,但在 2017、2018 年各檢出 1 例(表 6)。
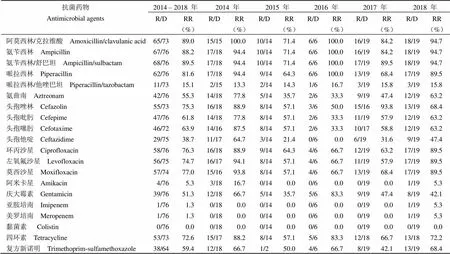
表 3 大腸埃希菌的耐藥率及變化趨勢
注:R/D:耐藥數/檢測數;RR:耐藥比例。
Notes: R/D: Resistant/detected strains; RR: Resistance rates.
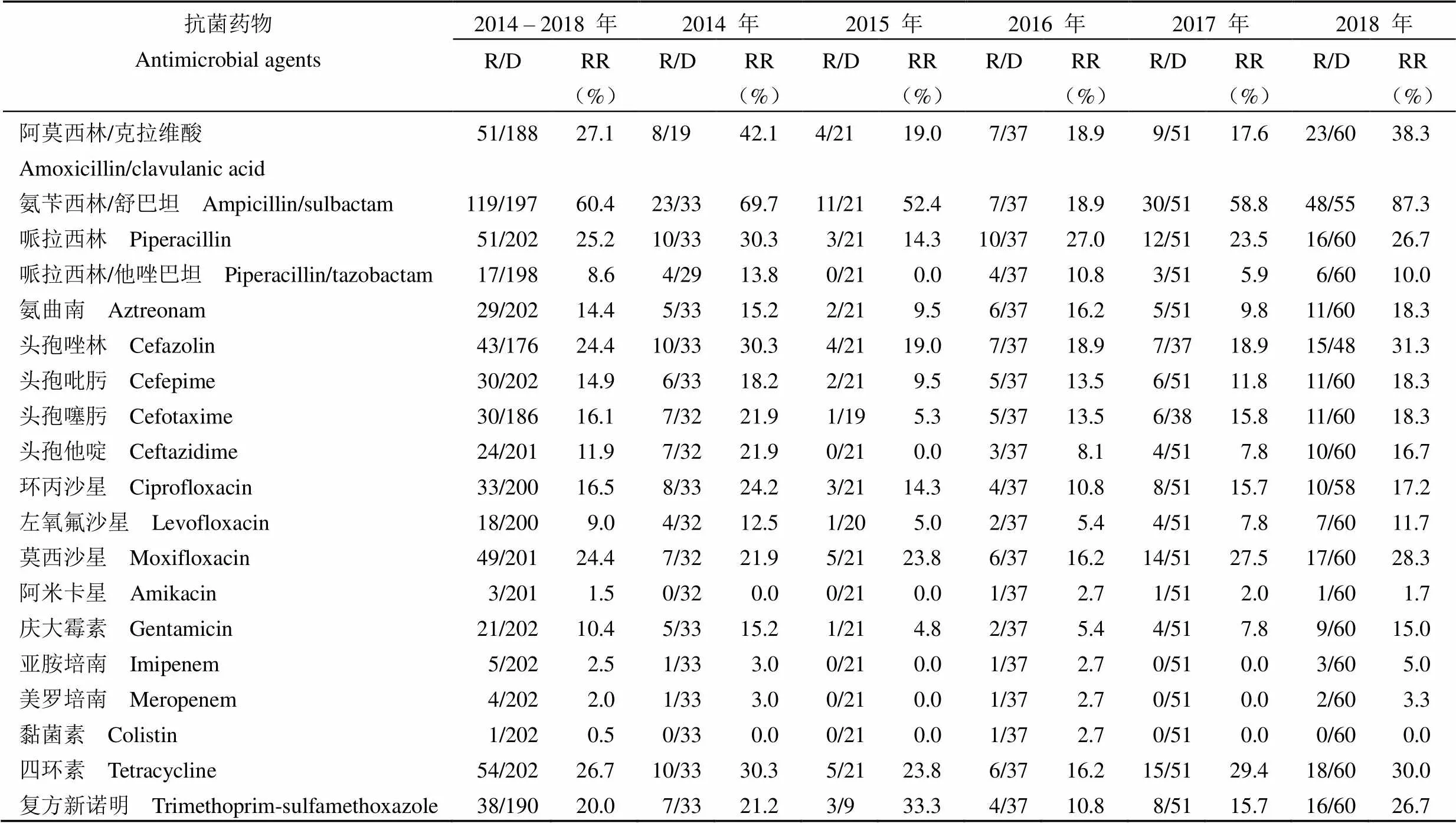
表 4 肺炎克雷伯菌的耐藥率及變化趨勢
注:R/D:耐藥數/檢測數;RR:耐藥比例。
Notes: R/D: Resistant/detected strains; RR: Resistance rates.

表 5 陰溝腸桿菌的耐藥率及變化趨勢
注:R/D:耐藥數/檢測數;RR:耐藥比例。
Notes: R/D: Resistant/detected strains; RR: Resistance rates.
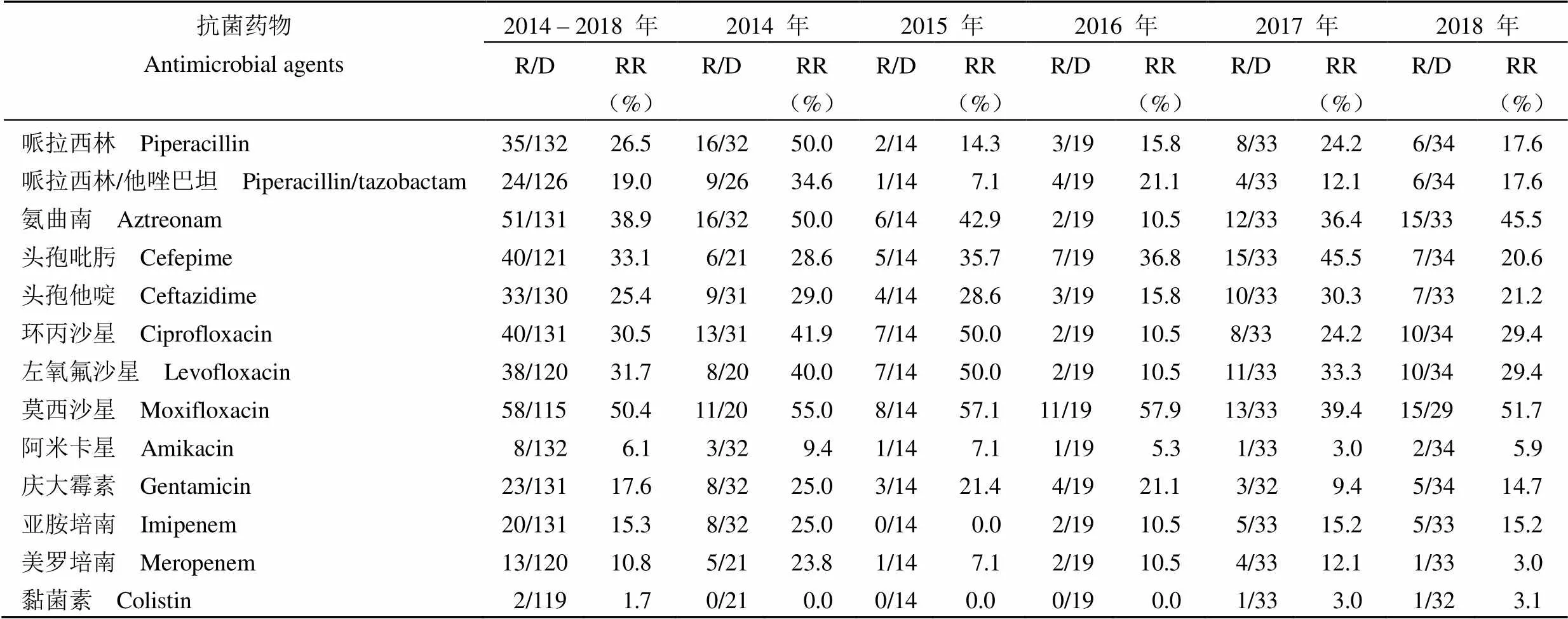
表 6 銅綠假單胞菌的耐藥率及變化趨勢
注:R/D:耐藥數/檢測數;RR:耐藥比例。
Notes: R/D: Resistant/detected strains; RR: Resistance rates.
2014 – 2018 年間鮑曼不動桿菌耐藥率最高的抗生素是頭孢噻肟、哌拉西林、慶大霉素、頭孢吡肟及四環素,耐藥率分別為 47.2%(50/106)、30.6%(38/124)、30.6%(38/124)、25.0%(31/124)及 25.0%(31/124);對黏菌素敏感,耐藥率為 0.0%(0/124)。整體來看,五年間鮑曼不動桿菌對抗生素的耐藥性維持在較低水平,但對慶大霉素的耐藥率呈現出先下降后上升的趨勢(表 7)。
2.3 耐甲氧西林葡萄球菌耐藥率分析
該院呼吸科痰細菌革蘭氏陽性菌的檢出率較低,其中以葡萄球菌屬占比最高。2014 – 2015 年耐甲氧西林葡萄球菌(MRS)的檢出率較低,雖然2016 年 MRS 檢出率很高,但葡萄球菌檢出率很低,因此不足以說明其耐藥性高低,而 2017 – 2018 年 MRS 檢出率分別為 64.7%、51.7%,整體來看 MRS 檢出率有不斷增加的趨勢(表 8)。
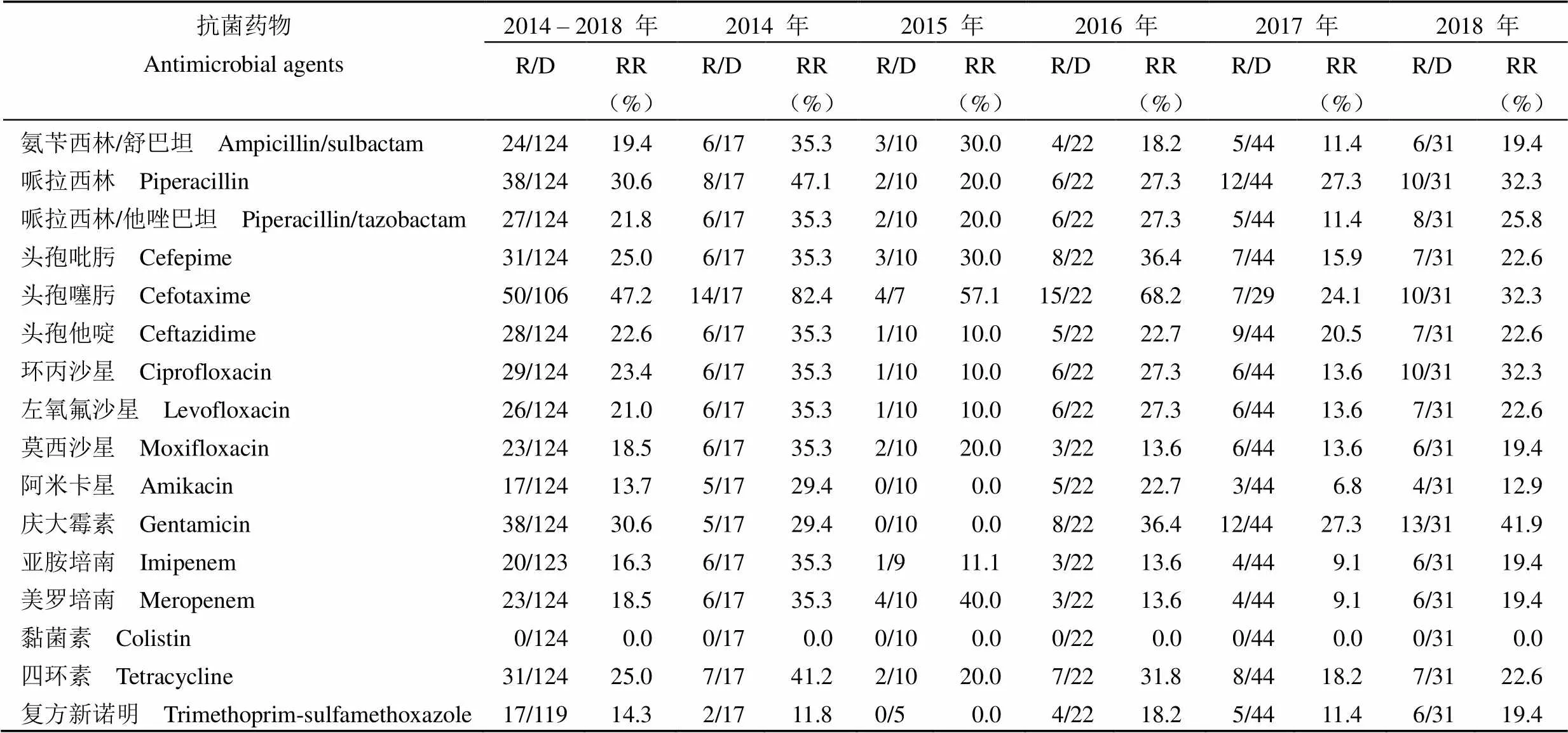
表 7 鮑曼不動桿菌的耐藥率及變化趨勢
注:R/D:耐藥數/檢測數;RR:耐藥比例。
Notes: R/D: Resistant/detected strains; RR: Resistance rates.
3 討論
呼吸道與外界環境直接聯系,呼吸科患者尤其是重癥患者頻繁接受侵入性操作,如插管、呼吸機,以及大量廣譜抗生素的使用等,發生感染的幾率比其他科室患者要大,而痰標本是呼吸科主要的病原菌分離來源,因此本研究對 2014 – 2018 年河北北方學院第一附屬醫院呼吸科痰培養細菌的分布及耐藥性進行分析,有利于為臨床醫師合理選用抗菌藥物提供依據。
分離出的 1268 株痰標本來源細菌中,革蘭氏陰性菌 1160 株(91.5%),革蘭氏陽性菌 108 株(8.5%)。2018 年中國 CHINET 耐藥監測數據顯示,革蘭氏陰性菌占比為 71.8%,革蘭氏陽性菌占比為 28.2%[2],相比之下本次監測中革蘭氏陰性菌比例偏高,為 91.5%,可能與呼吸科以革蘭氏陰性菌感染為主有關。本次監測分離率最高的前幾位是肺炎克雷伯菌、銅綠假單胞菌、產酸克雷伯菌、鮑曼不動桿菌、陰溝腸桿菌、大腸埃希菌。而 2018 年中國 CHINET 耐藥監測顯示革蘭陰性菌檢出排序是大腸埃希菌、肺炎克雷伯菌、鮑曼不動桿菌、銅綠假單胞菌、陰溝腸桿菌及嗜麥芽窄食假單胞菌[3]。2005 – 2014 年 CHINET 細菌耐藥性監測顯示,全國呼吸道標本檢出率排序是鮑曼不動桿菌、銅綠假單胞菌、金黃色葡萄菌、大腸埃希菌、嗜麥芽窄食單胞菌[4]。凌宙貴等[5]報道呼吸科革蘭氏陰性菌檢出排序為大腸埃希菌、銅綠假單胞菌、肺炎克雷伯菌、葡萄球菌屬、鮑曼不動桿菌。這提示不同研究范圍的病原菌分布可能會有差異。以往的研究也發現,同一單位不同時間段、不同科室、不同標本類型來源分離的菌株對臨床常用抗菌藥物的耐藥率存在差異[6-7]。因此,對于感染幾率較大的科室有必要進行針對性的細菌耐藥監測,這樣有利于特定科室抗菌藥物的精準使用。

表 8 耐甲氧西林葡萄球菌的檢出率及變化趨勢
大腸埃希菌對青霉素類藥物耐藥率較高,對大部分藥物(氨芐西林/舒巴坦、阿莫西林/克拉維酸、氨芐西林、哌拉西林)的耐藥率均超過了 80%,然而對哌拉西林/他唑巴坦的耐藥性較低,五年耐藥率為 15.1%,各年耐藥率也穩定在 13.3% ~ 16.7%;大腸埃希菌對喹諾酮類藥物、四環素、頭孢類藥物(除頭孢他啶)、復方新諾明的耐藥率在 60% ~ 70% 之間,頭孢他啶的耐藥率為 38.7%;大腸埃希菌對氨基糖苷類抗生素如慶大霉素、阿米卡星耐藥率分別為 55.3% 和5.3%,對阿米卡星敏感性較高。因此,建議臨床可選用哌拉西林/他唑巴坦、頭孢他啶、阿米卡星等藥物治療大腸埃希菌感染。
肺炎克雷伯菌雖然檢出率最高,但耐藥率比大腸埃希菌低,整體上也低于全國監測水平,尤其是在全國肺炎克雷伯菌對碳青霉烯類抗生素耐藥率逐年增加的形勢下[3],這可能與該院對特殊抗生素的管控有關。但 2014 – 2018 年間,該院呼吸科肺炎克雷伯菌對氨芐西林/舒巴坦耐藥率最高,為 60.4%,高于全國的監測水平(49%),其耐藥率隨年份呈現出先降低后增加的趨勢,需要警惕其進一步增加的可能[2]。肺炎克雷伯菌是呼吸科感染常見的條件致病菌,易在免疫力降低時引發肺炎、敗血癥、尿路感染和軟組織感染等。然而近年來一種新的變體——高毒力肺炎克雷伯菌(hypervirulent,hvKp)的報道不斷增加。相較于肺炎克雷伯菌,高毒力肺炎克雷伯菌的藥物敏感性更高,但其易導致患者甚至是健康成年人發生嚴重的轉移性和侵襲性感染,如肝膿腫、眼內炎、腦膜炎[8-9]。由于高毒力肺炎克雷伯菌的超高毒力以及缺乏檢測的“金標準”,臨床科室應注意高毒力肺炎克雷伯菌的檢測及其感染的確診,在治療高毒力肺炎克雷伯菌感染尤其是轉移性感染時,如選擇無法透過血腦屏障的抗生素可能會嚴重影響治療效果。
對多種抗菌藥物天然耐藥是非發酵革蘭氏陰性菌的重要特點。銅綠假單胞菌是這類菌的代表菌株。在本次監測中,銅綠假單胞菌位于本次監測檢出率第二位,對莫西沙星的耐藥率最高,為 50.4%,其次是氨曲南(38.9%)、頭孢吡肟(33.1%)、左氧氟沙星(31.7%)、環丙沙星(30.5%),對其他所監測藥物如哌拉西林、頭孢他啶、哌拉西林/他唑巴坦、慶大霉素、亞胺培南、美羅培南、阿米卡星、黏菌素的耐藥率均低于 30%,建議臨床可選用此類藥物治療銅綠假單胞菌感染。鮑曼不動桿菌對頭孢噻肟的耐藥率最高,為 47.2%,對哌拉西林、慶大霉素的耐藥率均為 30.6%,對其他所監測藥物耐藥率均低于 30%。然而相比于腸桿菌科革蘭氏陰性菌,非發酵革蘭氏陰性菌對培南類藥物耐藥率更高,例如大腸埃希菌、肺炎克雷伯菌、陰溝腸桿菌對亞胺培南的耐藥率分別為 1.3%、2.5%、0.9%,對美羅培南的耐藥率分別為 1.3%、2.0%、0.9%,而銅綠假單胞菌、鮑曼不動桿菌對亞胺培南的耐藥率為 15.3%、16.3%,對美羅培南的耐藥率為 10.9%、18.5%,這提示臨床呼吸科需要注意非發酵革蘭氏陰性菌的碳青霉烯類藥物耐藥監測。但該院檢出率低于 2018 年中國 CHINET 耐藥監測數據(77.1%、78.1%)[3],也低于陸小琴和牛司強[10]的報道,他們發現 2015 – 2017 年某三級醫院呼吸內科銅綠假單胞菌、鮑曼不動桿菌對亞胺培南的耐藥率分別為 25.7%、73.0%,對美羅培南的耐藥率分別為 14.0%、73.0%。
總的來說,該院呼吸科革蘭氏陰性菌對氨芐西林、氨芐西林/舒巴坦、哌拉西林、哌拉西林/他唑巴坦、氨曲南、頭孢唑林、頭孢吡肟、頭孢他啶、環丙沙星、左氧氟沙星、莫西沙星、慶大霉素、復方新諾明的耐藥率在 2015 – 2016 年間呈現出下降趨勢,在 2017 后又開始呈現增加的趨勢;對黏菌素、阿米卡星、美羅培南、亞胺培南的耐藥率較穩定且處于較低水平,這是因為從 2015 年開始該院加強了手衛生和接觸隔離等院感防控措施,同時在應用碳青霉烯類藥物前需要有會診和特殊使用抗菌藥物申請,經會診專家研究后再考慮是否應用,這可能是細菌耐藥率在 2015 – 2016 年間下降的主要原因。然而在 2017 年以后,耐藥率有上升的趨勢,提示對抗菌藥物的管控措施在一定時間范圍內是有效的,但需要一直堅持并不斷改進。
雖然該院呼吸科主要以革蘭氏陰性菌為主(91.5%),革蘭氏陽性菌亦不容忽視。近年來,革蘭氏陽性菌的檢出率逐漸增加,其中以葡萄球菌屬占比最高,藥敏試驗顯示 MRS 具有不斷增加的趨勢,醫務人員應重視葡萄球菌的感染控制工作。
[1] Clinical and Laboratory Standards Institute. Performance standards for antimicrobial susceptibility testing. 29th ed. CLSI supplement M100. Wayne, PA: Clinical and Laboratory Standards Institute, 2019:32-54. https://clsi.org/media/2663/m100ed29_sample.pdf.
[2] Hu FP, Guo Y, Zhu DM, et al. CHINET surveillance of bacterial resistance in China: 2018 report. Chin J Infection Chemotherapy, 2020, 20(1):1-10. (in Chinese)
胡付品, 郭燕, 朱德妹, 等. 2018年CHINET中國細菌耐藥性監測. 中國感染與化療雜志, 2020, 20(1):1-10.
[3] Hu F, Guo Y, Yang Y, et al. Resistance reported from China antimicrobial surveillance network (CHINET) in 2018. Eur J Clin Microbiol Infect Dis, 2019, 38(12):2275-2281.
[4] Yang Q, Yu YS, Lin J, et al. Distribution and antimicrobial resistance profile of common pathogens isolated from respiratory secretion in CHINET Antimicrobial Resistance Surveillance Program, 2005-2014. J Infect Chemother, 2016, 16(5):541-550. (in Chinese)
楊青, 俞云松, 林潔, 等. 2005-2014年CHINET呼吸道分離菌耐藥性監測. 中國感染與化療雜志, 2016, 16(5):541-550.
[5] Ling ZG, Liu B, Liu W, et al. Distribution and drug resistance of pathogens causing lower respiratory tract infections in ICU and respiratory department: a comparative study. Chin J Nosocomiol, 2014, 24(1):50-52. (in Chinese)
凌宙貴, 劉濱, 劉衛, 等. ICU與呼吸科下呼吸道感染病原菌分布及耐藥率比較分析. 中華醫院感染學雜志, 2014, 24(1):50-52.
[6] Zhao SP, Jiang MJ, Chen X. Drug resistance analysis of Escherichia coli isolated from different specimens in 2017. Chin J Clin Lab Manag (Electronic Ed), 2019, 7(4):226-229. (in Chinese)
趙書平, 姜梅杰, 陳霞. 2017年院內不同標本來源的大腸埃希菌耐藥性分析. 中華臨床實驗室管理電子雜志, 2019, 7(4):226-229.
[7] Yan L, Wang SL, Xu LL, et al. Clinical distribution and heterogeneity of antimicrobial resistance of Pseudomonas aeruginosa. Chin J Infect Control, 2018, 17(3):230-234. (in Chinese)
顏令, 王淑玲, 徐蘭蘭, 等. 銅綠假單胞菌臨床分布及耐藥性的不均一性. 中國感染控制雜志, 2018, 17(3):230-234.
[8] Liu YC, Cheng DL, Lin CL. Klebsiella pneumoniae liver abscess associated with septic endophthalmitis. Arch Intern Med, 1986, 146(10):1913-1916.
[9] Russo TA, Marr CM. Hypervirulent Klebsiella pneumoniae. Clin Microbiol Rev, 2019, 32(3):e00001-19.
[10] Lu XQ, Niu SQ. Surveillance of bacterial resistance in respiratory department of a grade three hospital from 2015 to 2017. World Notes Antibiot, 2018, 39(6):540-543. (in Chinese)
陸小琴, 牛司強. 2015 - 2017年某三級醫院呼吸內科細菌耐藥性監測. 國外醫藥(抗生素分冊), 2018, 39(6):540-543.
Clinical distribution and drug resistance profile of sputum cultured bacteria in the respiratory department of the First Affiliated Hospital of Hebei North University from 2014 to 2018
YANG Yan,LIU Jian-hua, LI Cong-ran, YOU Xue-fu
Beijing Key Laboratory of Antimicrobial Agents, Institute of Medicinal Biotechnology, Chinese Academy of Medical Sciences & Peking Union Medical College, Beijing 100050, China (YANG Yan, LI Cong-ran, YOU Xue-fu); Department of Respiratory Medicine, The First Affiliated Hospital of Hebei North University, Zhangjiakou 075000, China (LIU Jian-hua)
We aim to analyze the distribution and drug resistance profile of sputum cultured bacteria in the respiratory department of the First Affiliated Hospital of Hebei North University, and provide reference for clinical empirical treatment and rational use of antibiotics.
Sputum culture positive strains from January 1, 2014 to December 31, 2018 in the respiratory department of the First Affiliated Hospital of Hebei North University were collected, and drug susceptibility assay was detected by BD Phoenix?-100 Automated Microbiology System. The data were analyzed using WHONET 5.6 software.
A total of 1268 strains were isolated, of which 91.5% were gram-negative strains, and 8.5% were gram-positive strains. The top five bacteria were(15.9%),(10.4%),(10.4%),(9.8%) and(8.9%). Gram-negative bacteria have high resistance rate to ampicillin, cefazolin, ampicillin/sulbactam, amoxicillin/clavulanic acid, being 72.2% (255/353), 55.6% (293/527), 47.8% (367/767) and 46.8% (252/538), respectively. And the resistance rate to colistin, amikacin, meropenem, and imipenem was as low as 3.5% (39/1101), 5.6% (61/1082), 6.4% (68/1065) and 7.7% (83/1081), respectively. The detection rate of gram-positive bacteria was low, withof the highest proportion (38%, 41/108), but the detection rate of methicillin-resistant staphylococcus (MRS) was increasing.
The sputum cultured bacteria in the respiratory department of the First Affiliated Hospital of Hebei North University from 2014 to 2018 are mainly gram-negative bacteria. The resistance of gram-negative bacteria to antibiotics decreases first, then increases, with the detection rate of MRS being increasing.
Respiratory department; Sputum culture; Pathogen; Drug resistance
LIU Jian-hua, Email: l_jianhua1979@126.com; LI Cong-ran, Email: cong5885@aliyun.com
“重大新藥創制”國家科技重大專項(2019ZX09721-001);河北省科技計劃項目(162777297)
劉建華,Email:l_jianhua1979@126.com;李聰然,Email:cong5885@aliyun.com
10.3969/j.issn.1673-713X.2020.04.008
2020-02-21

