多胞胎早產兒出生后立即與延遲臍帶結扎的比較
蔡志勇,劉進娣,卞洪亮,朱 敏,蔡金蘭,朱相干,周文娟
(揚州大學附屬鹽城市婦幼保健院1.新生兒科;2.婦產科;3.超聲科,江蘇 鹽城 224000)
延遲臍帶結扎(delayed cord clamping,DCC)與立即臍帶結扎(immediate cord clamping,ICC)相比,可改善胎盤輸血,并能增加新生兒特別是早產兒的血容量[1]。一項Meta分析中,已經發現DCC可增加早產兒的峰值紅細胞壓積(hematocrit,Hct),降低了早產兒死亡率和后期輸血的需要[2]。美國婦產科醫師學會(American College of Obstetricians and Gynecologists,ACOG)和新生兒復蘇方案(neonatal resuscitation program,NRP)推薦出生與斷臍時間間隔30~60s[1,3]。近幾十年來,由于輔助生殖技術的發展,約有3%的新生兒為多胎妊娠,且50%以上的雙胞胎和90%以上的三胞胎為早產兒[4]。然而,在多胞胎DCC時由于實施該程序存在困難,以及在分娩過程中有可能需要急性輸血等原因,大多數關于早產兒DCC的隨機對照研究都排除了多胎妊娠[5]。盡管有幾項關于DCC的研究包括多胎和單胎新生兒,但每項研究中的多胞胎新生兒數量太少,無法就DCC在多胞胎新生兒中的益處得出結論[6-8]。盡管沒有文獻提供足夠的證據支持或反對多胞胎早產兒DCC[1],但有些機構已對多胞胎早產兒常規進行DCC[9]。因此,我們進行了這項隨機對照研究,探討多胞胎早產兒實施DCC的效果,并比較ICC和DCC多胞胎產婦及其早產兒的預后。
1研究對象與方法
1.1研究對象
采用前瞻性病例對照研究,以2018年1月至2020年1月在揚州大學附屬鹽城市婦幼保健院分娩的多胞胎產婦及其早產兒為研究對象。納入標準[10]:①多胞胎;②胎齡28+0~36+6周;③適于胎齡兒(appropriate for gestational age,AGA),即出生體重位于同胎齡兒平均體重第10~90百分位之間;④早產兒入住新生兒重癥監護病房。排除標準:①新生兒過大或過小,即出生體重低于同胎齡兒平均體重第10百分位或大于同胎齡兒平均體重第90百分位;②雙胎輸血綜合征;③嚴重先天性畸形,包括先天性心臟病、膈疝等;④雙胎不協調(體重差異>20%);⑤產婦有產前出血;⑥產婦或家屬拒絕參加。在研究期間,共有88例胎齡28+0~36+6周的多胞胎妊娠婦女在我院分娩。其中家屬拒絕參與12例;因急診,在分娩前與產婦或家屬溝通,無法獲得知情同意13例;多胞胎其中1胎宮內死亡3例;先天性異常4例;雙胎輸血綜合征3例。因此,本研究最終納入多胞胎早產產婦53例。本研究經我院醫學倫理委員會批準。
1.2研究方法
1.2.1隨機方法
簽署知情同意書后,53例產婦被隨機分配接受ICC或DCC。隨機方法:由非本課題組人員準備30組不透明信封,每組4個,分別裝入標有“A”或“B”的紙條1張。產婦分娩前,由本課題負責人(不參與ICC或DCC的具體實施)隨機抽取一組信封中的1個。如果其中紙條為“A”,則進入DCC組;如為“B”,則進入ICC組。下一次分配時,再在剩余的3個信封中隨機抽取1個,按前述原則入組,直至該組4個信封抽取完后,再抽取下一組信封。同一產婦所生的所有早產兒接受相同的干預程序。最后ICC組有26例產婦,DCC組有27例產婦。
1.2.2臍帶結扎方法
分娩時,計時員(非復蘇研究小組成員)使用秒表,從早產兒整個身體娩出到臍帶被夾緊,每隔15s大聲計數一次。①DCC組:陰道分娩的早產兒放置在產婦的大腿上,剖宮產分娩的早產兒放置在產婦的會陰上,臍帶夾閉至少延遲30s,但不超過60s[3]。在最初的30s內,產科醫生進行了初步的復蘇步驟,包括保暖、擺好體位、清理氣道、擦干和刺激新生兒。對初次復蘇反應良好的嬰兒,臍帶的夾持和切斷被推遲到60s。對于初次復蘇無反應或在30~60s內任何時候出現呼吸困難(如呼吸抑制、肌張力下降或心率<100次/分)的嬰兒,在30s時將臍帶夾閉。②ICC組:每個嬰兒出生后,產科醫生立即夾緊并切斷臍帶(<3~5s)。
兩組早產兒在臍帶結扎后,根據《中國新生兒復蘇指南》(2016年修訂)[11],交由新生兒科小組接受進一步的護理操作。
1.2.3觀察指標
出生后,所有早產兒轉入新生兒科,根據其臨床情況接受標準的新生兒專科護理管理。在出生4h內檢查紅細胞壓積(Hct),以反映分娩過程中的胎盤輸血。在出生后24h內進行超聲心動圖測量上腔靜脈(superior vena cava,SVC)流量作為嬰兒全身血流的標志。SVC流量=[速度時間積分×π(SVC平均直徑2/4)×心率)]/體重[12]。同時測量動脈導管未閉(patent ductus arteriosus,PDA)的直徑。
①產婦指標:包括年齡、產次、既往剖宮產史、妊娠次數、分娩方式、產前類固醇和產前抗生素的使用情況,以及產時估計失血量(estimated blood loss,EBL)及產后出血(postpartum hemorrhage,PPH)發生率(產后24h內出血量:自然分娩>500mL,剖宮產>1 000mL定義為產后出血[13])。②早產兒指標:胎齡、出生體重、性別、身長;復蘇記錄(Apgar評分和復蘇要求);臨床數據(入院時的生命體征);實驗室檢查數據:入院時的血糖、Hct、網織紅細胞計數、峰值膽紅素,以及光療時間、輸血、早發和遲發型敗血癥、插管、肺表面活性物質(pulmonary surfactant,PS)治療、腦室出血(intraventricular hemorrhage,IVH)、動脈導管未閉(PDA)治療、早產兒視網膜病變(retinopathy of prematurity,ROP)、壞死性小腸結腸炎(necrotizing enterocolitis,NEC)和支氣管肺發育不良(bronchopulmonary dysplasia,BPD)的發生率。收集出院結局和住院時間。以上疾病的診斷均參考《實用新生兒學》[14](第5版)。在出生后8周,檢查Hct和網織紅細胞計數,比較兩組生理性貧血的嚴重程度。
草,割了一茬又一茬,起初越割越盛;可當土地瘠薄,養份盡失,草也就變黃、變枯、變少,直至消失,恰似頭發。故而,我樂用“頭上草”稱呼“頭發”,調侃、俏皮,卻又透著“人生一世,草木一秋”的無奈與豁然。
1.3統計學方法
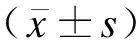
2結果
2.1兩組產婦及其早產兒一般情況比較
兩組產婦的年齡及經產婦、既往剖宮產、產前抗生素使用所占比例等差異均無統計學意義(P>0.05),兩組早產兒的胎齡、體重及男嬰、剖宮產分娩的比例差異均無統計學意義(P>0.05),見表1。
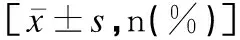
表1 兩組產婦及其早產兒一般情況比較Table 1 Comparison of general conditions of pregnant women and their preterm infants between the two
2.2兩組早產兒出生時情況、入院時生命體征、實驗室檢查及臨床結局相關指標比較
2.2.1兩組早產兒出生情況比較
兩組早產兒的復蘇情況和入院時生命體征比較差異均無統計學意義(P>0.05),見表2。DCC組有4例早產兒在出生后出現呼吸抑制、膚色紫紺、反應差、肌張力下降,進行了氣管插管,其中1例因心率下降至45次/分,進行了胸外心臟按壓,使用腎上腺素,均在30s時將臍帶夾閉,并轉入新生兒重癥監護病房進一步治療。

表2 兩組早產兒出生時情況比較Table 2 Comparison of conditions of preterm infants at birth between the two
2.2.2兩組早產兒實驗室檢查及超聲心動圖結果比較
DCC組早產兒入院時Hct高于ICC組,差異有統計學意義(P<0.05)。超聲心動圖檢查結果,DCC組早產兒SVC的速度時間積分、直徑及流量均高于ICC組,差異均有統計學意義(P<0.05),見表3。
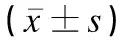
表3 兩組早產兒實驗室檢查及超聲心動圖結果比較Table 3 Comparison of laboratory examinations and echocardiography results of preterm infants between the two
兩組早產兒在出生后72h內需擴容的比例、峰值膽紅素水平、光療持續時間、住院時間、病死率及主要并發癥等比較差異均無統計學意義(P>0.05),見表4。DCC組出生后8周的Hct和網織紅細胞計數高于ICC組,差異均有統計學意義(P<0.05),見表3。
2.3兩組產婦產后相關并發癥比較
兩組產婦的產時失血量比較差異無統計學意義(P>0.05),但DCC組的產后出血發生率高于ICC組,差異有統計學意義(χ2=3.902,P<0.05),見表4。

表4 兩組產婦及其早產兒相關臨床結局比較Table 4 Comparison of related clinical outcomes of pregnant women and their preterm infants
3討論
3.1多胞胎早產兒實施DCC能促進胎盤輸血,降低其生理性貧血的程度
DCC能夠促進胎盤輸血,從而幫助新生兒的心血管和呼吸系統在娩出時完成生理過渡。在新生兒出生的最初幾分鐘內,DCC可促使殘留在胎盤中的血液轉移到新生兒體內[15]。很多研究表明接受DCC的早產兒在入院時Hct增高,提示有顯著的胎盤輸血,但這些研究對象多為單胎早產兒[16-18]。關于多胞胎早產兒DCC的相關研究相對較少,盡管一些研究也將多胎妊娠納入其中,與單胎早產兒作為一個整體進行分析時,也可發現入院時Hct的差異,但其納入的多胞胎數量非常少[7]。本研究中我們使用血液學指標(Hct)來評估胎盤輸血的程度。有研究表明[12],多普勒超聲心動圖可以測量早產兒的SVC血流,SVC是由左、右頭臂靜脈匯合形成的,用于引流從手臂、頭部和大腦的血液。據估計,大約80%的血液是從嬰兒的大腦回流的,因此,SVC血流量反映了腦血流量,可作為早產兒全身特別是重要臟器的血流灌注的重要指標。所以本研究同時也使用了SVC流量作為血流動力學參數來輔助評估胎盤輸血的程度。本研究發現DCC組多胞胎早產兒在入院時的Hct和出生后24h SVC速度時間積分、直徑及流量方面均高于ICC組多胞胎早產兒,提示在多胞胎早產兒實施DCC時也可發生明顯的胎盤輸血。Meta分析顯示,對于早產兒,DCC能夠增加其出生后6~10周的Hct和血清鐵蛋白[19]。本研究中,DCC組多胞胎早產兒在8周齡時的Hct和網織紅細胞計數高于ICC組,提示DCC的實施亦可降低多胞胎早產兒生理性貧血的程度。而Ruangkit等[10]關于多胞胎早產兒DCC的研究發現,在入院時Hct、出生后24h SVC流量、8周齡時Hct和網織紅細胞計數以及其他相關臨床結局方面,DCC組多胞胎早產兒對比ICC組未發現有顯著的益處。考慮與其研究對象中幾乎所有多胞胎早產兒均為剖宮產有關,而一些研究表明DCC對剖宮產新生兒的效果有限[20-21],麻醉藥物和手術操作對正常子宮收縮的干預可能也會導致胎盤輸血受限[20]。
3.2多胞胎早產兒實施DCC未增加膽紅素增高、光療時間延長及體溫過低等并發癥的發生率
McDonald等[22]研究發現,ICC組接受光照療法的黃疸嬰兒比例少于DCC組。考慮DCC組早產兒由于胎盤輸血的效果,容易導致早產兒出生后黃疸發生風險增加。但DCC對黃疸發生的影響尚無一致結論。本研究中,在DCC組多胞胎早產兒在峰值膽紅素和光療持續時間方面與ICC組差異無統計學意義。Yang等[23]的一項回顧性隊列研究發現,DCC組接受光照療法的比例與未實施DCC足月兒相比差異無統計學意義。另一個關于DCC的潛在擔憂是體溫過低,在本研究中,DCC組多胞胎早產兒低溫發生率與ICC組比較差異無統計學意義,體現了本研究組在DCC實施過程中對于保暖等復蘇措施執行較為規范,以及在實施過程中質量持續改進的重要性。
3.3多胞胎妊娠可增加產婦產后出血的發生率,而實施DCC可能會加重這種風險
有多項研究顯示,DCC能夠改善血液動力學穩定性,進而減少早產兒IVH、NEC及低血壓的發生[24-26]。本研究中在IVH、NEC等并發癥及低血壓等主要臨床結局方面,DCC組多胞胎早產兒與ICC組比較差異均無統計學意義,可能是因為本研究中的大多數新生兒均為晚期早產兒,其相關并發癥發病率及死亡率已經很低。
Kuo等[27]在監測產婦結局的研究中,沒有發現與DCC相關的產婦出血量或產后出血發生率增加。這與對早產兒DCC的系統性回顧和Meta分析的結果一致[2]。但上述報告研究對象亦多為單胎孕婦,或僅包含少數多胞胎孕婦。目前已知多胎妊娠是產后出血的危險因素[28]。有研究發現多胎妊娠產后出血的發生率在3.4%~24.0%之間[29]。在本研究中,DCC組產婦繼發于子宮肌無力的產后出血發生率顯著增高。多胞胎DCC組產婦產后出血發生率較高,在臨床實踐中將引發對多胞胎孕婦實施DCC安全性的擔憂,多胞胎孕婦已有較高的出血并發癥風險,DCC術中分娩時間延長可增加剖宮產手術部位的失血量,并導致多胎妊娠中過度膨脹的子宮發生子宮松弛。而且,在本研究中,42.9%(3/7)的產后出血病例發生在三胞胎的產婦。這說明多胞胎妊娠可增加產婦產后出血的發生率,而實施DCC可能會加重這種風險。
3.4本研究的優勢與局限
本研究采用前瞻性病例對照設計,盡量采用規范的方法,以減少各種偏倚。首先,我們采用了分配隱藏,包括將新生兒復蘇團隊與復蘇后患者護理團隊分開,使選擇偏倚的可能性減小。其次,將結果評估與分組分配實施盲法,使產生測量偏倚的可能性降低。再次,本研究所有操作人員都是項目組的同一組醫生和護士,在一定程度上避免了實施偏倚。
本研究也有一定的局限性,所有產婦在分娩過程中接受了不同劑量催產素的靜脈滴注,并在多胞胎中最后一個嬰兒的臍帶被夾閉后,給予了足量的子宮催產素(催產素或甲基麥角新堿)。但藥物選擇和劑量的不同可能會影響研究結果。
綜上所述,在我們對多胞胎早產兒DCC的研究中,發現與ICC相比,DCC持續30~60s可顯著改善胎盤輸血,并降低其生理性貧血的程度。但是,DCC組多胞胎產婦產后出血的發生率增高,這提醒產科醫生,在對多胞胎產婦實施DCC過程中,需更加產后安全問題。當然,本研究為單中心的研究結果,仍需進一步擴大樣本量,并進行多中心研究證實。

