6 例小兒腸道多發憩室、腸重復畸形的診治分析
黎 明 李 勇 黃 召
梅克爾憩室、腸重復畸形是小兒外科常見消化道畸形,常以消化道出血、腸梗阻、腹腔感染起病。雖然腸道多發憩室、憩室合并腸重復畸形的發生率不高,但容易漏診。 本文通過回顧性分析湖南省兒童醫院收治的6 例腸道多發憩室、憩室合并腸重復畸形患者的臨床資料,旨在探討其臨床特點、診斷及治療方法。
材料與方法
一、臨床資料
2010 年1 月1 日至2018 年12 月30 日湖南省兒童醫院共收治梅克爾憩室、腸重復畸形患者546例,其中6 例(1.1%)為腸道多發憩室或憩室合并腸重復畸形,男5 例,女1 例,年齡1 ~5 歲。 臨床表現主要為便血、腸梗阻、腹腔感染,其中反復發作腸套疊1 例、機械性腸梗阻2 例、反復便血2 例、腹膜炎1 例。 4 例為回腸多發憩室,2 例為小腸憩室合并腸重復畸形。 1 例繼發性腸套疊患者行2 次手術治療,第一次手術前B 超提示繼發性腸套疊,套入腸管內囊性包塊大小約26 mm×21 mm×18 mm;第二次手術前B 超提示繼發性腸套疊,套入腸壁可見一大小約23 mm×16 mm 囊性暗區(圖1),腹部CT 提示右中下腹囊性包塊。 2 例機械性腸梗阻患者表現為腹脹、嘔吐、肛門停止排便,腹部立位X 線片可見階梯狀氣液平面。 2 例反復便血患者腹部超聲無異常,99Tc 陽性。 1 例腹膜炎表現為腹痛、發熱,腹部體查有腹肌緊張、壓痛、反跳痛體征,腹部B 超提示腹腔透聲差,腹腔積液。 6 例患者的臨床資料見表1。
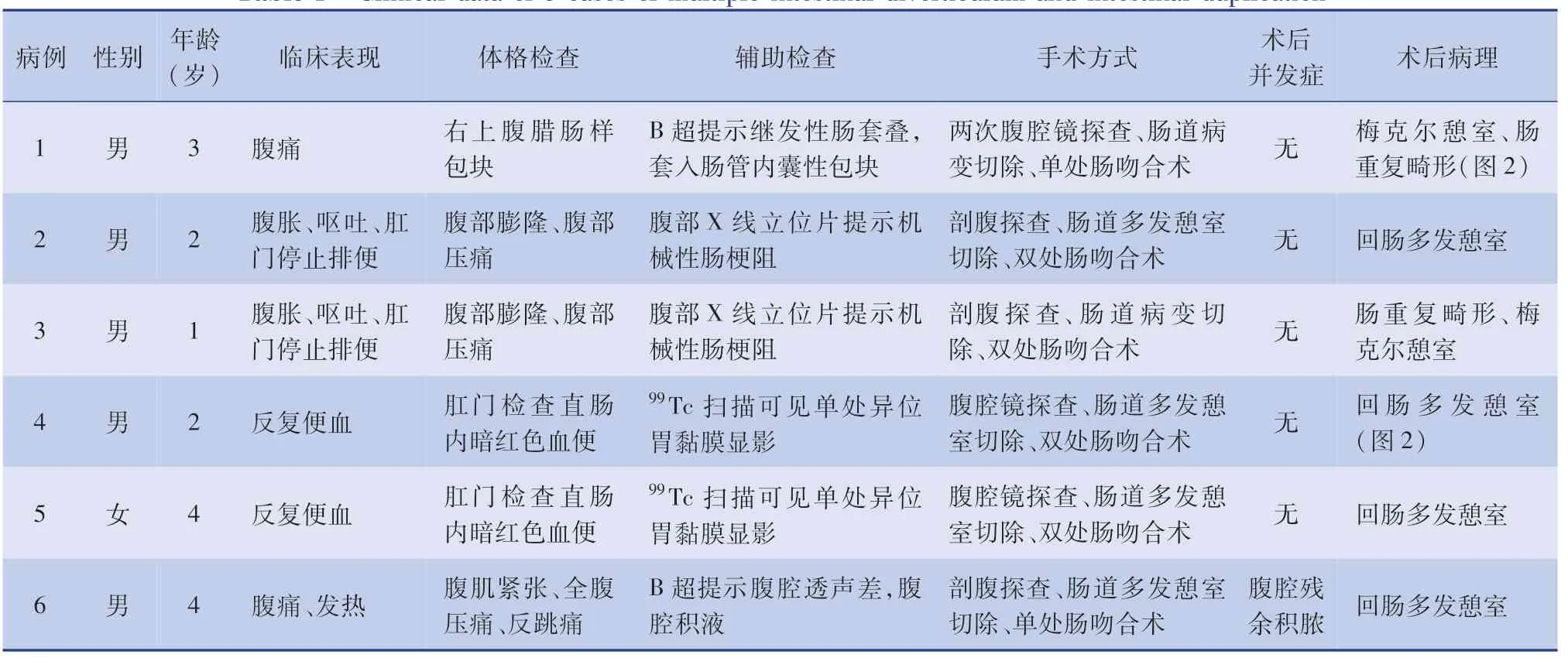
表1 6 例小兒腸道多發憩室、腸重復畸形患者臨床資料Table 1 Clinical data of 6 cases of multiple intestinal diverticulum and intestinal duplication
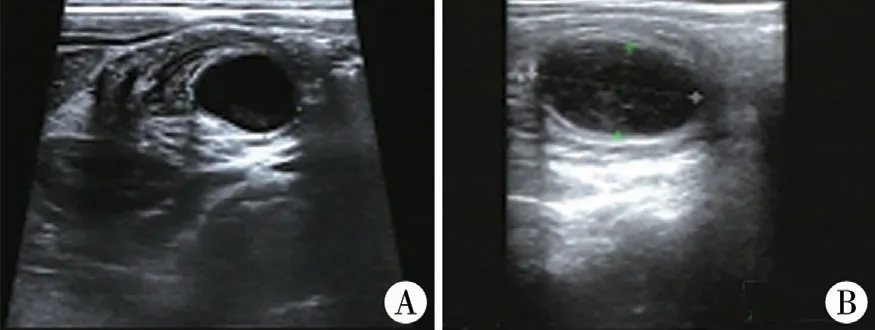
圖1 腸道多發憩室、腸重復畸形患者術前B 超圖 注 A:病例1 第一次術前B 超,套入腸管內探及囊性包塊,大小約26 mm×21 mm×18 mm; B:病例1 第二次術前B 超,套入腸壁可見一大小約23 mm×16 mm 囊性暗區Fig. 1 Preoperative ultrasound of an initial operation. A:a cystic mass was explored in bowel with intussusceptions.The size was around 26 mm ×21 mm ×18 mm; B:preoperative ultrasound of a second operation,a cystic area was explored in bowel with intussusceptions.The size was around 23 mm×16 mm
二、治療方法
對于無腸梗阻和腹膜炎患者手術方法采用腹腔鏡探查、腸道病變切除、腸吻合術。 腹腔鏡探查采用雙孔法,Trocar 切口為5 mm,分別位于臍部和左下腹腹直肌外緣(必要時可于臍部與恥骨聯合連線中點附近置入第3 個Trocar),探查腹腔,依次探查回盲部、末端100 cm 回腸,注意探查腸系膜的兩側及腸管直徑異常增粗處,發現病變后擴大臍部切口,將病變腸管提出腹腔,行病變腸管切除、端端吻合術。 對并發腸梗阻、腹膜炎、腹脹明顯的患者采用剖腹探查、腸道病變切除、腸吻合術,剖腹探查采用上腹部橫切口,入腹后探查腹腔,根據探查情況行病變腸管切除、端端吻合術。 如兩處病變距離較近( <30 cm),整體切除病變腸段及中間腸管,行單處腸吻合,如兩處病變距離超過30 cm,則分段切除病變腸管,保留病變中間正常腸管,行兩處腸吻合術。
結 果
行二次手術1 例,該患者繼發性腸套疊行首次腹腔鏡探查、梅克爾憩室切除、腸吻合術,術后6 個月,腸套疊再次復發,復查B 超、CT 提示腹腔囊性腫塊、繼發性腸套疊,再次行腹腔鏡探查及回盲部腸源性囊腫切除、腸吻合術。2例消化道出血患者行腹腔鏡探查、腹腔鏡輔助下腸道多發憩室切除、腸吻合術。 2 例腸梗阻和1 例腹膜炎患者行剖腹探查、腸道多發憩室、囊腫切除腸吻合術。 6 例患者中行兩處腸吻合術4 例,一處腸吻合術2 例。 所有患者術后恢復良好,未出現吻合口瘺等并發癥。
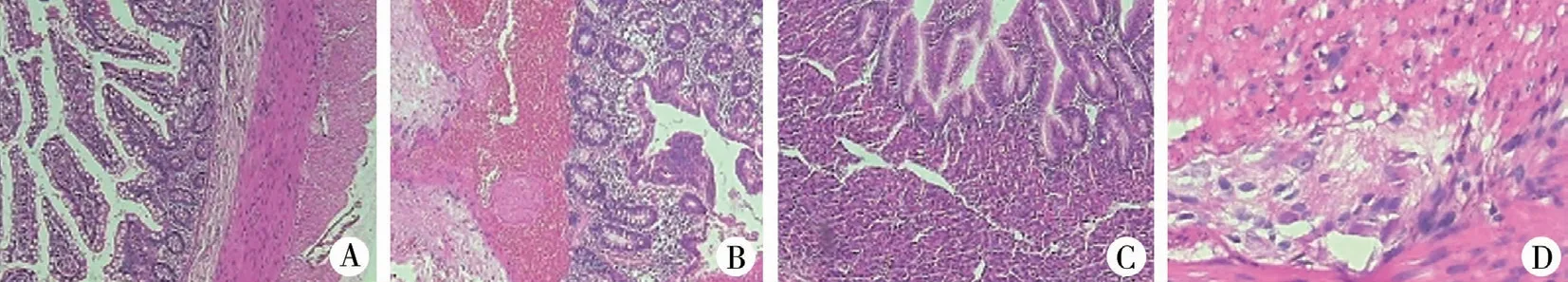
圖2 小兒腸道多發憩室、腸重復畸形的病理圖片 注 A:病例1 第一次術后切除梅克爾憩室HE 染色病理圖片,鏡下形態符合梅克爾憩室并出血,憩室內襯腸黏膜; B:病例1 第二次手術后切除腸源性囊腫HE 染色病理圖片,剪開腸腔可見回盲部一3.5 cm×2.5 cm×1.5 cm 大小囊性腫物向腸腔凸起,剪開可見少量無色黏液流出,鏡下形態結合臨床符合腸源性囊腫; C、D:病例4 術后切除回腸多發憩室HE 染色病理圖片,送檢憩室腸管兩節,分別長1 cm 及3 cm,均可見指狀突起結構,剪開均與腸腔相通,鏡下形態結合臨床符合梅克爾憩室,憩室分別內襯異位胃黏膜與腸黏膜Fig.2 Pathological slides of children with multiple ileal diverticulum and intestinal duplication A:Case 1 H-E staining after an initial operation for Michael's diverticulum. Microscopic morphology conformed to Michael's diverticulum. With bleeding,intestinal mucosa was inside diverticulum; B:Case 1 H-E staining of intestinal duplication after a second operation.A 3.5 cm×2.5 cm×1.5 cm cystic mass in ileocecal area was projected into intestinal lumen.A small amount of colorless mucous runoff after cutting.Microscopic morphology conformed to intestinal duplication; C/D:Case 4 H-E staining of multiple ileal diverticulum.The length of two diverticulum was 1 and 3 cm respectively,Microscopic morphology conformed to Michael's diverticulum.And ectopic gastric and intestinal mucosa were inside diverticulum.
討 論
梅克爾憩室、腸重復畸形是小兒較常見的消化系統畸形。 梅克爾憩室在正常人群中發病率為1%~2%,多發生于回腸末段。 消化道重復畸形的發病率稍低,約為25/10 萬至1 000/10 萬,全消化道均可發生,以小腸和結腸多見[1]。 小腸多發憩室或兩者同時發生有少量文獻報道[2],本研究對近8 年內收治的546 例腸道憩室、腸重復畸形患者進行分析,僅發現6例為多發憩室或憩室合并腸重復畸形,約占1.1%。
一、臨床表現
梅克爾憩室是由于胚胎時期卵黃管退化不全,常出現于回腸末端10 ~100 cm 的回腸系膜對側,其形態呈圓錐形或管狀形。 而腸重復畸形常位于近系膜側,根據其外觀形態分為囊腫型和管狀型。 梅克爾憩室、腸重復畸形常以下消化道出血、腸梗阻、繼發腸套疊、感染、穿孔等并發癥就診,未出現并發癥時可無臨床癥狀,兩者臨床表現類似,部分腸重復畸形患者以體檢發現腹部囊性包塊而就診[3,4]。本文6 例多發病變患者臨床表現為腸套疊、便血、腸梗阻和腹腔感染,其臨床表現與單發病變類似。
二、診斷
梅克爾憩室及腸重復畸形主要依靠臨床表現進行診斷,對單發病變腹部B 超、CT、99Tc 是重要的輔助檢查手段,診斷準確率可達70%~80%,但均存在一定的漏診率和誤診率。 梅克爾憩室在B 超下表現為臍下水平黏膜增厚、形態異常的盲管狀結構,如憩室并發感染時可見局部腸管腸壁增厚、粘連或成團塊狀改變[5,6]。 CT 檢查可以顯示較大的囊性病變,且對病變大小及所在腹部位置顯示更為直觀。 囊腫型腸重復畸形CT 檢查多表現為單房、界限清楚的低密度囊性腫塊,一般囊內無分隔,典型病例可見軟組織密度環即雙環征,內環為囊壁水腫的黏膜和黏膜組成的低密度環,外環為完整肌層構成的高密度環,超聲下可見囊性包塊[7]。 管狀型腸重復畸形影像學表現與梅克爾憩室類似。99Tc 核素掃描異位胃黏膜顯影對該病的診斷有重要意義,尤其是在憩室或腸重復畸形并發出血時,其診斷靈敏度和特異性較高[8,9]。 Yang 等報道采用99Tc 診斷出2 處梅克爾憩室和梅克爾憩室合并腸重復畸形,并在術中得到證實[10,11]。 膠囊內鏡是一種無創檢查方法,主要表現為雙腔征、腸道正常黏膜的消失及膠囊潴留等,但其診斷陽性率較低[12]。 部分患者以上檢查均為陰性,需術中探查才能最后確診。
多發病變的診斷主要依靠臨床表現,99Tc 對多發病變的診斷有一定的價值,但存在一定的漏診率。 本文中2 例消化道便血患者均行99Tc,并未提示雙處異位胃黏膜顯影或雙處病變,所以術中仔細探查容易發生憩室或重復畸形的腸段是發現和診斷多發憩室和畸形的關鍵。 本研究中6 例多發畸形患者術前輔助檢查均未發現多處病變,均為術中探查發現,其中1 例首次手術漏診,后因同一癥狀進行二次手術確診。 如要避免漏診,首先術者需要認識到有多發病變的可能;其次術中需要仔細探查回盲部、回腸末段等常發生病變的部位,探查通常從回盲部回腸末端開始,依次向回腸近端探查,至少探查末段100 cm 回腸,不能因為在回腸遠端發現了一處憩室,就不再繼續探查近端回腸。 腸重復畸形有時外觀上與正常腸管壁一致,或位于腸系膜的一側,術中探查(尤其是腹腔鏡探查)時較難發現,對于局部腸管直徑異常增大的部位,需要仔細檢查有無合并腸重復畸形,同時需注意檢查腸系膜兩側是否有異常。 CT 檢查對于囊腫型腸重復畸形患者能夠直觀地顯示囊腫大小以及在腹部的位置,對于術中探查發現病變所在位置或病變大小與影像檢查結果不一致時,需要反復探查影像顯示區域的回腸、結腸有無腸重復畸形,避免遺漏病變。
三、治療
梅克爾憩室、腸重復畸形的治療通常采用病變腸段切除、腸吻合術。 部分腸重復畸形患者可采用囊腫切除、囊腫黏膜剝除術。 囊腫黏膜剝除術有時較為困難,剝除過程中可能造成正常腸壁損傷、缺血或穿孔,因此對于共壁型腸重復畸形如病變所在腸段吻合條件較好,通常優先采用病變腸段切除、腸吻合術[13]。 如患者無明顯腹脹、無彌漫性腹膜炎,可以考慮選擇腹腔鏡手術治療,腹腔鏡下病變腸段切除、腸吻合術具有創傷小、切口瘢痕小、恢復快等優勢,但腹腔鏡手術視野相對較小,增加了探查困難,因而術中探查應更為仔細,避免遺漏病變[14,15]。 對于多發病變,本研究中有4 例患者因兩處病變相距較遠,超過30 cm,為避免過多切除正常腸管,采用分處切除病變腸管,保留兩處病變中間正常腸管,并行兩處腸吻合術。 術后均恢復良好,未出現吻合口瘺等并發癥。 對于多處腸切除腸吻合術,理論上會增加吻合口瘺的風險,在臨床工作中也碰到過多處吻合出現吻合口瘺的情況。 Grimm等[16]報道,多處腸切除吻合后吻合口瘺的發生率較單處吻合稍高,但無明顯統計學差異。 因此如果術者對腸道條件把握較好并有良好的吻合技術,根據筆者的經驗,多處腸吻合也是安全可行的。
因此對于診斷考慮梅克爾憩室、腸重復畸形患者,要認識到有多發病變的可能,結合B 超、CT 等輔助檢查,術中仔細探查是診斷多發病變和減少漏診的關鍵。 如腸管吻合條件好,分段切除病變腸管、多處腸吻合術也是安全可行的。

