無細胞再生性牙髓治療的現狀及展望
周建 蘇盈盈 王松靈
1.首都醫科大學口腔健康北京實驗室,北京100069;2.首都醫科大學附屬北京口腔醫院特診特需科,北京100050;3.首都醫科大學附屬北京天壇醫院口腔和全身健康融合與轉化研究實驗室,北京100070;4.首都醫科大學附屬北京天壇醫院口腔科,北京100070;5.首都醫科大學基礎醫學院,北京100069
現代根管治療技術對于保留患有牙髓病和根尖周病等牙髓感染性疾病的牙齒發揮了重要作用,并取得了極大的成功,但是由于根管系統解剖的復雜性和現有根管充填材料的局限性,根管治療的失敗率仍為19.1%~25.3%[1],而根管治療后的牙齒也因缺乏免疫保護、感知外界刺激和自身修復等功能,存在二次感染和牙根縱裂的風險。再生性牙髓治療(regenerativeendodontic therapy,RET)利用組織工程的原理,以實現牙髓牙本質復合體的功能性再生和牙根及其周圍組織的繼續發育為目的,被認為是根管治療理想的替代方案。其策略主要分為兩類:一種是基于外源性干細胞移植(cell transplantation)原理的有細胞再生性牙髓治療(cell-based regenerative endodontic therapy)[2],另一種是基于內源性干細胞歸巢(cell homing)原理的無細胞再生性牙髓治療(cell-free regenera‐tive endodontic therapy)[3]。
有細胞再生性牙髓治療利用經典的組織工程原理,將干細胞、支架材料和生長因子放入經過預備的根管內,以獲得再生的牙髓牙本質復合體。過去十幾年來,有大量相關的體內外研究顯示該技術能夠再生出具有神經、血管和成牙本質細胞的牙髓樣組織,是實現牙髓牙本質復合體再生的潛在方法。但是,該技術同時也面臨一些挑戰,例如干細胞來源困難、臨床應用安全性和有效性有待進一步評價以及臨床轉化應用投入較高等倫理法規和產業化瓶頸[4]。而基于細胞歸巢原理的無細胞再生性牙髓治療利用內源性干細胞趨化至根管內實現牙髓牙本質復合體再生,具有安全性更高、流程簡化和費用更低等特點,可能具有更好的臨床轉化前景。本文將對無細胞再生性牙髓治療的研究現狀作一綜述,并對其臨床應用前景進行討論。
1 無細胞再生性牙髓治療的發展
牙髓血運重建術(revascularization procedure)被認為是無細胞再生性牙髓治療的鼻祖。但事實上,該術語最早出現在20世紀50年代,最初指的是外傷牙再植后牙髓組織血運的恢復,尤其是年輕恒牙再植后牙髓組織的活力可以重建。?stby[5]于1961年首次報道了對于牙髓活力喪失的牙齒,通過擴大根尖孔、根管封藥和將根尖區血液引入根管內形成血凝塊,可以促進根尖周病變的愈合。這項研究在當時并沒有引起重視,但為后續的再生性牙髓治療奠定了基礎。2001年,有學者[6]開始嘗試利用血運重建來代替根尖誘導成形術,報道了1例被診斷為牙髓壞死的年輕恒牙病例,患牙根管經過5%的次氯酸鈉和3%的過氧化氫溶液沖洗、雙聯抗生素(甲硝唑和環丙沙星)糊劑根管內封藥和永久的冠方修復,30個月后隨訪,牙根得以繼續發育,根管壁增厚,根尖孔閉合,且牙髓活力測試呈陽性,首次證實根管內血液的引入能夠促進牙髓修復和牙根發育。隨后,陸續有更多的病例報告[7-10]使用不同的化學沖洗劑和根管內藥物,以探索最佳的治療流程。
2011年美國牙科協會(American Dental Asso‐ciation,ADA)將牙髓血運重建術納入常規牙科診療項目,并給出詳細的臨床操作指南,主要包括根管消毒、刺激根尖出血以及冠方嚴密封閉等步驟,牙髓血運重建術成為根尖誘導成形術一個可選的替代方案(圖1)。
細胞歸巢最初是指血源性干細胞穿過血管上皮遷移到目標組織并分化為成熟的終末細胞[3],目前這一概念已經延伸為靶向調控自體干細胞定向遷移到特定組織并分化,進而發揮組織再生功能[11]。在牙髓再生過程中主要是將復合有生長因子的生物支架材料注入無髓根管內,以誘導根尖周的內源性干細胞向根管內遷移、增殖和分化。細胞來源可以包括牙髓干細胞、根尖乳頭干細胞和骨髓干細胞等(圖1)。
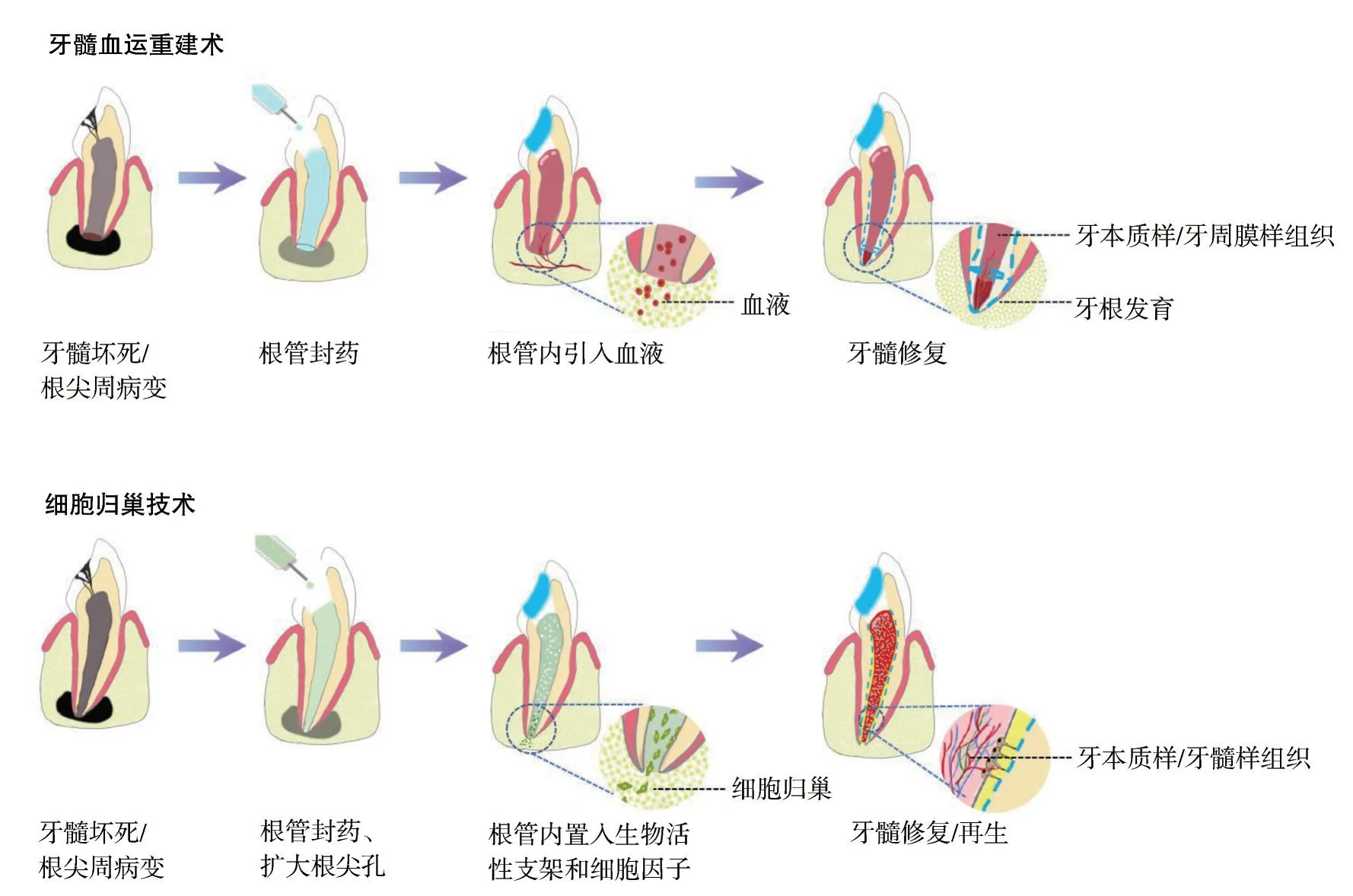
圖1 無細胞再生性牙髓治療原理圖Fig 1 Schematic of cell-freeregenerativeendodontic therapy
最近有學者指出,“血運重建”是指為了恢復由于血管阻塞或被切斷而發生缺血的組織的血供而進行的外科操作,對于牙髓再生來說,牙髓組織因感染而被破壞,因此并不存在恢復其血供的可能,故“血運重建”不是概括牙髓再生過程的最佳術語,使用“新血管化”(neo-vascularization)更恰當[12]。這些學者由此認為,“牙髓血運重建術”實際上是基于(干)細胞歸巢的原理,這一術語并不符合牙髓組織工程的理念,因此建議將其與干細胞歸巢技術統一定義為“無細胞再生性牙髓治療”[3]。本文中的無細胞再生性牙髓治療包括了所謂的“牙髓血運重建術”和“細胞歸巢技術”。
2 無細胞再生性牙髓治療的適應證
無細胞再生性牙髓治療最初的適應證僅包括牙髓壞死的年輕恒牙,美國牙髓病學會(Ameri‐can Association of Endodontics,AAE)在2018年發表的“再生治療的臨床考慮”(AAE Clinical Considerations for a Regenerative Procedure)中也將其適應證限定為牙髓壞死且根尖孔未閉的患牙,在相關領域已有大量的病例報道、前瞻性和回顧性隊列研究以及隨機對照研究[13-16]。2017年,一項meta分析[17]比較了基于牙髓血運重建技術的再生性牙髓治療與礦物三氧化物凝聚體(mineral trioxide aggregate,MTA)根尖封閉的效果,結果顯示再生性牙髓治療組的牙齒存活率為97.8%(“存活”被定義為隨訪期間牙齒在口腔中存留),MTA根尖封閉組為97.1%;再生性牙髓治療組的成功率為91.3%(“成功”被定義為臨床無癥狀、影像學上根尖病損完全愈合),MTA根尖封閉組為94.6%;兩組在牙齒存活率和成功率上的差異沒有統計學意義,但是再生性牙髓治療組有79%的病例牙根得到繼續發育。另一項meta分析[18]也表明,再生性牙髓治療對牙髓無活力年輕恒牙的治療可獲得較高的牙齒存活率和成功率,但同時也指出根尖孔的閉合和牙根發育的程度在各項研究中具有不一致性,表明再生性牙髓治療的效果具有不穩定性,而且也缺乏長期隨訪的結果。
鑒于無細胞再生性牙髓治療對年輕恒牙的良好治療效果,研究者們正在嘗試將該技術的適應證推廣到成熟恒牙。研究人員將人或豬的離體單根牙經根管預備后,根管內植入不加載細胞的支架材料(如膠原凝膠、膠原海綿和絲素蛋白等)和信號分子(成纖維生長因子、血管內皮生長因子、趨化因子和牙本質基質蛋白等),然后置于嚙齒類動物的皮下,探討異位牙髓再生的可能性,組織學觀察證實根管內再生出具有血管和神經纖維的牙髓樣組織[19-21]。迄今為止,僅有2項研究報道了成功利用細胞歸巢技術在原位再生牙髓牙本質復合體:有研究團隊[22]在比格犬牙根發育完全的前磨牙上建立根尖周病變,然后進行根管預備和根管消毒,通過輕度超預備誘導血液進入髓腔,再將載有基質細胞衍生因子-1α(stromal cell-de‐rived factor-1α,SDF-1α)的絲素蛋白放入根管內,3個月后根管內形成具有新生血管的牙髓樣結締組織和襯于天然牙本質壁表面的牙本質樣結構。另一項研究[23]利用Wnt/β-連環蛋白(catenin)信號通路的重要配體Wnt3a靶向誘導內源性干細胞歸巢,在小型豬下頜切牙根管內原位再生功能化牙髓牙本質復合體,組織學結果顯示,干細胞歸巢到根管后,除分化為成牙本質細胞并形成牙本質以外,還分化再生出含血管、神經纖維等間質組織的血管神經化牙髓。這兩項研究提示,SDF-1α和Wnt/β-catenin信號通路可能是調控干細胞歸巢、成牙分化以及血管再生的關鍵分子之一,并證實了細胞歸巢技術原位再生成熟恒牙牙髓牙本質復合體的可行性。
無細胞再生性牙髓治療應用于成熟恒牙牙髓和根尖周病變治療的臨床數據尚十分稀少,到目前為止僅有少數的病例報道。有3個研究團隊[24-26]分別報道了2例、2例和7例牙髓壞死的成熟恒牙進行基于牙髓血運重建技術的再生性牙髓治療,隨訪期為8~26個月,結果顯示:在隨訪期內所有患牙的癥狀都消失或改善,影像學上根尖周病變也消失或減輕,但11顆患牙中僅有1顆對溫度刺激和電活力測試有反應,表明無細胞再生性牙髓治療具有應用于成熟恒牙的潛能,但效果較年輕恒牙差,其原因與根尖孔的大小、干細胞數量和功能狀態以及局部微環境等都有關系。
3 無細胞再生性牙髓治療的瓶頸和研究方向
根據AAE 2016年牙髓術語表中的定義,再生性牙髓治療是指以生物學為基礎的治療,旨在生理性替換受損的牙齒結構,包括牙本質、牙根以及形成牙髓牙本質復合體。根據這一定義,牙髓牙本質復合體再生的終極目標是在牙髓受損或失去牙髓的根管內實現牙髓牙本質復合體的“發育性”再生,即再生組織應該擁有良好的血運、具有與正常牙髓相似的細胞密度、細胞外基質結構和神經分布,以及能夠在根管壁表面分化出新的成牙本質細胞并分泌牙本質。然而,現有研究還沒有實現以上目標,目前的臨床研究結果提示,對牙髓壞死/根尖周炎的年輕恒牙的無細胞再生性牙髓治療只是修復(repair)過程,而不是再生過程。有研究[27]發現,當對患有不可復性牙髓炎,保留有完整的上皮根鞘和根尖乳頭的年輕恒牙進行再生性牙髓治療時,牙髓再生是可能的。而對于患有牙髓壞死/根尖周炎的年輕恒牙來說,多數臨床研究表明經無細胞再生性牙髓治療后根管內形成的是異位牙骨質、骨樣組織和牙周膜樣結締組織[28-29],而且發生根管內鈣化的概率也很高(62.1%)[30]。這樣的組織雖然有可能對牙髓活力測試有反應,卻不具備免疫防御和形成修復性牙本質等正常牙髓牙本質復合體的功能。
以上研究表明,根管內感染的嚴重程度和根尖周組織的再生潛能對于牙髓牙本質復合體再生具有重要影響。在未來臨床研究方案的制定中,應當考慮以下幾點:1)根據不同的牙髓狀態探索不同的治療方案,比如,對于患有不可復性牙髓炎的年輕恒牙,采用過去所指的牙髓血運重建術即可能實現牙髓牙本質復合體再生;而對于患有牙髓壞死或根尖周炎的年輕恒牙,則需要強調根管消毒的作用,譬如開發新的消毒藥物或藥物組合、研發具有消毒和抗菌功能的支架材料以及使用負壓灌溉、激光、passive超聲等新技術,而且在加強消毒效果的同時需要盡量保護根尖周組織和根管內環境;2)成熟恒牙根尖孔通常閉合或較小,不利于根尖周組織中的干細胞進入根管內,成人患者的干細胞數量和活性較年輕患者低,細胞再生能力相對較差。因此對成熟恒牙應采取不同于年輕恒牙的方案,比如:在保證既不破壞根尖屏障,又能方便足夠多的干細胞歸巢到根管內的前提下擴大根尖孔;探索干細胞歸巢、增殖及定向分化的特異性調控機制、優化生物活性支架材料和生長因子的組合與投遞方式,以增強成熟恒牙根尖周組織中干細胞的歸巢、增殖和定向分化能力;3)理想的牙髓再生支架材料除了能夠促進細胞附著、遷移、增殖和定向分化,還應該具備以下特征:擁有三維空間結構;具有良好的生物相容性;可降解性,且降解速率應與組織再生的速率相匹配。目前還沒有任何一種材料具備上述所有特性,在未來的研究中可嘗試將不同的材料相互結合,以獲得具有結構穩定、能提供高度仿生的微環境,并模擬天然的細胞外基質的生物材料。此外,多種材料的連續生物打印以及含細胞生物材料等研究熱點代表了新的研究方向;4)開展更多的臨床研究,尤其是設計良好的、前瞻性的、能夠長期隨訪的臨床試驗。
4 結論
目前的無細胞再生性牙髓治療在消除或改善年輕恒牙牙髓和根尖周病變方面與其他治療方法,如MTA屏障技術相比,成功率無顯著差異,但在促進牙根發育方面更具優勢。隨著對牙髓牙本質復合體發育與再生機制的進一步了解,無細胞再生性牙髓治療臨床應用的推進,牙髓牙本質復合體再生的希望將會成為現實。
利益沖突聲明:作者聲明本文無利益沖突。

