早期腸內營養和益生菌對急性胰腺炎腸黏膜屏障功能和免疫功能的影響
顧新紅,王亞民,蔡海建,范輝,徐偉松,劉玉峰
急性胰腺炎(acute pancreatitis,AP)是常見的消化系急癥,尤其重癥急性胰腺炎(severe acute pancreatitis,SAP)病人有較高的致死率,有文獻報道,SAP病死率為15%~40%[1]。AP病人早期處于全身炎癥反應綜合征(system inflammation response syndrome,SIRS)階段,病人體內的大量炎癥介質會導致病人多器官功能障礙(multiple organ dysfunction syndrome,MODS)及多器官功能衰竭(multiple organ failure,MOF),引起病人死亡。病人腸黏膜屏障受損,腸道細菌易位,引起內毒素血癥和菌血癥,后期的繼發感染會產生第二死亡高峰。而在SIRS發生、發展過程中,AP病人的腸黏膜屏障功能和免疫功能也發生相應變化,在AP病人治療過程中給予腸內營養具有較好的輔助治療作用。為評價早期腸內營養(early enteral nutrition,EEN)在治療過程中的價值,筆者進行此項研究,取得較好療效。現報告如下。
1 資料與方法
1.1 一般資料選取2015年1月至2020年12月在南通市第一人民醫院及南通市第二人民醫院消化內科收治的AP病人160例作為研究對象。納入標準:(1)病人均符合2019年《中國急性胰腺炎診治指南》;(2)發病至入院在24 h之內;(3)無惡性腫瘤及傳染性疾病等;(4)無孕婦及哺乳期婦女;(5)近期未使用影響本研究檢測的藥物;(6)臨床資料齊全;(7)所有病人或其近親屬均簽署了書面知情同意書,本研究符合《世界醫學協會赫爾辛基宣言》相關要求。采用隨機數字表法將AP病人分為早期腸內營養組(觀察組1,n=85),其中輕癥急性胰腺炎(MAP)55例,重癥急性胰腺炎(SAP)30例,男性49例,女性36例,年齡(45.6±11.5)歲,范圍為23~72歲。常規營養組(觀察組2,n=75),其中MAP 53例,SAP 22例,男性42例,女性33例,年齡(45.9±10.6)歲,范圍為24~71歲。兩組間性別、年齡、體質量和病情嚴重程度均可比(P>0.05)。選擇同期來南通市第二人民醫院健康體檢的72例志愿者為對照組,男39例,女33例,年齡(41.6±12.8)歲,范圍為26~75歲。
1.2 方法
1.2.1 早期腸內營養方法 病人入院后在常規治療的基礎上48 h內給予腸內營養,采用胃鏡或X線引導下置入螺旋型鼻腸管,營養管遠端放入空腸上段。營養制劑釆用腸內營養混懸液SP(紐迪希亞)。根據病人所需要的總熱卡來調整滴速和劑量,腸內營養液與靜脈輸液量的總量約75~100 mL·kg-1·d-1。益生菌使用雙歧桿菌三聯活菌散制劑,由營養管內注入,每次2 g,每日3次。
1.2.2 腸黏膜屏障功能相關指標檢測AP病人腸黏膜損傷相關指標測定:分別在病人入院第1、7、14天,操作過程按照說明書嚴格執行。(1)血清內毒素濃度:使用鱟試劑動態比濁法測定。病人于清晨空腹狀態下抽取外周靜脈血5 mL,標本放入無熱原試管中,離心速度3 500 r/min,離心時間12 min。(2)尿乳果糖和甘露醇比值(L/M)測定:采用離子色譜法測定尿乳果糖和甘露醇濃度,并計算L/M值。(3)D-乳酸測定:使用酶學分光光度檢測,空腹狀態下抽取外周靜脈血離心后血漿置于試管中,采用濃度為4.6 mmol/L煙酰胺腺嘌呤二核苷酸(nicotinamide adenine dinucleotide,NAD+)的碳酸鹽溶液混合。待測試管中注入50 μL D-乳酸脫氫酶,空白管加入50 μL蒸餾水,以空白管調零于340 nm處測定吸光度。
1.2.3 血清免疫球蛋白G(immunoglobulin,IgG)、免疫 球 蛋 白M(immunoglobulin,IgM)濃 度 的 檢 測IgG、IgM的測定分別在病人入院第1、7、14天,空腹抽取上肢靜脈血5 mL,EDTA抗凝,以3 000 r/min離心5 min,取上清液,采用免疫比濁法測定免疫球蛋白IgG、IgM濃度。
1.3 統計學方法使用SPSS 22.0統計學軟件進行分析處理,計量資料使用表示,多組間計量資料采用單因素方差分析,進行方差齊性檢驗,如方差齊采用ANOVA檢驗;如方差不齊,采用Welch檢驗;組間效應比較、時間效應比較、組間時間交互效應比較采用重復測量方差分析或Huynh-Feldt檢驗校正。取P<0.05差異有統計學意義。
2 結果
2.1 腸黏膜屏障功能相關指標比較入院第1天,觀察組1、觀察組2血清內毒素、D-乳酸水平、尿乳果糖/甘露醇排泄率顯著高于對照組;觀察組1、觀察組2組間差異無統計學意義。入院第7天,觀察組1血清內毒素、D-乳酸水平、尿乳果糖/甘露醇排泄率顯著低于觀察組2,組間差異有統計學意義(P<0.05)。第14天,觀察組1血清內毒素、D-乳酸水平、尿乳果糖/甘露醇排泄率顯著低于觀察組2,組間差異有統計學意義(P<0.05)。見表1。
表1 三組間血清內毒素、D-乳酸水平、尿乳果糖/甘露醇排泄率不同時間點的變化/

表1 三組間血清內毒素、D-乳酸水平、尿乳果糖/甘露醇排泄率不同時間點的變化/
注:①與同組第1天比較,P<0.05。②與同組第7天比較,P<0.05。
組別對照組第1天第7天第14天觀察組1第1天第7天第14天觀察組2第1天第7天第14天整體分析(HF系數)組間F,P值時間F,P值交互F,P值例數7 2 85 75內毒素/(μg/L)0.69±0.08 0.71±0.08 0.68±0.07 2.06±0.39 1.61±0.11①0.81±0.15①②2.08±0.38 1.91±0.12①1.42±0.31①②1 261.96,<0.001 492.44,<0.001 152.86,<0.001 D-乳酸/(μg/L)3.06±0.90 3.12±0.79 3.15±0.82 13.48±0.75 4.85±1.58①4.12±0.78①②13.39±1.23 8.12±1.62①4.28±0.65①②1 175.43,<0.001 2 464.20,<0.001 688.35,<0.001尿乳果糖/甘露醇排泄率0.16±0.10 0.17±0.10 0.15±0.10 0.51±0.21 0.45±0.15 0.19±0.08①②0.50±0.17 0.53±0.18①0.41±0.06①②236.91,0.110 87.97,<0.001 34.87,<0.001
2.2 血清免疫球蛋白IgG、IgM濃度比較入院第1天,觀察組1、觀察組2血清免疫球蛋白IgG、免疫球蛋白IgM的濃度顯著低于對照組;觀察組1與觀察組2差異無統計學意義。入院第7天,觀察組1、觀察組2血清免疫球蛋白IgG、免疫球蛋白IgM的濃度組間差異無統計學意義。入院第14天,觀察組1血清免疫球蛋白IgG、IgM的濃度顯著高于觀察組2。見表2。
表2 三組間血清免疫球蛋白IgG、IgM濃度不同時間點的比較/(g/L,)
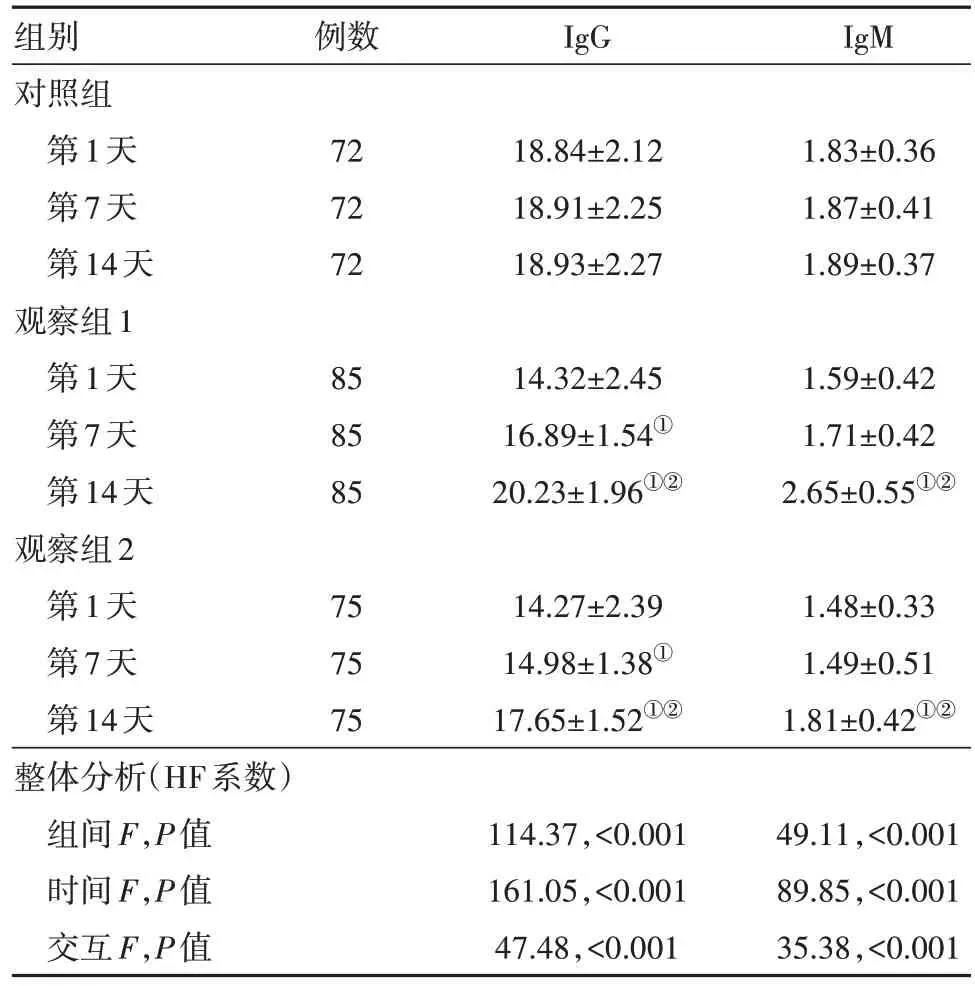
表2 三組間血清免疫球蛋白IgG、IgM濃度不同時間點的比較/(g/L,)
注:IgG為免疫球蛋白G,IgM為免疫球蛋白M。①與同組第1天比較,P<0.05。②與同組第7天比較,P<0.05。
組別對照組第1天第7天第14天觀察組1第1天第7天第14天觀察組2第1天第7天第14天整體分析(HF系數)組間F,P值時間F,P值交互F,P值例數72 72 72 85 85 85 75 75 75 IgG 18.84±2.12 18.91±2.25 18.93±2.27 14.32±2.45 16.89±1.54①20.23±1.96①②14.27±2.39 14.98±1.38①17.65±1.52①②114.37,<0.001 161.05,<0.001 47.48,<0.001 IgM 1.83±0.36 1.87±0.41 1.89±0.37 1.59±0.42 1.71±0.42 2.65±0.55①②1.48±0.33 1.49±0.51 1.81±0.42①②49.11,<0.001 89.85,<0.001 35.38,<0.001
3 討論
AP的病理生理過程是急性全身性炎癥反應綜合征、繼發性感染,如果同時出現全身多臟器功能受損、功能衰竭等,即為SAP。在AP的發生、發展過程中,胰腺自身消化、壞死的過程是不可逆的進行性過程,SAP的病程中病人出現兩次死亡高峰,早期的SIRS期和其后繼發感染期之間沒有明確分界。SAP繼發性感染細菌絕大多數來源于腸道細菌易位,腸道細菌易位與內毒素血癥可加重SIRS、誘發MODS與MOF[2]。此外,AP發展過程中,病人免疫功能紊亂也是病情加重的重要因素。在治療AP過程中加強腸黏膜結構與功能的維護具有重要意義,早期腸內營養對AP的價值一方面滿足了病人對能量的需求,另外一方面還具有維護病人腸黏膜屏障結構功能作用[3-4]。
AP病人在SIRS期間大量體液進入腹腔,有效循環量降低后導致微循環不暢,毛細血管處于淤積、“泥化”狀態,引起多器官受損,腸道黏膜屏障功能受損、破壞,細菌從黏膜面向漿膜面、周圍組織、淋巴結等處易位引起繼發感染。由于腸腔內食物提供腸黏膜所需的70%營養物質,腸外營養導致腸道黏膜缺少營養成分增加了黏膜屏蔽損傷的機會,細菌及內毒素易位引起胰腺壞死繼發感染及全身膿毒血癥[5-8]。王文、吳仕平[9]研究發現,SAP病人入院48 h內早期腸內營養可有效改善SAP病人的營養狀況,減少血清淀粉酶恢復正常時間、平均住院時間。本研究結果中,AP病人入院第1天,血清內毒素、D-乳酸水平、尿乳果糖/甘露醇排泄率顯著高于對照組;表明腸黏膜屏障功能較正常人群受損明顯。林浩等[10]研究發現,大鼠AP造模后8~18 h出現腸道細菌易位、繼發感染,和本研究結果相仿。張宏偉等[11]研究發現,早期腸內營養支持治療SAP能提高臨床治療效果,減少并發癥的發生。本研究AP病人入院第7天、14天,觀察組1血清內毒素、D-乳酸水平、尿乳果糖/甘露醇排泄率顯著低于觀察組2,結果表明,早期腸內營養可顯著降低腸道細菌易位發生率和程度,對于改善AP病人黏膜屏障功能具有較好作用。此外,AP早期腸內營養補充益生菌可抑制腸內致病菌在黏膜表面的定植和易位。
AP病人早期SIRS進展過程中,引發機體代償性抗炎癥反應綜合征,產生大量抗炎癥反應介質,引起病人免疫功能損害。本研究結果中,AP病人入院第1天,觀察組1、觀察組2免疫球蛋白IgG、免疫球蛋白IgM的濃度顯著低于對照組,觀察組1、觀察組2組間差異無統計學意義,入院第7天,觀察組1、觀察組2間免疫球蛋白IgG、免疫球蛋白IgM的濃度組間差異無統計學意義;表明AP病人早期出現免疫功能受損。入院第14天,觀察組1免疫球蛋白IgG、免疫球蛋白IgM的濃度顯著高于觀察組2,給予早期腸內營養及補充益生菌后病人免疫功能有效改善。研究發現,早期腸內營養可提高免疫球蛋白的水平,降低繼發感染率,對腸道黏膜屏障功能積極保護,是控制重癥急性胰腺炎發展成多器官功能障礙綜合征及急性呼吸窘迫綜合征的重要方法[12-15]。
免疫抑制可促使病情急劇惡化,容易并發感染和MODS、MOF,成為MAP發展成SAP引起病人后期死亡的重要原因。從臨床實踐來看,早期改善AP病人營養狀態、調節免疫功能是治療AP熱點之一,早期腸內營養聯合其他治療方法可有效降低AP病人腸黏膜通透性,對于調整AP病人炎癥反應平衡、改善免疫功能、降低或減少腸道菌群易位引起的“二次打擊”具有較好的應用價值[16-18]。此外,減少病人住院天數也有助于降低SAP合并胰腺壞死組織感染發生,劉芳[19]分析了61例SAP合并胰腺壞死組織感染IPN發現,減少SAP病人在ICU時間、縮短住院天數可有效減少醫源性感染發生,特別在降低多重耐藥性鮑曼不動桿菌感染等方面更有價值。有研究表明,在病人生命體征平穩的情況下,入院后24~72 h內給予腸內營養可顯著改善AP病人綜合療效[20-21]。
綜上所述,早期腸內營養結合補充益生菌可較好地維護AP病人的腸道黏膜結構和功能的完整性,在一定程度上可改善病人免疫功能,是一種安全、有效的營養支持方式。

