內分泌相關高鈣血癥的臨床對策
解放軍總醫院內分泌科 谷偉軍
高鈣血癥是臨床常見的內分泌代謝紊亂之一,臨床表現差異很大,輕者可以無癥狀,僅常規篩查中發現血鈣水平升高,重者可導致昏迷、甚至危及生命。成人血清鈣正常值2.25~2.75mmo1/L,高于2.75mmol/L即為高鈣血癥(hypercalcemia)。按血鈣升高水平可將高鈣血癥分為輕、中和重度,輕度高血鈣為血總鈣值2.75~3mmol/L;中度為3~3.5mmol/L;重度時>3.5mmol/L,同時可導致一系列嚴重的臨床征象,即稱高鈣危象,可危及生命,是內科急癥之一[1]。
高鈣血癥的病因及發病機制
生理情況下,體內鈣穩態主要由甲狀旁腺激素(PTH)、降鈣素、1,25(OH)2-D這三種激素共同調節,參與調節的器官包括骨骼、腸道和腎臟,期間任何一個環節發生異常均可導致高鈣血癥[2]。病因不同,其發病機制亦不相同,歸結起來,主要有骨質再吸收增加;腸鈣吸收增加;尿鈣重吸收增加;血液濃縮等四個方面。其中,骨質再吸收增加是其主要發病機制。在諸多病因中,最常見的是原發性甲狀旁腺功能亢進癥(PHPT)和惡性腫瘤,占總致病因素的90%以上。篩查出的無癥狀患者高血鈣原因多為甲旁亢,而住院患者的高血鈣往往由腫瘤所致。惡性腫瘤引起高鈣血癥的主要途徑有:①乳腺癌等惡性腫瘤骨轉移所致的局限性溶骨性骨破壞;②多發性骨髓瘤和其他累及骨髓的血液系統惡性腫瘤,以及發生于肺、腎、泌尿生殖系的惡性腫瘤合成、分泌一些細胞因子和腫瘤相關激素,如IL-1、IL-6、TNFα、甲狀旁腺激素相關蛋白(PTHrP)等導致體液性高鈣血癥;③肉芽腫性疾病:包括結節病、結核、麻風病、球孢子菌病、組織胞漿菌病等,由于產生過多的活性維生素D,使得腸道及腎臟對鈣的回吸收過多而升高血鈣水平。根據甲狀旁腺細胞功能是否紊亂分為兩大類,即甲狀旁腺激素依賴性高鈣血癥和非甲狀旁腺激素依賴性高鈣血癥(見表1)。

表1 高鈣血癥的病因分類[1,3,4]
高血鈣的臨床表現
一般而言,當患者血清鈣超過3.0mmol/L便會有明顯的多系統癥狀。
1. 胃腸道
高血鈣可引起厭食、胃腸道蠕動減弱、惡心、嘔吐、腹脹、便秘、吞咽困難等。
2. 泌尿系統
口干、多飲、多尿、夜尿增多。高水平的尿鈣、磷易形成尿路結石或腎實質鈣鹽沉著。本病所致尿路結石的特點是雙側性和多發性,表現為腎絞痛、血尿或繼發尿路感染,反復發作可引起腎功能損害,導致腎功能衰竭。
3. 骨骼系統
早期僅有疼痛,局部壓痛,長期患病可出現椎體壓縮、骨骼畸形,易發生病理性骨折。
4. 神經肌肉系統
高血鈣可引起乏力、倦怠、健忘、注意力不集中、憂郁和精神疾病等癥狀。
5. 心血管系統
可發生高血壓和各種心律失常心電圖表現有Q-T問期縮短,ST-T段改變,若未及時治療,可發生致命性心律失常。
6. 腫瘤相關性高鈣血癥
許多癥狀缺乏特異性,因此常被誤認為原發疾病進展所致或與腫瘤治療有關。
高鈣血癥的診斷及鑒別診斷流程
臨床上,一般將高鈣血癥的診斷分為兩步,首先明確有無血鈣升高,然后明確高血鈣的病因。需要多次重復測定血鈣以除外實驗室誤差及止血帶綁扎時間過長等人為因素造成的高血鈣,還需注意患者有無脫水及血漿蛋白濃度升高等。粗略估計血清蛋白每增加約10g/L,血清鈣約增加0.2mmol/L。另外,有報道在原發性血小板增多癥時,大量異常活化的血小板在體外釋放鈣,可引起假性高鈣血癥。臨床上,通常計算校正鈣,計算公式為:校正鈣=實測鈣+(40-實測白蛋白)×0.02,鈣濃度單位用mmol/L,白蛋白單位用g/L,此公式有助于排除假性高鈣血癥[5]。此外,離子鈣的測定也有助于假性高鈣血癥的鑒別。
高鈣血癥診斷一經確立,即應從病因角度進行鑒別診斷。需要綜合分析患者的病史,包括癥狀、體征、實驗室的相關檢查、影像學等特殊檢查結果。家族史、用藥史亦是診斷中不可缺少的資料。由于90%以上都是PHPT和惡性腫瘤,因此二者鑒別非常重要。一般惡性腫瘤并發高鈣血癥時病情已相當嚴重,原發病灶通常易于發現或可見轉移病灶,原發性甲旁亢病情通常較輕,病程較長。因此臨床表現為無癥狀或慢性過程者很可能為甲旁亢;而高血鈣通常是惡性疾病病情惡化的表現,如果臨床表現為重癥、急性者,很可能是惡性腫瘤。之后再結合血PTH測定結果來考慮:①若PTH測定值高,則診斷為原發性甲旁亢,盡管非常罕見,仍需注意除外惡性腫瘤異位分泌PTH;②若PTH測定值正常,還要警惕家族性低尿鈣高血鈣綜合征(FHH),該病的尿鈣與肌酐清除率之比<0.01;③若PTH測定值低,則需根據病史、體征、各種實驗室檢查以及影像學檢查仔細篩查惡性腫瘤,確定是否為結節病或維生素D中毒等其他少見原因導致的高鈣血癥,若均為陰性結果,則篩查可引起高鈣血癥的其他內分泌疾病[6],例如甲狀腺功能亢進、嗜鉻細胞瘤、腎上腺皮質功能減退、血管活性腸肽分泌瘤(VIP瘤)以及肢端肥大癥等。鑒別診斷流程見圖1。
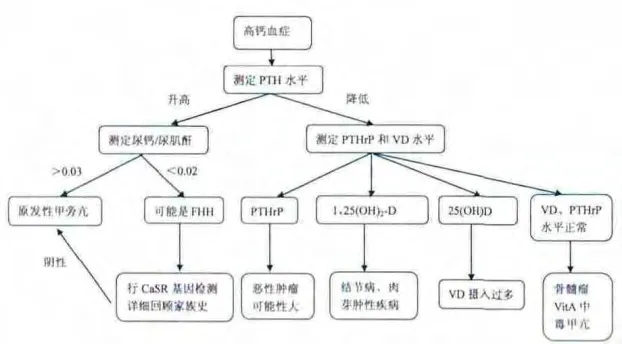
圖1 高鈣血癥鑒別診斷流程[7]
高鈣血癥的治療
治療高鈣血癥最根本有效的辦法是查明病因和去除病因,如手術、化療、放療等,控制原發病、立即停止使用導致高血鈣的藥物、制動患者盡可能增加負重鍛煉等。由于高鈣血癥造成的各系統功能紊亂會影響病因治療,嚴重時高鈣危象可危及生命,因此,降低血鈣緩解急性癥狀、延長生命往往成為當務之急。短期治療通常能有效緩解急性癥狀、避免高鈣危象造成的死亡,爭取時間確定和去除病因。對高鈣血癥的治療取決于血鈣水平和臨床癥狀。通常對輕度高血鈣,無臨床癥狀的患者,一般不積極采取控制血鈣的措施;對有癥狀、體征的中度高血鈣患者,需立即進行治療。然而,對于無癥狀的中度高血鈣,需要根據病因決定是否治療和采取何種治療。
在高鈣血癥的病因分類中,原發性甲旁亢占據很大比重。在某些人群,其患病率達到5%,而且近年來隨著自動生化分析儀的使用,檢出率也有很大幅度升高[8,9]。很多無癥狀患者被檢出。通常有癥狀患者采取手術治療,無癥狀患者手術治療指征如表2、表3,對于不愿意采取手術治療或是不能手術治療的患者,可以選擇藥物治療。

表2 無癥狀性PHPT患者的手術治療指征[10]
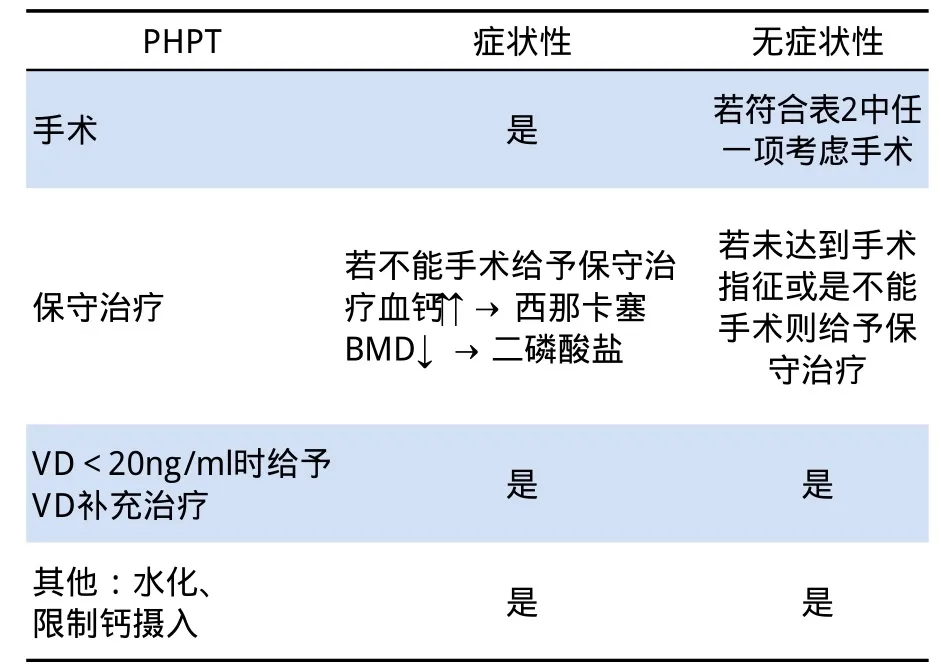
表3 PHPT患者的管理[11]
1. 擴容、促進尿鈣排泄
1.1 生理鹽水 高鈣血癥時由于惡心、嘔吐、多尿往往導致機體脫水,因此均需首先使用生理鹽水補充細胞外液容量。開始24~48h每日持續靜脈滴注3000~4000ml,可使血鈣降低10~30mg/L。生理鹽水補充一是糾正脫水,而是通過增加腎小球鈣的濾過率以及降低腎臟近、遠曲小管對鈉和鈣的重吸收,使尿鈣排泄增多。但老年患者及心腎功能不全的患者應慎重。心功能不全的患者可同時從胃腸道補充鹽水。不過,單純使用鹽水往往不能使血鈣降至正常,還必須采取其他治療措施。
1.2 利尿 細胞外液容量補足后可使用呋塞米(速尿)。呋塞米和依他尼酸可作用于腎小管髓袢升支粗段,抑制鈉和鈣的重吸收,促進尿鈣排泄,同時防止細胞外液容量補充過多。速尿應用劑量為20~40mg靜脈注射;當給予大劑量速尿加強治療(每2~3h 80~120mg)時,需注意補充水和電解質,盡可能監測中心靜脈壓、血及尿電解質以防止發生水、電解質紊亂。目前,利尿劑常與抗骨吸收藥物一同使用,一般僅用1~3d,在抗骨吸收藥物起效后即可停用。由于噻嗪類利尿劑可減少腎臟鈣的排泄進而加重高血鈣,因此絕對禁忌。
2. 應用抑制骨吸收藥物
由于破骨細胞骨吸收的增加是絕大多數高鈣血癥患者最常見和重要的發病機制,因此,目前經常使用阻斷破骨細胞骨吸收的藥物來降低血鈣。此類藥物的早期使用還可以避免長期大量使用生理鹽水和利尿劑造成的水及電解質代謝紊亂。主要有以下藥物:
2.1 二磷酸鹽 靜脈使用二磷酸鹽是迄今為止最有效的治療方法。高鈣血癥已經診斷明確,必須盡早開始使用,因為二磷酸鹽起效需2~4d,達到最大效果需4~7d,60%~70%患者血鈣能降至正常水平,效果可持續1~3周。二磷酸鹽胃腸道吸收率很低,因此治療高鈣血癥時常采用靜脈滴注給藥。將一定劑量的二磷酸鹽溶解于500ml以上溶液中靜點,維持4h以上,以防二磷酸鹽和鈣的復合物沉積造成腎損害。其不良反應主要為腎臟損害及抑制礦化,少數可引起下頜骨壞死[12],其他極少見的不良事件包括結膜炎、葡萄膜炎、鞏膜炎、眼瞼浮腫、眼眶感染和顱神經麻痹等,發生率低于0.05%。常用藥物及用藥方法見表4。
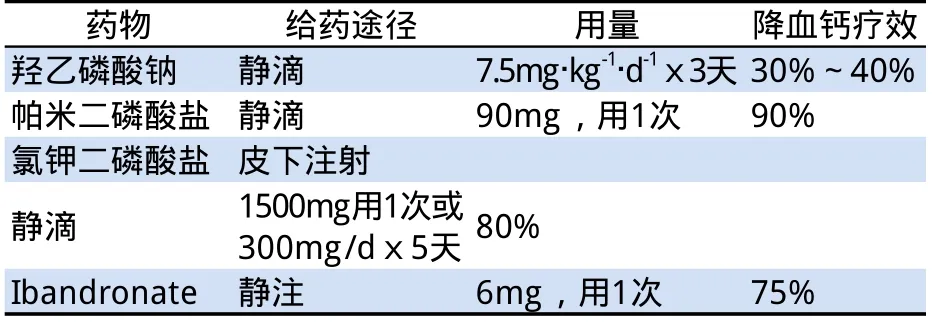
表4 常用二磷酸鹽制劑用法及療效
帕米磷酸鈉是臨床上廣泛應用的二磷酸鹽類藥物。它可以抑制破骨細胞活性,抑制骨鈣動員,多數患者于用藥后3~7d血鈣可降至正常,作用持續數周,目前應用二磷酸鹽后,臨床上已不再使用光輝霉素[13]。解放軍總醫院巴建明等[14]研究評價了8例PHPT患者使用帕米磷酸鈉治療高鈣血癥的療效及安全性,結果顯示:用藥后第1天內即起效,降低血鈣最佳最用時間為5~7d,血鈣最大降幅為40%。在臨床研究中,大約有10%的患者在帕米磷酸鈉治療過程中出現腎功能損傷。多數血清肌酐的升高是輕中度和短暫的,停藥后可恢復至正常。但少數患者可發展為急性或慢性腎功能衰竭,且腎損害的發生與藥物呈劑量依賴性[15]。綜合看來,帕米磷酸鈉治療高鈣血癥起效快,持續時間長、不良反應輕微。
2.2 降鈣素 其作用為直接抑制破骨細胞骨吸收,同時能減少腎小管鈣的重吸收,增加尿鈣排泄。起效快,但效果不及二磷酸鹽顯著。使用降鈣素2~6h內血鈣可平均下降0.5mmol/L,但不能使大多數患者的血鈣水平降至正常。治療劑量:鮭魚降鈣素2~8IU/kg,鰻魚降鈣素0.4~1.6IU/kg,每6小時1次,肌肉或皮下注射,每6~12小時重復注射,停藥后24h內血鈣回升。重復注射同一劑量的降鈣素不能達到首次注射的降血鈣效果,即多次注射,作用減弱,不適于長期用藥。這種降鈣素“脫逸”現象可能與破骨細胞上降鈣素受體的快速降調節有關,據報道可被同時使用糖皮質激素減弱。與糖皮質激素或普卡霉素合用可產生協同作用,與二磷酸鹽聯合使用能夠更迅速和大幅度地降低血鈣水平。不良反應主要為惡心、嘔吐、腹痛、面色潮紅、皮疹等,一般均可耐受。
2.3 光輝霉素(普卡霉素)和硝酸鎵 二者均為治療腫瘤的藥物,可以抑制骨吸收而具有降低血鈣的作用,但是由于其嚴重的不良反應(腎臟毒性、骨髓抑制),不適合用于慢性高鈣血癥的長期治療,目前臨床上已很少應用此類藥物。
狄諾塞麥與西那卡塞:很多HMM患者用二磷酸鹽治療效果不佳,因為二磷酸鹽并不能阻斷所有PTHrP的作用,并且降鈣時間較短暫,而PTHrP的水平并沒有被降低,還能夠繼續發揮破骨作用[16]。骨轉移時,腫瘤細胞可以分泌細胞因子以及生長因子促進細胞核因子κB受體活化因子配基(RANK-RANKL)通路活化,該通路是破骨細胞分化及激活的中心環節,狄諾塞麥是RANKL配體的單克隆抗體,可以干擾RANK-RANKL通路活化,目前國外已批準治療骨質疏松以及骨轉移[17]。而它對惡性腫瘤相關的高鈣血癥的作用也處于臨床研究階段[18]。鈣敏感受體(CaSR)在生理狀態以及腫瘤細胞中對于調節PTHrP分泌過程均起著重要作用,具體的機制尚不明確。西那卡塞是一種擬鈣劑,作用于CaSR。Bech等[16]在1例對二磷酸鹽抵抗的HMM患者中應用西那卡塞,發現其可以快速降低PTHrP和血鈣水平。
3. 糖皮質激素
糖皮質激素通過多種途徑降低血鈣,如抑制腸道吸收、增加尿鈣排泄等;有研究報道糖皮質激素還能使產生1,25-(OH)2-D3的肉芽腫病患者血中的1,25-(OH)2-D3水平降至正常。可用于治療由于血液系統惡性腫瘤如淋巴瘤和多發性骨髓瘤導致的高鈣血癥,也可用于治療維生素D和維生素A中毒或肉芽腫病導致的血鈣升高。對于實性腫瘤或原發性甲旁亢所致的高鈣血癥無效。常用劑量為氫化可的松200~300mg每日靜脈滴注,共用3~5d。
4. 其他
4.1 透析 使用低鈣或無鈣透析液進行腹透或血透,治療頑固性或腎功能不全的高鈣危象,可以達到迅速降低血鈣的目的。
4.2 活動 臥床的患者應盡早活動,以避免和緩解長期臥床造成的高鈣血癥。
綜上,對于高鈣血癥患者,應盡可能明確其病因,根據病因給予恰當治療。在高鈣危象階段,首先必須用生理鹽水擴容,在補足血容量的基礎上使用速尿,在此階段需密切監測水、電解質水平;同時可聯合使用二磷酸鹽和降鈣素,降鈣素起效迅速,但由于作用時間緩和以及脫逸現象,降鈣效果和持續時間有限;二磷酸鹽雖然起效緩慢,但降鈣作用顯著且持續時間長久;狄諾塞麥和西那卡塞對高鈣血癥的治療仍處于探索階段。
[1] 邢小平.高鈣血癥//陳家倫.臨床內分泌學[M].上海:上海科學技術出版社, 2011: 1385-1392.
[2] 邢小平,孔晶,王鷗.高鈣危象的診治[J].臨床內科雜志, 2012, 29: 590-592.
[3] Endres DB. Investigation of hypercalcemia[J]. Clinical Biochenistry,2012, 45: 954-963.
[4] 顏湘.鈣磷代謝失常綜合征//廖二元.內分泌代謝病學[M].北京:人民衛生出版社, 2012: 1854-1862.
[5] Al-Azem H, Khan A. Primary hyperparathyroidism[J].CMAJ, 2011,183: E685-E689.
[6] Carroll MF, Schade DS. A practical approach to hypercalcemia.Am Fam Physician[J]. 2003, 67: 1959-1966.
[7] Patrick R, Antonello P, Mitchell H, et al. Approach to Diagnosis and Treatment of Hypercalcemia in a Patient With Malignancy[J]. Am J Kidney Dis, 2013.
[8] Marcocci C, Cetain F. Clinical practice Primary hyperparathyroidism[J].NEJM, 2011, 365: 2389-2397.
[9] Bollerslev J, Marcocci C, Sosa M, et al. Current evidence for recommendation of surgery, medical treatment and vitamin D repletion in mild primary hyperparathyroidism[J]. European Journal Endocrinology, 2011, 165: 851-864.
[10] Udelsman R, Pasieka JL, Sturgeon C, et al. Surgery for asymptomatic primary hyperparathyroidism: proceedings of the third international workshop[J]. Journal of Clinical Endocrinology and Metabolism, 2009, 94: 366-372.
[11] Rachel K, Crowley, Neil J. et al. When would I use medical therapies for the treatment of primary hyperparathyroidism?[J]. Clinical Endocrinology, 2013, 79: 770-773.
[12] Migliorati CA, Siegel MA, Elting LS. Bisphosphonate-associated osteonecrosis: a long-term complication of bisphosphonate treatment[J].Lancet Oncol, 2006, 7: 508-514.
[13] Kearney T, Dang C. Diabetic and endocrine emergencies[J]. Postgrad Med J, 2007, 83: 79-86.
[14] 蘇俊平,巴建明,谷偉軍,等.帕米磷酸鈉治療甲狀旁腺機能亢進高鈣血癥的療效及安全性(附8例報告)[J].軍醫進修學院學報, 2011, 32: 1096-1098.
[15] Nagahama M, Sica DA. Pamidronate-induced kidney injury in a patient with metastatic breast cancer[J]. Am J Med Sci, 2009, 338: 225-228.
[16] Bech A, Smolders K, Telting D, et al. Cinacalect for hypercalcemia caused by pulmonary squamous cell carcinoma producing parathyroid hormone-related Peptide[J]. Case Rep Oncol, 2012, 5: 1-8.
[17] Stopeck AT, Lipton A, Body JJ, et al. Denosumab compared with zoledronic acid for the treatment of bone metastases in patients with advanced breast cancer: a randomized, double-blind study[J]. J Clin Oncol, 2010, 28: 5132-5139.
[18] Clines GA. Mechanisms and treatment of hypercalcemia of malignancy[J]. Curr Opin Endocrinol Diabetes Obes, 2011, 18: 339-346.

