一期經皮經肝膽囊穿刺引流、二期腹腔鏡膽囊切除術治療急性壞疽穿孔性膽囊炎23例
王琦,曾仲,林杰,黃漢飛,徐王剛,段鍵
(昆明醫科大學第一附屬醫院,昆明 650000)
?
一期經皮經肝膽囊穿刺引流、二期腹腔鏡膽囊切除術治療急性壞疽穿孔性膽囊炎23例
王琦,曾仲,林杰,黃漢飛,徐王剛,段鍵
(昆明醫科大學第一附屬醫院,昆明 650000)
目的觀察一期經皮經肝膽囊穿刺引流(PTGD)、二期腹腔鏡膽囊切除術(LC)治療急性壞疽穿孔性膽囊炎的效果。方法43例急性壞疽穿孔性膽囊炎患者分為兩組,觀察組(23例)采用一期PTGD、二期LC;對照組(20例)采用急診開腹膽囊切除術。比較兩組腹腔引流時間及膽囊切除手術時間、術中出血量、術后住院時間和術后肺部感染、切口感染情況。結果觀察組及對照組腹腔引流時間分別為(3.78±0.85)、(5.65±0.93)d,膽囊切除手術時間分別為(62.87±18.58)、(97.45±22.47)min,術中出血量分別為(13.52±5.76)、(156.00±38.17)mL,術后住院時間分別為(5.86±1.10)、(10.15±1.46)d,術后肺部感染者分別為2、5例,切口感染者分別為0、4例,兩組比較,P均<0.05。結論一期PTGD、二期LC治療急性壞疽穿孔性膽囊炎效果較好,其較急診開腹膽囊切除術腹腔引流時間、囊切除手術時間、術后住院時間短,術中出血量少,術后肺部感染、切口感染發生率低。
膽囊穿刺引流術;腹腔鏡膽囊切除術;膽囊炎
膽囊穿孔是膽石癥及急性膽囊炎少見的并發癥,占急性膽囊炎的2.0%~10.6%[1,2],如不及時治療,可導致感染性休克、多器官功能障礙,甚至危及患者生命。以往,臨床經明確診斷后常需急診手術治療,但患者多合并膽汁性腹膜炎,水腫嚴重,膽囊周圍膿腫,解剖不清,組織質脆易出血,難以行腹腔鏡膽囊切除術(LC)[3,4];而急診開腹手術存在失血量大、手術難度大、切口感染率高等,甚至已發生感染性休克患者不能耐受手術麻醉。2014年3月~2015年9月,我們采用一期經皮經肝膽囊穿刺引流(PTGD)、二期LC治療急性壞疽穿孔性膽囊炎患者23例,取得良好效果。現將結果報告如下。
1 資料與方法
1.1臨床資料急性壞疽穿孔性膽囊炎患者43例,男21例,女22例;年齡5~27歲;臨床表現為右上腹疼痛急性發作,體查時均存在明顯局限性腹膜炎,Murphy征陽性,WBC>10.0×109/L者41例,ALT>39 U/L者35例,總膽紅素>17.1 μmol/L者37例,B超或MRI檢查發現膽囊壁不連續、膽囊周圍、右上腹或右膈下積液。
1.2治療方法觀察組:①一期PTGD:局部麻醉下經B超進行定位,局麻部位為右側腋前線,經膽囊床上中1/3交界處經肝臟進行穿刺,置入穿刺針(18號),進行回吸,確認回吸液體為膽汁后,注射碘海醇造影進一步明確后,置入導絲、擴張管,最后將6~8F豬尾巴導管置入,置入深度4~6 cm,行B超檢查確認導管放置位置恰當后進行固定,持續引流。如因膽囊穿孔致肝周、右上腹積液,可同時行腹腔穿刺引流。待腹膜炎體征消失,血象恢復正常,患者即可出院。②二期LC:1個月后返院,臨床各項指標相對穩定時即可進行腹腔鏡下膽囊切除術。患者采用靜吸復合麻醉,三孔法切除膽囊,CO2氣腹壓力控制在12~14 mmHg。術中拔除PTGD管,游離膽囊與胃腸、大網膜的粘連,充分暴露膽囊,使用電凝鉤、分離鉗鈍性分離膽囊三角,分清肝總管、膽總管,盡量少用電凝鉤,防止誤傷膽總管。用結扎血管夾完全夾閉膽囊管及膽囊動脈并將其離斷,順行或逆行切除膽囊,電凝膽囊床,確認無活動性出血后取出膽囊,常規放置腹腔引流管1根。對照組:采用常規急診開腹手術,術后文氏孔留置腹腔引流管1根。肝下留置1根腹腔引流管。
1.3觀察方法記錄兩組腹腔引流時間及膽囊切除手術時間、術中出血量、術后住院時間,觀察術后肺部感染、術后切口感染情況。
2 結果
兩組腹腔引流時間及膽囊切除手術時間、術中出血量、術后住院時間比較見表1。觀察組術后肺部感染2例(8.7%)、術后切口感染0例,對照組分別為5例(25.0%)、4例(20.0%),兩組比較,P均<0.05。
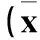
表1 兩組腹腔引流時間及膽囊切除手術時間、術中出血量、術后住院時間比較±s)
注:與對照組比較,*P<0.05。
3 討論
急性膽囊炎是臨床常見的外科急腹癥,其患病率隨患者年齡的增加而增高。當急性膽囊炎合并其他復雜的危險因素時,會發展為高危型急性膽囊炎,如結石移動至膽管附近造成膽囊管或膽囊頸堵塞,則發展為急性梗阻性膽囊炎,表現為黏膜受損,膽汁流出障礙,濃縮的膽汁滯留于膽囊內,細菌在膽囊內大量繁殖,導致黏膜水腫、壞死[5];如不及時進行處理,可能會導致膽囊壞疽、穿孔,繼而造成彌漫性腹膜炎、感染性休克等,嚴重者甚至導致死亡。當處理急性膽囊炎時,應提前考慮到壞疽穿孔的可能性,是早期診斷治療的關鍵,特別是老年患者,因其機體反應較差、免疫能力較低,對疼痛的感覺較遲鈍,發熱、腹痛等癥狀相對不明顯,缺乏典型腹部體征,早期診斷率較低,一旦出現明顯的臨床癥狀,大多已處于危重階段。故老年急性壞疽穿孔性膽囊炎患者病情進展較快,而且臨床癥狀的改善未必代表病情的好轉[6]。急性壞疽穿孔性膽囊炎的診斷依賴于超聲和CT[7,8],超聲和CT對壞疽穿孔性膽囊炎的診斷靈敏度較低(29.3%)、特異度較高(96%)[9,10];有報道[11]指出,急性壞疽穿孔性膽囊炎的診斷與膽囊壁增厚、白細胞增高密切相關。
目前,臨床治療急性壞疽穿孔性膽囊炎的主要手術方式為開腹膽囊切除術,其雖能及時解除患者病痛,但手術難度大,術中出血量多,術后并發癥多,病死率高。PTGD可以迅速緩解感染中毒癥狀,使患者平穩度過炎癥急性期。PTGD的本質為膽囊造瘺,通過膽道減壓進而減少膽血反流,避免膽源性休克,改善膽囊壁血液循環,避免彌漫性腹膜炎的發生。PTGD存在以下優點,即體外引流膽汁,降低膽囊內壓力,嵌頓的結石得以回落,膽囊管痙攣緩解,阻止毒素吸收;超聲引導,操作簡單、安全,創傷小。Chok等[12]也認為,PTGD 20 h后,87%膽囊炎患者的毒血癥狀能得到緩解。PTGD雖可以在一定程度上緩解患者病痛、延緩病情發展,但并不能徹底根治疾病,手術治療仍是最終選擇[13,14]。本研究顯示,與對照組比較,觀察組腹腔引流時間、囊切除手術時間、術后住院時間短,術中出血量及術后肺部感染、切口感染例數少。
綜上,PTGD聯合LC較傳統開腹膽囊切除術治療急性壞疽穿孔性膽囊炎效果更理想,實用性更強,安全性更高,患者術后并發癥較少,恢復時間較短,特別對于高齡、危重患者,能降低治療風險。
[1] Chong VH, LimKS, Mathew VV. Spontaneous gallbladder perforation, pericholecystic abscess and cholecys to duodenal fistula as the first manifestations of gallstone disease[J]. Hepatobiliary Pancreat Dis Int, 2009,8(8):212-214.
[2] Menakuru SR, Kaman L, Behera A, et al. Current management of gallbladder perforations[J]. ANZ J Surg, 2004,74(10):843-846.
[3] Overby DW, Apelgren KN, Richardson W, et al. SAGES guidelines for the clinical application of laparoscopic biliary tract surgery[J]. Surg Endosc, 2010,24(10):2368-2386.
[4] Yamashita Y, Takada T, Kawarada Y, et al. Surgical treatment of patients with acute cholecystitis: Tokyo guidelines[J]. J Hepatobiliary Pancreat Surg, 2007,14(1):91-97.
[5] 陳健,李立波,胡紅杰,等.經皮經肝膽囊穿刺引流術在高危急性膽囊炎患者中的應用[J].中華普通外科雜志,2012,27(3):239-240.
[6] Chaudhry S, Hussain R, Rajasundaram R, et al. Gangrenous cholecystitis in an asymptomatic patient found during an elective laparoscopic cholecystectomy: a case report[J]. J Med Case Rep, 2011,5:199.
[7] Charalel RA, Jeffrey RB, Shin LK. Complicated cholecystitis: the complementary roles of sonography and computed tomography[J]. Ultrasound Quarterly, 2011,27(3):161-170.
[8] Shapira-Rootman M, Mahamid A, Reindorp N, et al. Diagnosis of gallbladder perforation by ultrasound[J]. Clinical Imaging, 2015,39(5):827-829.
[9] Watanabe Y, Nagayama M, Okumura A, et al. MR imaging of acute biliary disorders[J]. Radiographics, 2007,27(27):477-495.
[10] Bennett GL, Rusinek H, Lisi V, et al. CT findings in acute gangrenous cholecystitis[J]. AJR Am J Roentgenol, 2002,178(2):275-281.
[11] Teefey SA, Dahiya N, Middleton WD, et al. Acute cholecystitis: do sonographic findings and WBC count predict gangrenous changes[J]. AJR Am J Roentgenol, 2013,200(2):363-369.
[12] Chok KS, Chu FS, Cheung TT, et al. Results of percutaneous transhepaticcholecystomy for high surgical risk patiens with acute cholecystitis[J]. ANZ J Surg, 2010,80(4):280-283.
[13] 李文忠,張志謄,田興榮.高齡患者膽囊切除風險和圍手術期處理[J].中華肝膽外科雜志,2010,16(7):701-702.
[14] 葉永強,陳貝健,王戈,等.腹腔鏡復雜性膽囊切除術治療體會(附647例報道)[J].中國現代普通外科進展,2008,11(4):363-364.
段鍵(E-mail: djdjdj219@aliyun.com)
10.3969/j.issn.1002-266X.2016.15.031
R657.4
B
1002-266X(2016)15-0081-02
2015-11-28)

