ICP聯合TCD監測外傷性蛛網膜下腔出血的臨床研究
梅濤,徐立新,王蕾,賈若飛,王俊,王年華,鐘晨
(湖南省常德市第一人民醫院神經外科,湖南常德415003)
ICP聯合TCD監測外傷性蛛網膜下腔出血的臨床研究
梅濤,徐立新,王蕾,賈若飛,王俊,王年華,鐘晨
(湖南省常德市第一人民醫院神經外科,湖南常德415003)
目的探討腦室型顱內壓(ICP)監測聯合經顱多普勒(TCD)對外傷性蛛網膜下腔出血(tSAH)的治療指導及預后判斷。方法45例tSAH患者入院后即行TCD動態監測及腦室型ICP探頭置入術,術后持續ICP監測及腦脊液引流。依據ICP、TCD初始值制定患者的治療策略。按腦血管痙攣程度分組,比較入院及術后6個月的Karnofsky功能狀態評分,判定預后。結果25例ICP初始值>40 mmHg,其中24例開顱手術,1例入手術室后出現中樞衰竭放棄手術。格拉斯哥預后評分死亡10例,植物生存4例,重殘7例,中殘2例,良好2例。ICP初始值20~40 mmHg 8例,其中4例行開顱手術;植物生存1例,重殘1例,中殘1例,良好5例;ICP初始值15~20 mmHg 12例,11例保守治療,1例入院后第2天行手術治療,均預后良好。開顱前后ICP、TCD變化比較,差異有統計學意義。ICP聯合TCD對tSAH導致的無、輕及中度腦血管痙攣患者遠期生活評分改善明顯。結論早期連續ICP、TCD監測對指導tSAH患者的治療有積極作用。
外傷性蛛網膜下腔出血;顱內壓;經顱多普勒;外科手術
外傷性蛛網膜下腔出血(traumatic subarachnoid hemorrhage,tSAH)是指各種原因導致的外傷性顱內出血,致血液流入蛛網膜下腔,其發生率在顱腦損傷患者中高達33%~60%,尤其多發于中、重度顱腦損傷患者。外傷后常出現腦血管痙攣,可持續10~12 d[1]。tSAH同時伴腦水腫顱內高壓、腦血管自身調節受損、腦灌注不足或過度,使病死率倍增。現顱內壓(intracranial pressure,ICP)監測廣泛應用于顱腦創傷并取得顯著療效[2],但單一監測未涉及腦血流動力學這一顱內關鍵指標,并不能全面反映顱內情況,故腦室型顱內壓聯合經顱多普勒(transcranial doppler sonography,TCD)綜合分析顱內壓及腦血流,對指導臨床診療及預后判定具有重要價值[3]。2014年5月-2015年12月對本科45例tSAH患者聯合監測下診療,現報道如下。
1 資料與方法
1.1 一般資料
選取2014年5月-2015年12月本院45例tSAH患者。男性30例,女性15例;年齡15~65歲,平均(37.5±8.7)歲。車禍傷35例,高處墜落傷7例,斗毆傷1例,不慎摔倒傷2例。入院格拉斯哥昏迷評分法(glasgow coma scale,GCS)評分3~5分25例,6~8分18例,10分2例;平均(5.5±1.2)分。入院常規CT均有蛛網膜下腔出血,合并硬膜下血腫35例,腦內血腫10例,腦室積血2例,腦挫裂傷40例。術前雙側瞳孔散大7例,一側瞳孔散大15例。排除標準:合并多發傷呼吸循環衰竭,有重要器官失代償者,凝血功能障礙。本組患者在Fisher分級上比較,差異無統計學意義(P>0.05)。本研究通過醫院倫理委員會同意,患者均知情同意。
1.2 CT檢查
目前,顱腦CT仍是診斷tSAH的主要手段,CT顯示出血多集聚在腦池內,多見在側裂池、鞍上池、腳間池及四疊體池[4]。如伴有腦腫脹,CT常見表現為雙側及一側大腦腫脹,側腦室、三腦室、腦池消失或模糊;中線結構不同程度偏移。
1.3 TCD及顱內壓監測
入組患者在術前及術后1、3、7和10 d連續行TCD及ICP檢查。35例完成14d監測,另10例因死亡或自動出院未完成監測。因大腦中動脈(middle cerebral artery,MCA)占>70%的單側大腦前循環血供,因此可用于反映全腦血流狀況[5],本組研究均選取MCA為監測對象。使用德國DWL公司生產的Multi Dopl 2型經顱多普勒,2 MHz探頭探測顳窗,探測術側或病情嚴重側MCA,探測深度55~65 mm,數據為收縮期峰值血流速度(systolicmaximum velocity,Vs)、舒張期血流速度(end diastolic velocity,Vd)、搏動指數(pulsatility index,PI)。患者TCD監測發現有輕度血管痙攣(Vs>120 cm/s)即啟動“三高”及抗腦血管痙攣治療(尼莫地平持續泵入)。入組患者入院后24 h內即置入索菲薩腦室型ICP探頭,探頭置入蛛網膜下腔出血嚴重和/或腦腫脹明顯側,雙側無明顯差別者置入非優勢半球(右側),部位為冠狀縫前2.5 cm,中線旁2.5 cm,深度皮質下2~3 cm。顱內壓監測儀術中調零后連續記錄數據。時間記錄點為:①初始值。②術后頭皮縫合后。當初始顱內壓值持續>25 mmHg時,通過體位調整、快速靜滴20%甘露醇125 ml,快速通氣,間斷開發腦室引流處理,30 min后ICP仍無明顯降低者立即開顱手術。顱內壓>40 mmHg的患者置入顱內壓探頭同時立即手術。術中ICP監測指導下階梯穩步降低ICP后關顱。根據術前ICP及術中顱內情況決定去骨瓣減壓(開顱手術者比較術前及關顱后ICP變化)。比較入組不同程度腦血管痙攣(cerebral vasospasm,CVS)患者入院及6個月后Karnofsky功能狀態評分(karnofsky performance status,KPS)變化。
1.4 統計學方法
數據分析采用SPSS 18.0統計軟件,計量資料以均數±標準差(x±s)表示,在進行重復測量數據方差分析前對資料進行Manchly球形檢驗,方差齊則兩兩比較用LSD-t檢驗,手術前后各指標比較用配對t檢驗;計數資料以率表示,用χ2檢驗,P<0.05為差異有統計學意義。
2 結果
2.1 術前TCD監測
ICP初始值15~20 mmhg組、20~40 mmhg組、>40 mmhg組的Vs、Vd、PI比較,經方差分析,差異有統計學意義(P<0.05),見表1。
2.2 TCD對大腦中動脈血流及顱內壓的監測
Mauchly球形檢驗結果差異有統計學意義(P= 0.056),即符合球形檢驗,說明重復測量數據間無相關性。術后各時間Vd比較,經方差分析,差異無統計學意義(F=1.040,P=0.377);術前與術后1 d的Vd比較,經LSD-t檢驗,差異有統計學意義(t=30.968,P=0.000),術后1d的Vd升高。術后各時間PI比較,差異無統計學意義(F=1.895,P=0.133);術前與術后1 d的PI比較,差異有統計學意義(t=6.849,P= 0.000),術后1d的PI降低。術后各時間ICP比較,差異無統計學意義(F=1.098,P=0.352);術前與術后1 d的ICP比較,差異有統計學意義(t=12.198,P=0.000),術后1 d的ICP較術前降低。見表2。
2.3 ICP聯合TCD的預后評價
比較無腦血管痙攣患者、輕度腦血管痙攣患者、中度腦血管痙攣患者、重度腦血管痙攣患者入院時與術后6個月的KPS評分,經配對t檢驗,差異有統計學意義(P<0.05)。在ICP聯合TCD監測下指導診療,對無、輕及中度CVS患者臨床癥狀改善較為明顯。見表3和附圖。
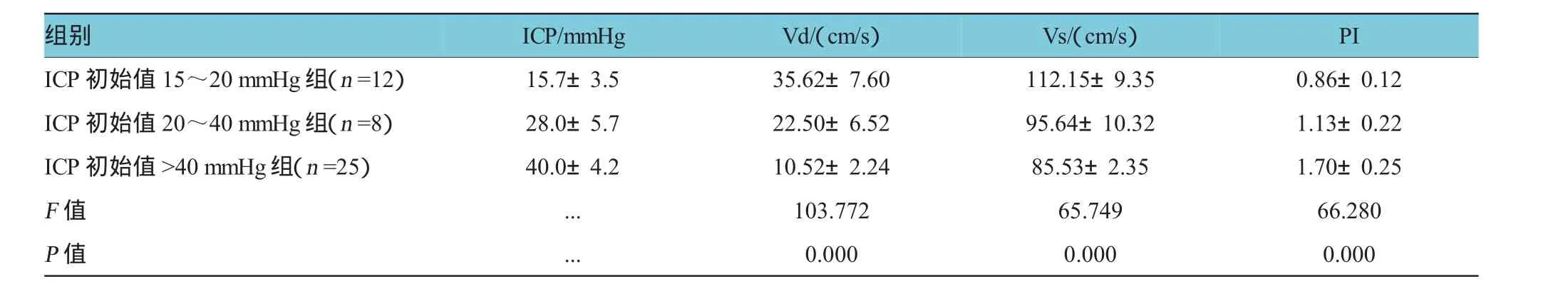
表1 不同ICP組患者MCA血流參數比較(x±s)
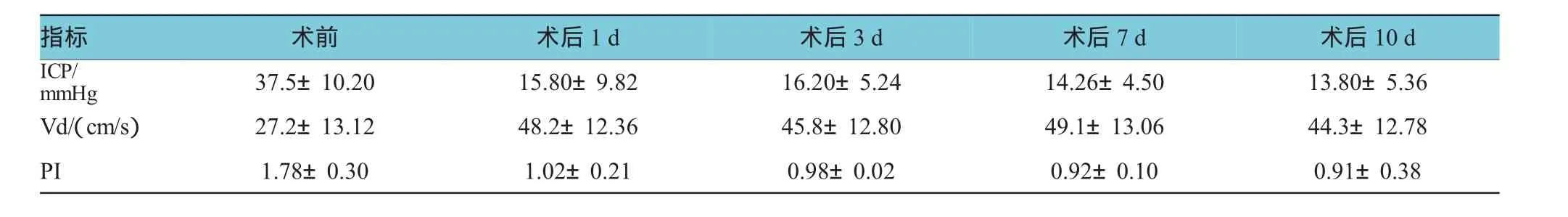
表235 例生存患者ICP、MCA變化趨勢(x±s)
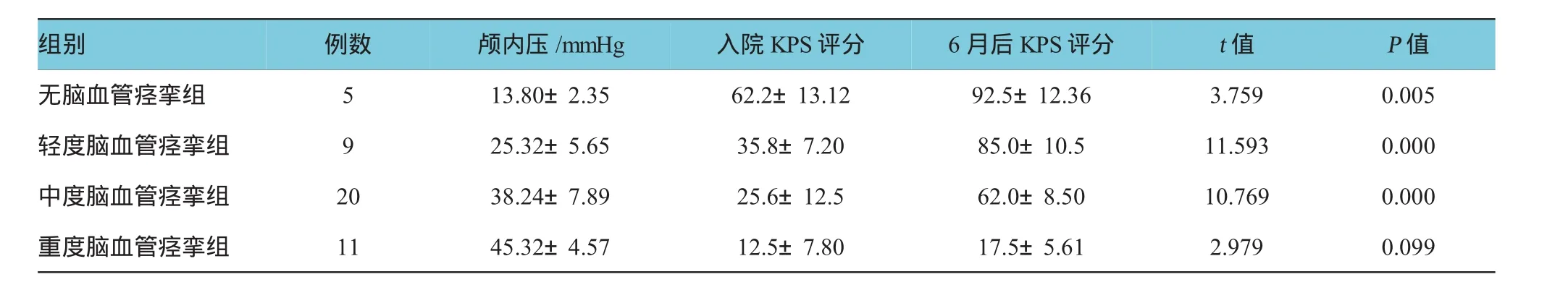
表3 tSAH患者腦血管痙攣程度、預后相關指標的比較(x±s)
附圖典型病例
3 討論
ICP聯合TCD監測腦血流動力學在臨床已得到廣泛應用,兩者數值間的波動具有密切關系[6]。本組患者隨著入院ICP監測數值升高,腦血流參數中Vs、Vd均進行性下降,PI進行性升高,Vd、PI變化較為明顯。35例手術存活患者術后ICP下降的同時Vd值增加,PI下降,提示顱高壓改善后腦血流量明顯改善,ICP與腦血流相互影響。
tSAH患者常伴有CVS,進而導致遲發性腦缺血,其發生率在20%~40%[7]。痙攣血管腦血管表現為血流速度增快,繼發性腦損傷導致顱內高壓時,腦血管遠端阻力增加,血流速度減慢,尤其Vd明顯,PI增加,重搏切跡加深,血流頻譜由低阻變化為低血流高阻波型。顱內壓進一步增高,介于收縮壓和舒張壓之間,頻譜出現雙向血流的“震蕩波”,顱內壓進一步惡化增高達到或超過收縮壓,出現尖釘樣血流“釘子波”甚至無腦血流信號。本研究中也發現,隨著腦血管痙攣程度不斷加重,ICP遞增,患者KPS評分也不斷下降,預后變差,積極臨床干預后無、輕及中度CVS患者臨床癥狀改善較為顯著。
結合以往研究[8-9],本研究對臨床診療的指導意義體現在:①初始Vd>30 cm/s,顱內壓正常或輕度升高(15~20 mmhg),該類輕度顱腦損傷多提示預后良好。本組中11例該類患者預后良好;②初始Vd<25 cm/s,顱內壓中度升高(20~40 mmhg),術后TCD提示腦血流參數逐步恢復至正常[Vd(45±10)cm/s],顱內壓逐步下降至正常或輕度升高,提示預后良好。本組該類患者8例,其中4例行開顱手術,術后均存活,其中植物生存1例,重殘1例,中殘1例,良好5例;③初始Vd<20 cm/s,出現“震蕩波”、“釘子波”,顱內壓重度升高(>40 mmhg),而術后ICP、TCD參數改善不明顯,多提示預后不良。本組中該類患者13例,均行手術治療,其中9例死亡,4例植物生存;④患者經治療后,ICP、Vd、PI逐步趨向正常,如出現以上參數突然明顯變化,可能出現腦梗死、顱內遲發性出血、腦腫脹等。本組中1例患者入院時參數良好,入院后第2天出現Vd值下降(Vd<25 cm/s),ICP持續升高(>25 mmhg)。CT復查提示,左側大腦腫脹、梗塞,中線偏移明顯;行手術治療后預后良好;⑤患者Vd減慢、PI升高提示腦血管阻力高,但顱內壓不高,以及Vs>120 cm/s,均要考慮有腦小血管痙攣可能。腦血管痙攣會導致嚴重的腦缺氧、腦梗死,故應予以擴血管治療,增加動脈血壓,提高腦灌注壓,進而使患者獲益。本組有5例患者出現上述情況,均給予高稀釋、高血容量、高血壓(“三高”)及抗腦血管痙攣治療,跟蹤CT觀察,均未出現腦梗死;⑥近年來多項研究證實,顱腦創傷早期(12~24 h)顱內大多處于低灌注,隨后1~3 d,進入腦充血期,顱內兩種不同病理狀態的處理措施截然不同[10]。已有研究表明,動脈血管無明顯變化時,TCD監測的腦血流速度可以準確反映腦血流量(cerebral blood flow,CBF)[11]。故在TCD準確監測CBF的前提下,鑒別引起顱高壓的原因是腦缺血還是腦充血,意義重大。本組29例手術患者中,10例術后持續顱內壓偏高(>25 mmhg),其中6例出現Vd值下降(Vd<25 cm/s),考慮為腦缺血狀態,故維持足夠循環血量,提高動脈壓降低ICP,維持必要腦灌注壓。另外4例(Vd>55 cm/s),考慮腦充血,則控制過高動脈壓,在血氣分析監測下降低二氧化碳CO2分壓,恢復擴張腦血管張力,減少腦灌注,減輕腦腫脹。10例患者均在1周內ICP逐步恢復正常。
現有研究提出,以恢復腦血管自動調節功能及腦血管反映性的腦保護治療策略,并根據腦血管自動調節功能/腦血管反映性的變化判定預后[12]。本研究關注點為顱內壓及腦灌注相關的血流動力學改善情況,未涉及缺顱內壓與腦血管調節功能的相關研究,故下一步研究將深入該領域。
當然,年齡、藥物、血液黏稠度、中心靜脈壓、心臟搏動增加均可能影響腦血流穩定性,以及腦室內探頭堵塞、漂移等因素帶來ICP、TCD數據誤差。但如嚴格操作規程,認真觀察,腦室型顱內壓監測聯合經顱多普勒能較全面地反映顱內壓和腦血流動力學變化,對指導tSAH的治療和判定預后有重要意義。
[1]ARMIN S S,AUSTIN R T,COLOHAN J,et al.Traumatic subarachnoid hemorrhage:our current understanding and its evolution over the past half century[J].Neurol Res,2006,28(5):445-452.
[2]金毅,高亮,胡錦,等.顱內壓監測階梯治療方案治療繼發嚴重外傷性腦水腫[J].中華神經外科雜志,2012,28(2):132-136.
[3]辛志成,吳鐘華,龍連圣,等.創傷性急性彌漫性腦腫脹患者TCD參數與顱內壓的相關性研究[J].海南醫學,2015,26(21):3141-3143.
[4]中國神經外科專家共識協作組.尼莫地平治療外傷性蛛網膜下腔出血專家共識[J].中華創傷雜志,2011,27(1):8-10.
[5]KREJZA J,SWIAT M,PAWLAK MA,et al.Suitability of temporal bone acoustic window:conventional TCD versus transcranial color-coded duplex sonography[J].J Neuroimaging,2007,17(4): 311-314.
[6]郗光鋒,郭興濤,袁成云,等.經顱多普勒監測標準大骨瓣減壓對腦血液動力學改變的影響[J].中華神經外科雜志,2011,27(9):954.
[7]FRONTERA J A,FERNANDEZ A,SCHMIDT J M,et al.Defining vasospasm after subarschnoid hemorrhage:what is the most clinically relevant definition[J].Stroke,2009,40:1963-1968.
[8]張雄偉,王佳楠,杜杉,等.經顱多普勒監測技術[M].北京:人民衛生出版社,2015:236-245.
[9]李敏,王玉海,蔡桑,等.經顱多普勒結合CT血管造影對重型顱腦損傷手術療效及預后的判定[J].中華創傷雜志,2012,28(3):205-210.
[10]江基堯,羅其中,朱誠,等.顱腦創傷臨床救治指南[M].第4版.上海:第二軍醫大學出版社,2015:24-26.
[11]NEWELL D W,ASLID R,LAM A,et al.Comparison of flow and velocity during dynamic autoregulation testing in humans[J]. Stroke,1994,25:793-797.
[12]CHESNUT R M.What is wrong with the tenets underpinning current management of severe traumatic brain injury[J].Ann N Y Acad Sci,2015,13(5):74-82.
(童穎丹 編輯)
Transcranial Doppler combined with ICP in monitoring traumatic subarachnoid hemorrhage
Tao Mei,Li-xing Xu,Lei Wang,Ruo-fei Jia,Jun Wang,Nian-hua Wang,Chen Zhong
(Department of Neurosurgery,Changde First People's Hospital, Changde,Hunan 415003,China)
ObjectiveTo evaluate treatment guidelines and judgment of prognosis for traumatic subarachnoid hemorrhage(tSAH)by transcranial Doppler(TCD)combined with intracranial pressure(ICP)monitoring.MethodsA retrospective study was performed in 45 patients with traumatic subarachnoid hemorrhage who were confirmed on a CT scan.All of the patients
the implantation of intraventricular ICP probe and continuously TCD after admission.Postoperative intracranial pressure and drainage of cerebrospinal fluid were monitored.Then the corresponding treatment strategies were determined in accordance with the initial ICP and TCD value.They were grouped according to cerebral vasospasm(CVS).KPS scores at admission and 6 months after surgery were compared to determine the prognosis.ResultsInitial ICP value was more than 40 mmHg in 25 patients,among which 24 cases underwent craniotomy,1 case gave up surgery because of central exhaustion in the operating room.The 25 patients had different Glasgow Outcome Scale scores including 10 cases who died,4 cases who remained in a vegetative state,7 with severe disability,2 with moderate disability,and 2 with good recovery.In the 8 cases with initial ICP of 20-40 mmHg,4 underwent craniotomy;1 patient remained in vegetative state,1 had severe disability,1 had moderate disability,and 5 had good recovery.In the 12 cases with initial ICP of 15-20 mmHg,11 underwent conservative treatment,1 received operation on the next day after admission,all had good recovery.There were significant differences in ICP and TCD before and after craniotomy.ICP monitoring combined with TCD obviously improved KPS scores in thetSAH patients without CVS or with mild or moderate CVS.ConclusionsEarly continuous ICP monitoring combined with TCD has a positive effect in guidance of treatment for patients with tSAH.
traumatic subarachnoid hemorrhage; intracranial pressure; transcranial Doppler;surgical procedures
R651.15
B
10.3969/j.issn.1005-8982.2017.01.024
1005-8982(2017)01-0115-05
2016-06-24

