食管賁門癌切除胃底重建術(shù)中保留迷走神經(jīng)的臨床價值
王曉東
河南科技大學(xué)第一附屬醫(yī)院 洛陽 471000
食管賁門癌切除胃底重建術(shù)中保留迷走神經(jīng)的臨床價值
王曉東
河南科技大學(xué)第一附屬醫(yī)院 洛陽 471000
目的 分析食管賁門癌切除胃底重建術(shù)中保留迷走神經(jīng)的臨床價值。方法 對我院2014-01—2016-05收治的食管賁門癌患者72例進(jìn)行分組,觀察組36例行食管賁門癌切除術(shù),術(shù)中聯(lián)合胃底重建術(shù),術(shù)中注意保留患者迷走神經(jīng);對照組36例行食管賁門癌切除術(shù),術(shù)中未行胃底重建術(shù)。對比2組術(shù)后恢復(fù)情況。結(jié)果 觀察組厭食、燒心、惡心、噯氣、反流、腹瀉、腹脹等癥狀發(fā)生率明顯低于對照組,術(shù)后食管體部靜息壓、收縮壓及胃內(nèi)靜息壓明顯高于對照組,術(shù)后胃功能明顯好于對照組,差異有統(tǒng)計學(xué)意義(P<0.05)。2組并發(fā)癥發(fā)生率比較,差異無統(tǒng)計學(xué)意義(P>0.05)。結(jié)論 對早期食管賁門癌患者行食管賁門癌切除術(shù)時,術(shù)中行胃底重建術(shù),并保留患者迷走神經(jīng),能改善患者胃腸消化功能,提高患者生活質(zhì)量。
食管賁門癌切除;胃底重建術(shù);保留迷走神經(jīng)
食管賁門癌是消化系統(tǒng)常見惡性腫瘤,食管賁門癌切除術(shù)是常用治療手段,雖能切除腫瘤,但術(shù)中神經(jīng)組織損傷大,嚴(yán)重影響患者消化功能,產(chǎn)生反流性食管炎、胃排空障礙等[1]。胃底重建術(shù)是食管賁門癌切除術(shù)后常見術(shù)式,保留患者術(shù)中迷走神經(jīng),對患者病情恢復(fù)及胃腸功能恢復(fù)產(chǎn)生一定影響。本研究分析食管賁門癌切除胃底重建術(shù)中保留迷走神經(jīng)的臨床應(yīng)用價值,現(xiàn)報告如下。
1 資料與方法
1.1 一般資料 選取我院2014-01—2016-05收治的食管賁門癌患者72例,無食管疾病及胃食管反流性疾病;內(nèi)鏡檢查食管形態(tài)正常;排除胃腸疾病史、腹部手術(shù)史及合并心、肝、腎等器質(zhì)性疾病患者;根據(jù)國際抗癌聯(lián)盟食管癌TNM分期標(biāo)準(zhǔn)[2]進(jìn)行食管賁門癌分期;均為下段食管賁門癌;根據(jù)手術(shù)方式不同分為2組。觀察組36例,男21例,女15例;年齡30~75歲,平均51.7歲;Ⅰ期1例,Ⅱa期19例,Ⅱb期16例。對照組36例,男23例,女13例;年齡30~72歲,平均49.6歲;Ⅰ期2例,Ⅱa期17例,Ⅱb期17例。2組年齡、性別、病情比較差異無統(tǒng)計學(xué)意義(P>0.05),具有可比性。
1.2 手術(shù)方法 2組均接受食管賁門癌切除術(shù),手術(shù)方式為食管、賁門癌切除主動脈弓下食管胃吻合術(shù),經(jīng)左胸后外側(cè)作切口,逐層切開皮膚進(jìn)胸仔細(xì)探查,切除部分食管和賁門部,行食管胃主動脈弓下食管胃吻合術(shù),避免幽門成形術(shù)。對照組手術(shù)過程中注意切斷迷走神經(jīng)干及食管段神經(jīng)叢、腹部迷走神經(jīng)時,應(yīng)常規(guī)切斷肝支、腹腔支、胃前支及胃后支,術(shù)中不予以胃底重建術(shù)。
觀察組進(jìn)胸應(yīng)仔細(xì)探查食管賁門癌腫外侵及區(qū)域淋巴結(jié)的轉(zhuǎn)移程度,確定病變無粘連、轉(zhuǎn)移、外侵,迷走神經(jīng)干結(jié)合胸段食管神經(jīng)叢、腹段肝支、腹腔支、胃壁分支無惡性腫瘤細(xì)胞侵犯后,可采用胃底重建術(shù),術(shù)中保留患者迷走神經(jīng)。準(zhǔn)確分離迷走神經(jīng)前干和后干并予以保護(hù),對包繞在下段食管迷走神經(jīng)進(jìn)行準(zhǔn)確游離、完整保留患者神經(jīng)主干上下之間的連貫性。腹部迷走神經(jīng)保留時,應(yīng)注意保護(hù)患者肝支,解剖胃前支、胃后支和胃竇部的鴉爪支并注意保護(hù)。腫瘤切除后應(yīng)關(guān)閉胃殘端,于胃后壁近小彎側(cè),距胃底最高處5 cm處做吻合口,維持吻合口直徑約2.5 cm。吻合口上方之重建胃底上吊固定于吻合口上方的縱膈胸膜上3~5針,形成新胃底。2組術(shù)后切除食管賁門癌后,保留標(biāo)本做病理學(xué)檢查,確定腫瘤具體情況。積極抗感染,預(yù)防并發(fā)癥發(fā)生。
1.3 觀察指標(biāo) 觀察2組厭食、燒心、惡心、噯氣、反流、腹瀉、腹脹等癥狀變化,監(jiān)測患者24 h胃液變化,用胃泌素放免藥盒測定患者空腹血清胃泌素濃度,測量患者上消化道壓力,注意觀察患者是否發(fā)生萎縮性胃炎、反流性食管炎。
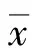
2 結(jié)果
2.1 2組術(shù)后癥狀比較 觀察組厭食、燒心、惡心、噯氣、反流、腹瀉、腹脹等癥狀發(fā)生率明顯低于對照組,差異有統(tǒng)計學(xué)意義(P<0.05)。見表1。

表1 2組術(shù)后癥狀比較 [n(%)]
注:與對照組比較,*P<0.05
2.2 2組術(shù)后消化道測壓比較 觀察組術(shù)后食管體部靜息壓、收縮壓及胃內(nèi)靜息壓明顯高于對照組,差異有統(tǒng)計學(xué)意義(P<0.05)。見表2。

表2 2組術(shù)后消化道測壓比較 (±s,kPa)
注:與對照組比較,*P<0.05
2.3 2組胃功能變化比較 觀察組術(shù)后胃功能明顯好于對照組,差異有統(tǒng)計學(xué)意義(P<0.05)。見表3。

表3 2組胃功能變化比較 (±s)
注:與對照組比較,*P<0.05
2.4 并發(fā)癥 2組手術(shù)均順利完成,無死亡患者,觀察組1例少量胸腔積液,2例肺炎,發(fā)生率8.3%;對照組2例少量胸腔積液,1例肺炎,1例肺膨脹不全,發(fā)生率11.1%;2組比較差異無統(tǒng)計學(xué)意義(P>0.05)。
3 討論
迷走神經(jīng)是第10對腦神經(jīng)分布中最為廣泛和最長的混合神經(jīng)[3],經(jīng)肺部、食管、胃部等臟器。食管賁門癌切除術(shù)治療食管賁門癌時,胃食管吻合術(shù)后,迷走神經(jīng)被切斷后,在負(fù)壓胸腔環(huán)境下,會減少胃與十二指腸內(nèi)壓力。術(shù)中切除迷走神經(jīng)時,會使胃泌酸功能降低,增加空腹血清胃泌素,影響胃部排空功能,而食管胃吻合,使食管抗反流機(jī)制被破壞,造成胃排空障礙[4]。相關(guān)研究[5]報道,食管抗反流機(jī)制的發(fā)生,多是與食管下括約肌功能、膈食管韌帶、膈肌和His角等關(guān)系密切,食管賁門癌切除術(shù)后,手術(shù)創(chuàng)傷及胃移位會破壞食管抗反流機(jī)制,致術(shù)后食管反流發(fā)生,影響患者生活質(zhì)量。術(shù)中切斷迷走神經(jīng),賁門生理括約肌功能受損,胃部被提入胸腔,胃部解剖位置改變等,造成幽門痙攣[6],胃內(nèi)胃酸反流至食管腔,嚴(yán)重者甚至?xí)斐晌呛峡谒[、吻合口水腫等,造成吻合口潰瘍。為此采用食管賁門癌切除時,術(shù)中保留患者迷走神經(jīng),能避免反流性食管炎發(fā)生,維持胃泌素水平及24 h胃內(nèi)pH值正常,確保胸腔胃能維持正常的基礎(chǔ)胃酸分泌量[7]。術(shù)中保留患者迷走神經(jīng),保留患者胃部分泌、運(yùn)動及貯存功能,為患者提供必要基礎(chǔ)營養(yǎng),確保患者生活質(zhì)量。
本研究中,觀察組厭食、燒心、惡心、噯氣、反流、腹瀉、腹脹等癥狀發(fā)生率明顯低于對照組,術(shù)后食管體部靜息壓、收縮壓及胃內(nèi)靜息壓明顯高于對照組,術(shù)后胃功能明顯好于對照組(P<0.05)。食管賁門癌患者行食管賁門癌切除術(shù)胃底重建術(shù)時,應(yīng)注意保護(hù)迷走神經(jīng),保護(hù)胃酸分泌功能,避免胃腸運(yùn)動、貯存功能受損,減少胃腸不適等并發(fā)癥的發(fā)生,減少食管反流,符合消化道生理功能[8],保護(hù)胃部消化功能,改善患者生活質(zhì)量。本文觀察組食管體部靜息壓、收縮壓及胃部靜息壓明顯高于對照組,說明術(shù)中保留迷走神經(jīng),食管與胃吻合口上部能形成高新高壓區(qū),在高壓狀態(tài)下能減少術(shù)后食管反流的發(fā)生。
食管與胃吻合口上部能形成高新高壓區(qū),在懸吊胃底后再造胃底,食管與胃部之間形成與His角幾乎相一致的作用,吻合口前上方保留與健康人群相一致的4~5 cm殘胃胃底結(jié)構(gòu)[9],提高食管與胃吻合口的柔軟性,加強(qiáng)吻合口的活瓣樣作用。遠(yuǎn)端胃液在經(jīng)遠(yuǎn)端沖入殘胃胃底內(nèi)緩沖池流動時,減緩胃液流動,以免胃液反流至食管內(nèi)部,積極預(yù)防反流性食管炎的發(fā)生,提高患者手術(shù)恢復(fù)效果。為保證食管與胃吻合口部無張力,維持吻合口良好血運(yùn),在吻合胃食管時,應(yīng)上提胃部,對吻合口包繞,并于主動脈弓部縱膈胸膜或胸頂部懸吊,減少術(shù)中吻合口瘺、食管反流等并發(fā)癥發(fā)生,維持胃部正常功能,提高患者手術(shù)效果。總之,對早期食管賁門癌患者行食管賁門癌切除術(shù)時,術(shù)中行胃底重建術(shù),并保留迷走神經(jīng),改善胃腸消化功能,減少食管反流等并發(fā)癥發(fā)生,提高患者生活質(zhì)量。
[1] 程林江.食管賁門癌切除胃底重建術(shù)中保留迷走神經(jīng)對胃功能的影響[J].中國實用神經(jīng)疾病雜志,2013, 16(14):53-55.
[2] 趙一奇,焦峰,王發(fā)恒,等.魚嘴狀套疊縫合和保留迷走神經(jīng)干在食管賁門癌手術(shù)中的應(yīng)用[J].局解手術(shù)學(xué)雜志,2011,20(5):520-521.
[3] 李波,田永京,胡云輝,等.食管癌、賁門癌術(shù)后胃腸功能障礙的臨床探討[J].中國實用醫(yī)藥,2011,6(11):136-137.
[4] 吳洪財.食管癌術(shù)后并發(fā)癥解析及處理[J].黑龍江醫(yī)藥,2011,24(4):655.
[5] 萬易.食管賁門癌切除胃底重建術(shù)中保留迷走神經(jīng)的臨床應(yīng)用價值分析[J].中外醫(yī)學(xué)研究,2015,13(6):15-16.
[6] 李啟駒,楊光,李軍,等.早中期食管賁門癌切除術(shù)伴迷走神經(jīng)干保留術(shù)對預(yù)后影響的評價[J].中國腫瘤臨床與康復(fù),2010,17(1):69-70.
[7] 閏冀豫.食管賁門癌切除胃底重建術(shù)中保留迷走神經(jīng)的價值分析[J].中國傷殘醫(yī)學(xué),2013,21(6):135-136.
[8] 楊永軍.保留幽門和迷走神經(jīng)的胃部分切除手術(shù)對早期胃癌的效果研究[J].中國現(xiàn)代藥物應(yīng)用,2012,6(5):35-36.
[9] 王國范,張百江,楊文鋒,等.保留迷走神經(jīng)的食管賁門癌切除胃底重建術(shù)后胃功能研究[J].中華胃腸外科雜志,2006,9(1):41-43.
(收稿2016-10-19)
R573.7
B
1673-5110(2017)07-0100-03

