新生兒壞死性小腸結腸炎85例病因分析
王玉,游楚明,梁劍,梁振宇
(廣東省第二人民醫院 兒科,廣東 廣州510317)
新生兒壞死性小腸結腸炎85例病因分析
王玉,游楚明,梁劍,梁振宇
(廣東省第二人民醫院 兒科,廣東 廣州510317)
目的 探討分析新生兒壞死性小腸結腸炎 (NEC)的病因,以制定科學的預防對策。方法 采用單因素分析與多因素Logistic回歸分析,對我院2014年1月到2015年12月收治住院的2 763例患兒包括85例NEC患兒和2 678例非NEC患兒的病例資料進行回顧性分析。結果 單因素分析顯示,兩組的呼吸衰竭發生率、感染性休克發生率、胎膜早破發生率、產前應用糖皮質激素等無統計學差異 (P>0.05)。NEC組患兒的胎齡與出生時體重,以及母乳喂養率、口服益生菌率明顯低于非NEC組,新生兒產時窒息發生率、肺炎感染發生率、敗血癥發生率及母親剖宮產分娩率、宮內感染發生率均明顯高于非NEC組,差異有統計學意義 (P<0.05)。多因素Logistic回歸分析顯示,胎齡≤37周、出生時體重≤2.5 kg、產時窒息、肺炎感染、敗血癥、剖宮產是NEC發生的主要危險因素,母乳喂養、口服益生菌是預防NEC發生的保護性因素 (P<0.05)。結論 早產兒、低體重兒及產時窒息、肺炎感染、敗血癥、剖宮產是新生兒壞死性小腸結腸炎的主要病因。應當加強對早產兒與低體重兒的護理,提倡自然分娩、母乳喂養、適量口服益生菌,及時治療控制肺炎等感染癥狀,盡量維持新生兒腸道內環境穩定,從而降低NEC的發生率。
新生兒;壞死性小腸結腸炎;病因;早產兒;低體重兒
壞死性小腸結腸炎 (NEC)是新生兒最致命的消化系統獲得性炎癥疾病之一[1-2],發病率在 0.1% ~0.3%,但病死率高達10.0%~50.0%,嚴重地危害新生兒的生產質量與生命安全[3]。現階段,對于NEC的確切病因尚不十分明確[4],使NEC的診斷和防治均受到了極大的限制。
1 資料與方法
1.1 一般資料 本研究對象為我院2014年1月到2015年12月間收治住院的2 763例新生兒患兒,根據新生兒NEC的Bell分級標準[5],分為NEC組85例和非NEC組2 678例。
1.2 研究方法 回顧性分析所有患兒及母親的臨床病例資料,單因素分析比較兩組新生兒的性別、胎齡、出生時體重、有無產時窒息、呼吸衰竭、肺炎感染、感染性休克、敗血癥、是否口服益生菌及母親的分娩方式、是否胎膜早破、有無宮內感染、產前應用糖皮質激素等因素之間的差異。并將單因素分析顯示有統計學意義的因素進行多因素Logistic回歸分析。
1.3 統計學處理 所有數據均采用EpiData 3.0輸入計算機,使用SPSS 17.0進行統計處理,P<0.05表示差異有統計學意義。
2 結果
2.1 單因素分析結果 兩組患兒的年齡、呼吸衰竭發生率、感染性休克發生率及胎膜早破發生率、產前應用糖皮質激素等差異無統計學意義 (P>0.05)。NEC組患兒的胎齡與出生時體重明顯低于非NEC組,母乳喂養率、口服益生菌率明顯低于非NEC組,新生兒產時窒息發生率、肺炎感染發生率、敗血癥發生率及母親剖宮產分娩率、宮內感染的發生率明顯高于非NEC組,差異有統計學意義 (P<0.05)。見表1。
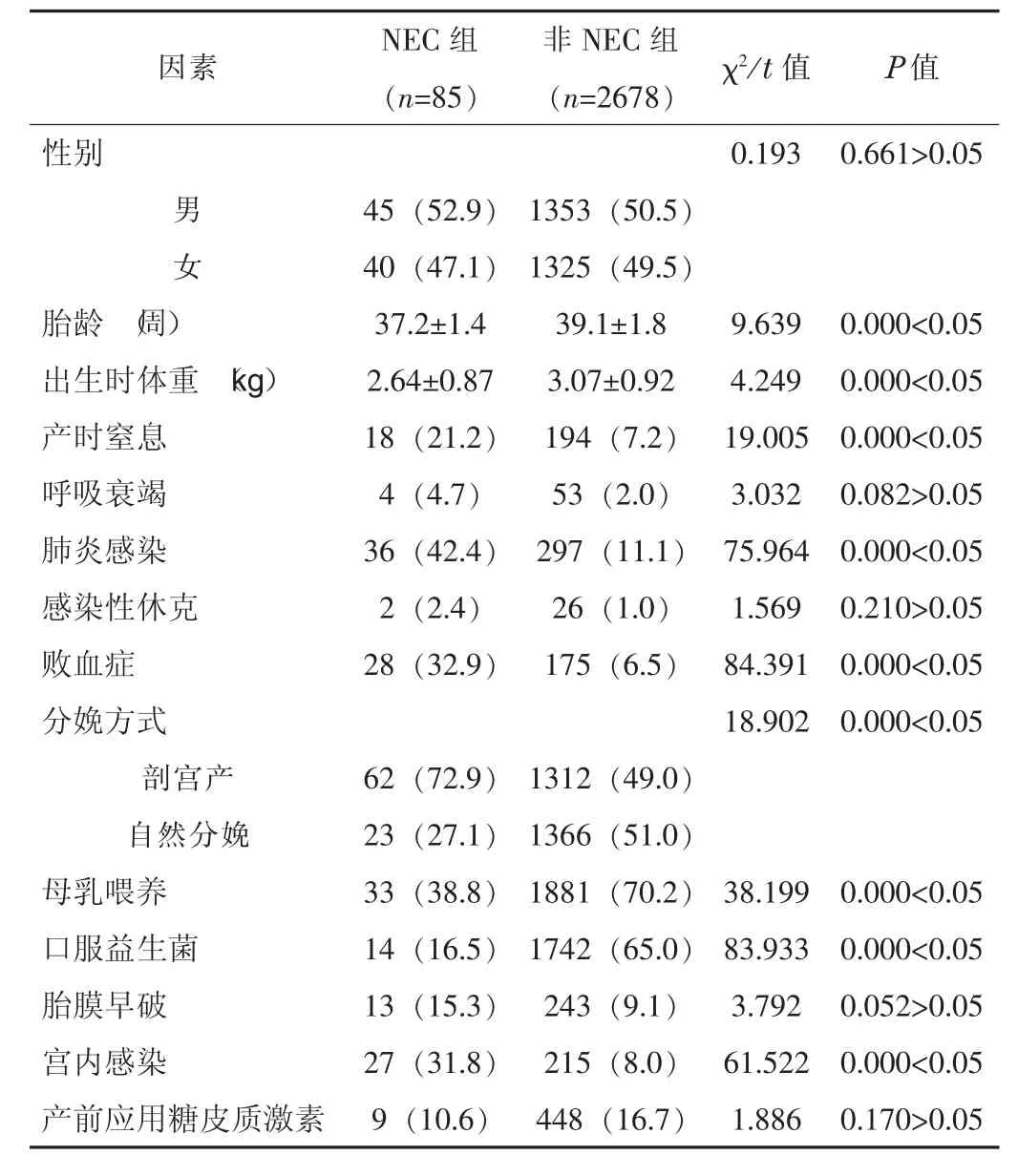
表1 單因素分析結果
2.2 多因素Logistic分析結果 胎齡≤37周、出生時體重≤2.5 kg、產時窒息、肺炎感染、敗血癥、剖宮產是NEC發生的主要危險因素,母乳喂養、口服益生菌是預防NEC發生的保護性因素,差異有統計學意義 (P<0.05)。見表2。
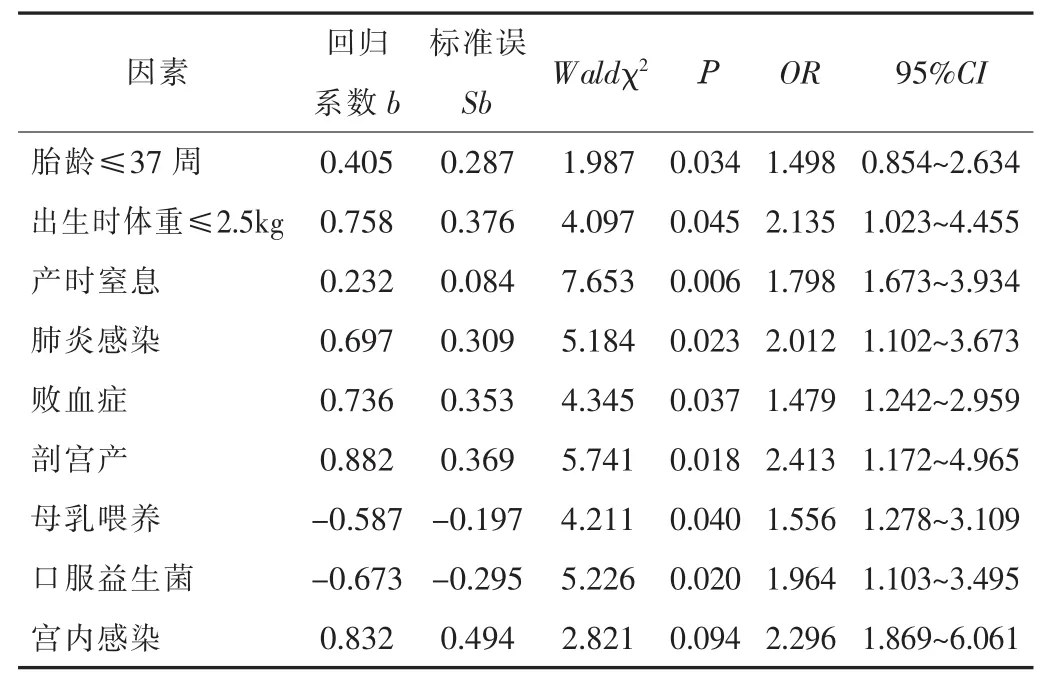
表2 多因素Logistic分析結果
3 討論
NEC是新生兒最常見的胃腸道急癥之一,多發生于早產兒及低體重兒中,病死率極高,即使病情得到控制,也可能造成患兒短腸綜合征及神經發育損害等嚴重的后遺癥[6]。近年來,隨著重癥監護與醫療水平的提高,早產兒及低體重兒的生存率顯著升高,NEC的發病率也因此呈現上升趨勢[7-8],越來越受到臨床醫生及家長的重視。
本研究結果顯示,胎齡≤37周、出生時體重≤2.5 kg、產時窒息、肺炎感染、敗血癥、剖宮產是NEC發生的主要危險因素,差異有統計學意義 (P<0.05),這可能是由于早產兒與低體重兒的胃腸道功能往往未能完全發育成熟,其分泌胃液、胰液及保護性黏液的能力較弱,細菌在腸道內的繁殖更加容易;產時窒息容易導致心臟搏出量顯著減少,機體會調整降低腸道的供血水平,從而導致腸黏膜易出現損傷,隨著供氧恢復,血流再灌注可導致腸道損傷進一步加重,從而為細菌的侵入繁殖提供了條件;肺炎感染、敗血癥的發生提示機體內環境平衡遭到破壞,極大地增加了小腸結腸感染的發生風險;剖宮產相較自然分娩更容易發生圍產期感染,且新生兒沒有受過產道的擠壓,機體的免疫力與抗感染能力相對較差[9-10]。本研究結果同時顯示,母乳喂養、口服益生菌是預防NEC發生的保護性因素,差異有統計學意義 (P<0.05);人工喂養對于奶液的配置難以把握濃度,滲透壓過高或者喂養過度都可能造成新生兒胃黏膜的損傷,提倡母乳喂養顯得尤為重要;而口服益生菌有利于促進腸道內環境恢復,使腸道內的菌群重新達到平衡狀態,從而抑制和減少感染的發生。
綜上所述,臨床應加強早產兒與低體重兒的護理,提倡自然分娩、母乳喂養,適量口服益生菌,及時治療控制肺炎感染癥狀,適當增加輕撫按摩促進腸動力恢復,盡量維持新生兒腸道內環境的穩定,從而降低NEC的發生率。
[1] 中華醫學會小兒外科分會新生兒外科學組.新生兒壞死性小腸結腸炎外科手術治療專家共識 [J].中華小兒外科雜志,2016,37 (10):724-728.
[2] 張愛梅.新生兒壞死性小腸結腸炎研究趨勢的共詞分析 [J].臨床兒科雜志,2015,33(1):78-82.
[3] 郭婧,梁東梅,周露露,等.新生兒壞死性小腸結腸炎預防的研究進展 [J].醫學綜述,2016,22(18):3618-3621.
[4] 李粹,任雪云,蔡文仙,等.細胞因子及腸脂肪酸結合蛋白在新生兒壞死性小腸結腸炎早期診斷中的價值探討 [J].山東醫藥,2013, 53(14):50-51.
[5] 聶川,黃水清.新生兒壞死性小腸結腸炎分級法在NEC診療中的價值評價 [J].實用醫學雜志,2013,29(6):922-925.
[6] 崔其亮.新生兒壞死性小腸結腸炎治療中的矛盾與對策 [J].實用兒科臨床雜志,2012,27(2):84-86.
[7] 許笑南,何少茹,鄭曼利,等.新生兒壞死性小腸結腸炎各期危險因素差異分析 [J].中華實用兒科臨床雜志,2013,28(19):1483-1486.
[8] 晏儷鷥.新生兒壞死性小腸結腸炎發病原因及預后研究進展 [J].國際兒科學雜志,2016,43(6):470-473.
[9] 汪健.新生兒壞死性小腸結腸炎的預防和外科治療 [J].中華實用兒科臨床雜志,2013,28(23):1771-1772.
[10] 陳超.新生兒壞死性小腸結腸炎的臨床問題及防治策略 [J].中華兒科雜志,2013,51(5):321-325.
(責任編輯:張普)
Analysis on the Etiology of 85 Cases of Neonatal Necrotizing Enterocolitis
WANG Yu,YOU Chuming,LIANG Jian,LIANG Zhenyu(Department of Pediatrics,Guangdong No.2 People's Hospital,Guangzhou 510317,China)
ObjectiveTo study and analyze the etiology of neonatal necrotizing enterocolitis(NEC),in order to formulate scientific preventive measures.Methods84 cases of neonates with NEC(NEC group)and 2 678 cases of neonates without NEC(non-NEC group)in our hospital from January 2014 to December 2015 were collected,and the clinical data were retrospectively analyzed with univariate and multivariate Logistic regression methods.ResultsUnivariate analysis showed that there was no significant difference between two groups in the incidences of respiratory failure,septic shock and premature rupture of membranes,and prenatal application of glucocorticoid(P>0.05); The gestational age,birth weight,and rate of breast feeding and rate of oral application of probiotics of NEC group were significantly lower than those of non-NEC group(P<0.05),while the incidences of intrapartum asphyxia,pneumonia and sepsis of neonates,and cesarean delivery rate and incidence of maternal intrauterine infection of NEC group were significantly higher than those of non-NEC group(P<0.05). Multivariate Logistic regression analysis showed that gestational age≤37 weeks,birth weight≤2.5 kg,intrapartum asphyxia,pneumonia, sepsis and cesarean section were the main risk factors of NEC;breast feeding and oral application of probiotics were the preventive and protective factors of NEC(P<0.05).ConclusionsPremature neonates,neonates of low-birth weight,intrapartum asphyxia,pneumonia, sepsis and cesarean section are the main causes of NEC.We should strengthen the nursing care of premature neonates and neonates with low-birth weight,advocate natural labor,breast feeding and appropriate amount of oral probiotics,treat pneumonia timely,to maintain the neonatal intestinal homeostasis,thereby reducing the incidence of NEC.
Neonates;Necrotizing enterocolitis;Etiology;Premature neonates;Neonates with low-birth weight
R722.1
A
10.3969/j.issn.1674-4659.2017.04.0579
2017-01-28
王玉 (1986-),男,主治醫師,大學本科學歷,研究方向:兒科臨床。

