全麻與腰硬聯合麻醉對老年全膝關節置換術后精神狀態的影響
康春艷,朱建煒
外科手術常見術后并發癥有術后精神障礙、深靜脈血栓等。術后精神障礙是指術前無精神異常的患者術后出現的大腦中樞神經系統紊亂并發癥,常發生于老年人[1]。文獻報道[2-3],老年患者術后精神障礙可持續幾天到數月,少數甚至持續數年,嚴重影響了生活質量。老年患者術后深靜脈血栓發生率顯著升高。近年研究發現,麻醉與手術是誘發或加重術后精神障礙及深靜脈血栓的重要因素[4-6]。全麻是使用全身麻醉藥物作用于大腦,優點是使人進入睡眠、無痛的狀態,患者能完全避免恐懼心理、疼痛及絕大多數手術的不良刺激;缺點是會對大腦造成一定的影響。腰硬聯合麻醉(腰硬麻)使用局部麻醉藥物,其優點結合了腰麻和硬膜外麻醉的優點,不但麻醉起效快,阻滯效果好;還可通過硬膜外置管延長麻醉時間,并且有利于術后應用硬膜外自控鎮痛泵鎮痛,為手術提供良好麻醉效果;缺點是存在如過敏反應風險且技術要求較高等[7-8]。全麻和腰硬麻對老年全膝關節置換術后發生精神障礙及深靜脈血栓的影響機制尚不得知,本研究通過比較全麻和腰硬麻老年患者術后精神狀態,旨在探究更為安全的麻醉方式。現報告如下。
1 資料與方法
1.1一般資料 選取2015年5月—2016年5月南通市第一人民醫院120例行全膝關節置換術的老年患者為研究對象。納入標準:①均符合膝關節骨性關節炎診斷標準[9];②年齡>60歲,對本研究知情并簽署同意書;③術前雙下肢彩超檢查未發現深靜脈血栓形成。排除標準:①伴有嚴重的頭顱外傷或急性脊髓損傷者;②合并心血管、腦血管、造血系統和高脂血癥等嚴重的原發性疾病及精神病者;③文化基礎差,無法配合研究者;④術前檢查發現有雙下肢靜脈曲張。根據麻醉方式不同分為全麻組和腰硬麻組,每組60例 ;全麻組男43例,女17例;平均年齡(67.8±6.9)歲;美國麻醉師學會(ASA)評級:I級27例,II級33例;手術時間(1.83±0.62)h;單側發病52例,雙側發病8例;合并高血壓26例。腰硬麻組:男41例,女19例;平均年齡(68.2±7.3)歲;ASA評級:I級25例,II級35例;手術時間(1.87±0.53)h;單側發病53例、雙側發病7例;合并高血壓29例。兩組性別、年齡、ASA分級、病情等一般資料比較差異無統計學意義(P>0.05)。本研究已經通過醫院倫理委員會審核批準。
1.2麻醉方法 所有患者術前均禁食12 h,禁水6 h。全麻組:全麻誘導采用咪達唑侖注射液0.05 mg/kg,依托咪酯注射液0.3 mg/kg,舒芬太尼注射液0.3~0.35 g/kg,苯磺順阿曲庫銨0.2 mg/kg,靜脈推注,給予0.8%~1.0%異氟烷和50%~60%氧化亞氮以及氧氣等維持定量麻醉,同時采用芬太尼和維庫溴銨輔助麻醉。腰硬聯合麻醉組采用經第2~3腰椎(L2~3)間歇穿刺置管3 cm,同時注入0.25%左丁哌卡因 ml;若收縮壓<90 mmHg,則靜脈給予10~15 mg麻黃堿;若心率<50/min,則給予0.5 mg的阿托品;若麻醉平面不足,則通過硬膜外導管注入0.25%左布比卡因10 ml左右;之后根據手術需要適當于硬膜外腔追加用藥,術前1周患者進行靜脈造影。麻醉過程均密切監測生命體征,確保安全。
1.3評估方法 分別于術前和術后12、24、48、72 h對兩組進行簡易精神狀態檢查量表(MMSE)評分。MMSE最高得分為30分,24~27分為輕度認知障礙,19~23分為中度認知障礙,0~18分為重度認知障礙;術后評分低于術前1 分以上認為有認知功能下降。分別于術前和術后12 、24 、48、72 h抽取兩組血液,采用ELISA方法檢測外周血中腦源性神經營養因子(BDNF)、神經生長因子(NGF)水平(BDNF ELISA試劑盒和NGF ELISA試劑盒購于R&D公司)。分別統計兩組術后72 h發生精神錯亂者的數量。精神錯亂判定標準[10]:①認識混濁伴有對時間、地點、人物的定向紊亂,很難集中注意力,對每天經常發生的事情和日常常規活動往往發生錯亂;②容易激惹、行為不當、膽怯、勁頭過度或甚至明顯的精神病征象,如幻覺、偏執、易怒;③軀體的煩躁不安常表現為不停地來回走動,在很短的時期內患者可表現出矛盾情緒,思維無法組織,語無倫次,常有顯著的口齒含糊、講話過快、創用新字、失語性錯誤或雜亂無章的語型,若具有一項或更多以上述癥狀可判定為精神錯亂。術后1周,采用多普勒超聲檢測兩組有無下肢深靜脈血栓,統計血栓發生率。
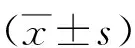
2 結果
2.1兩組MMSE評分比較 兩組手術前MMSE評分差異無統計學意義(P>0.05),術后12 、24 、48 、72 h較術前顯著降低(P<0.05),且全麻組MMSE評分顯著低于腰硬麻組(P<0.05)。見表1。
2.2兩組血BDNF水平比較 兩組手術前血BDNF水平差異無統計學意義(P>0.05),全麻組術后12、24、48、72 h血BDNF水平較術前降低(P<0.05),且顯著低于腰硬麻組(P<0.05);腰硬麻組術后12、24 h血BDNF較術前顯著降低(P<0.05)。見表2。
2.3兩組血NGF水平比較 兩組術前血NGF水平差異無統計學意義(P>0.05);全麻組術后12、24、48、72 h血NGF水平較術前降低(P<0.05),且顯著低于腰硬麻組(P<0.05);腰硬麻組術后12、24 h血NGF較術前顯著降低(P<0.05)。見表3。
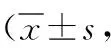
表1 兩組老年全膝關節置換術后不同時間簡易精神狀態檢查量表評分比較分)
注:與組內手術前相比,aP<0.05

表2 兩組老年全膝關節置換術后不同時間血腦源性神經營養因子水平比較
注:與組內手術前相比,aP<0.05

表3 兩組老年全膝關節置換術后不同時間血神經生長因子水平比較
注:與組內手術前相比,aP<0.05
2.4兩組術后精神錯亂及深靜脈血栓發病情況比較 術后發生精神錯亂全麻組7例(11.7%),腰硬麻組3例(5.0%),精神錯亂發生率全麻組顯著高于腰硬麻組(χ2=5.745,P=0.032);發生深靜脈血栓全麻組13例(21.7%),腰硬麻組5例(8.3%),深靜脈血栓發生率全麻組顯著高于腰硬麻組(χ2=6.183,P=0.019)。
3 討論
隨著我國社會老齡化的加劇,老年患者手術量逐年增加。術后精神障礙是老年患者麻醉術后常見的神經系統并發癥,臨床表現為記憶損傷、情緒易變、焦慮暴躁、語言概括能力減弱、精神錯亂等。術后精神障礙較輕者可隨時間推移而自愈;病情嚴重者容易產生心理和生理障礙,使患者生活、工作及社交能力受到影響,甚至部分患者需要延遲出院,大大增加了其經濟負擔[11]。
文獻報道,麻醉是術后精神障礙的一個誘發因素[12],且麻醉方式不同對身體影響也不同。本研究采用MMSE方法對全麻和腰硬聯合麻醉術后患者的精神狀態進行評估,該方法更注重測定大腦的認知功能,具有較強的排他性[13]。結果顯示,全麻及腰硬麻術后MMSE評分均低于術前,且前者顯著低于后者,與李睿等[14]結果一致,提示腰硬聯合麻醉對術后精神狀態影響更小。
NGF和BDNF均屬于神經營養因子,可促進神經細胞的生存、生長、增殖、分化及神經細胞損傷后修復,當其含量降低后,會直接影響神經細胞的生存、生長以及生理功能,引發腦部發生神經功能障礙[15-17]。Ozer等[18]認為,麻醉藥能夠影響大腦中NGF和BDNF的含量,其機制與麻醉藥物抑制海馬內源性的NGF、BDNF的升高有關。本研究顯示,全麻和腰硬聯合麻醉術后外周血中NGF和BDNF水平較術前下降,且全麻組下降的更為顯著;此外全麻組血清NGF和BDNF水平恢復顯著慢于腰硬聯合麻醉組,提示腰硬聯合麻醉對神經營養因子影響及海馬內源性的NGF、BDNF抑制作用可能較全麻弱。
術后深靜脈血栓是常見的術后猝死原因及術后并發癥,原因是手術過程伴隨大量的出血補血等過程,破壞了血管內部固有的血液平衡,引起血管內皮損傷、凝血機制異常等,最終引發深靜脈血栓[19-20]。研究發現,麻醉藥物進入血液,能夠破壞血管中平衡,誘發血管內皮損傷,導致術后深靜脈血栓發生[21]。本研究結果顯示,腰硬聯合麻醉組術后深靜脈血栓發生率顯著低于全麻醉組。
綜上所述,腰硬麻對老年下肢手術患者術后精神狀態及深靜脈血栓發生率的影響顯著低于全麻,為臨床對老年患者下肢手術選取麻醉方式提供了理論依據。
[]
[1] 熊凱,吳志瑛.不同麻醉方法對高齡骨科患者術后短期認知功能的影響[J].中國當代醫藥,2017,24(32):115-117,120.
[2] 王榮國,田守進.全麻聯合硬膜外麻醉對老年患者股骨頭置換術后近期認知功能障礙的影響[J].中國煤炭工業醫學雜志,2015,18(12):1996-1999.
[3] 丁喆如,符培亮,吳宇黎,等.老年患者關節置換術后發生急性精神障礙的原因分析[J].中華關節外科雜志:電子版,2015,9(4):445-448.
[4] Klement M R, Nickel B T, Penrose C T,etal. Psychiatric disorders increase complication rate after primary total knee arthroplasty[J].Knee, 2016,23(5):883-885.
[5] 龔小芳,李昊.不同麻醉方式對全膝關節置換術后深靜脈血栓發生率的影響[J].血栓與止血學,2015,21(3):157-159.
[6] 李紅普,凌端強,仝現州.不同疾病導致的血栓性淺靜脈炎131例分析[J].血管與腔內血管外科雜志,2017,3(3):762-765,772.
[7] 葉琛,郭志佳.全身麻醉藥的術后認知功能障礙研究進展[J].山西醫藥雜志,2015,16(23):39-40.
[8] Lavernia C J, Villa J M, Iacobelli D A. What is the role of mental health in primary total knee arthroplasty?[J].Clin Orthop Relat Res, 2015,473(1):159-163.
[9] 中華醫學會骨科學分會.骨關節炎診治指南(2007年版)[J].中華骨科雜志,2007, 27(10):28-30.
[10] 馮志穎.精神疾病診療常規[M].天津:天津科學技術出版社, 2004:201-203.
[11] 馬常玉,王鑫.不同麻醉方式對術后認知功能障礙發生的影響[J].中國冶金工業醫學雜志,2014,31(2):235.
[12] 杜智,何明亮.麻醉與老年患者術后精神障礙綜合征的關系[J].臨床醫藥文獻電子雜志,2015,2(13):2497-2498.
[13] Atalan N, Sevim M E. Postoperative delirium associated with prolonged decline in cognitive function and sleep disturbances after cardiac surgery[J].Turk Gogus Kalp Damar Cerrahisi Dergisi-turkish Journal of Thoracic and Cardiovascular Surgery, 2013,21(2):358-363.
[14] 李睿.全身麻醉與腰硬聯合麻醉對老年患者術后認知功能的影響分析[J].實用臨床醫藥雜志,2014,18(9):175-176.
[15] 劉傳國,徐芬蘭.不同麻醉深度對老年患者術后認知功能的影響[J].現代儀器與醫療,2016,22(3):52-54.
[16] 林鵬燾,張良成,賴忠盟.右美托咪定對七氟烷麻醉后患者外周血神經生長因子、神經營養因子表達水平的影響[J].中國老年學,2015,35(7):1821-1822.
[17] 楊華,郝雪蓮,何文龍,等.全麻聯合硬膜外阻滯對老年腹腔鏡結腸癌根治術后認知功能障礙的影響[J].中國普通外科雜志,2016,25(10):1512-1516.
[18] Ozer A B, Demirel I, Erhan O L,etal. Effect of different anesthesia techniques on the serum brain-derived neurotrophic factor (BDNF) levels[J].European Review for Medical & Pharmacological Sciences, 2015,19(20):3886-3894.
[19] Ishii Y, Noguchi H, Sato J,etal. Preoperative Periarticular Knee Bone Mineral Density in Osteoarthritic Patients Undergoing TKA.[J].Open Orthop J, 2016,19(10):396-403.
[20] 汪潤,劉鵬飛.骨科術后下肢深靜脈血栓形成與麻醉方式的關系分析[J].血栓與止血學,2016,22(3):341-343.
[21] 袁濤,張峰,畢偉,等.住院患者靜脈血栓栓塞癥形成的防治[J].血管與腔內血管外科雜志,2017,3(2):649-653,656.

