保留幽門與標準胰十二指腸切除術對胰頭導管腺癌預后的影響
趙鳳慶 周俊 吳曉俊 閔捷 李皇保 劉文 黎亮 于費杰 陳帥
標準胰十二指腸切除術(SPD)自1941年提出后,逐漸成為胰頭及壺腹部腫瘤的標準術式[1]。為保留胃腸功能、改善術后營養(yǎng)狀況,保留幽門胰十二指腸切除術(PPPD)于1978年首次報道,后逐漸受到推廣[2]。在提出早期,PPPD的安全性因切除范圍及淋巴結清掃范圍縮小被質疑,近年來有多篇Meta分析對以上兩種術式進行比較,提示PPPD除導致胃排空延遲發(fā)生率升高外,近期并發(fā)癥及預后情況與SPD比較差異均無統(tǒng)計學意義[3-4]。但是,既往研究多為單中心、小樣本的研究,而Meta分析因文獻質量問題也存在一定的局限性。因此,本研究提取美國國家癌癥研究所開發(fā)的監(jiān)測、流行病學和結果(SEER)數(shù)據(jù)庫2004至2009年行PPPD和SPD的胰頭導管腺癌患者的臨床資料,比較行兩種術式的患者預后情況,為臨床治療方案的選擇與預后判斷提供參考。
1 資料和方法
1.1 一般資料 從SEER數(shù)據(jù)庫官方網(wǎng)站下載數(shù)據(jù)包,根據(jù)數(shù)據(jù)庫字典設定提取條件為“腫瘤部位:胰頭”,手術類型為 36(PPPD)、37(SPD),病理類型為導管腺癌(根據(jù)ICD-O-3編碼定義為8140、8500),提取信息包括性別、年齡、種族、手術方式、分化程度、腫瘤大小、侵襲范圍、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期、生存時間、生存狀態(tài)。因不同歷史時期TNM分類方式不一,同時考慮到2010年后手術患者5年隨訪周期不足,故剔除確診年份為2003年之前和2010年之后的數(shù)據(jù),并剔除分化程度、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期等資料不完整者以及其他數(shù)據(jù)缺失較多或隨訪信息錯誤者。最終共有3 251例患者納入分析,其中PPPD 446例,SPD 2 805例。SEER數(shù)據(jù)庫AJCC分期參照第7版,由于AJCC分期第8版對T分期和N分期更細致,且與第7版存在差異[5],故本研究參照第8版對腫瘤大小及陽性淋巴結數(shù)進行分組。
1.2 統(tǒng)計學處理 應用SPSS 22.0統(tǒng)計軟件。計數(shù)資料用率表示,組間比較采用χ2檢驗。利用壽命表法計算5年生存率;Kaplan-Meier法繪制生存曲線并計算生存期,生存期用M(P25,P75)表示。影響胰頭導管腺癌預后的單因素分析采用log-rank檢驗,多因素分析采用Cox比例風險模型;得出胰頭導管癌預后的獨立影響因素后,對兩種手術方式在各因素亞組下進行生存分析。P<0.05為差異有統(tǒng)計學意義。
2 結果
2.1 PPPD與SPD患者臨床資料比較 PPPD與SPD患者在性別、年齡、種族、分化程度、腫瘤大小、侵襲范圍、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期、30d病死率等方面比較,差異均無統(tǒng)計學意義(均P>0.05),見表1。
2.2 PPPD與SPD患者生存率比較 3 251例患者總體1、3、5 年生存率分別為 0.67、0.24 和 0.14,生存期為 18.8(35.0,10.0)個月。PPPD 患者 1、3、5 年生存率分別為0.69、0.26 和 0.16,生存期為 19.5(37.0,10.0)個月;SPD 患者1、3、5 年生存率分別為 0.67、0.23 和 0.14,生存期為 18.7(35.0,10.0)個月。PPPD與SPD患者的累積生存率比較,差異無統(tǒng)計學意義(P>0.05),見圖1。
2.3 影響胰頭導管腺癌預后的Cox比例風險回歸模型分析 性別、年齡、分化程度、腫瘤大小、侵襲范圍、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期均是胰頭導管腺癌預后的獨立影響因素(均P<0.05),而手術方式、種族與預后無關(P >0.05),見表2。
2.4 PPPD與SPD在獨立影響因素亞組下的生存分析在性別、年齡、分化程度、腫瘤大小、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期的亞組中,PPPD組與SPD組生存期比較,差異均無統(tǒng)計學意義(均P>0.05);在侵襲范圍的亞組中,當有遠處侵犯或轉移時,PPPD組生存期長于SPD組,差異有統(tǒng)計學意義(P<0.05),見表3和圖2。
3 討論
SPD切除范圍包括胰頭、膽囊、遠端胃、膽總管、十二指腸及部分空腸。而PPPD是SPD的改良術式,保留整個胃和2~5cm十二指腸,再行十二指腸空腸吻合、胰空腸吻合,這種術式可以完整保留幽門功能,減少術后傾倒綜合征的發(fā)生,改善營養(yǎng)狀況。但是PPPD減少切除范圍后,其腫瘤根治程度及安全性被質疑。既往多局限于小樣本、單中心的研究,樣本量有限,發(fā)表偏倚較大。SEER數(shù)據(jù)庫是由美國國家癌癥研究所開發(fā)的,是關于腫瘤預后資料收集的大樣本、多中心的數(shù)據(jù)庫,數(shù)據(jù)登記方式一致,隨訪規(guī)則統(tǒng)一,數(shù)據(jù)的一致性較好。本文從該數(shù)據(jù)庫提取胰頭導管腺癌患者的臨床資料,對行PPPD與SPD患者預后進行比較。
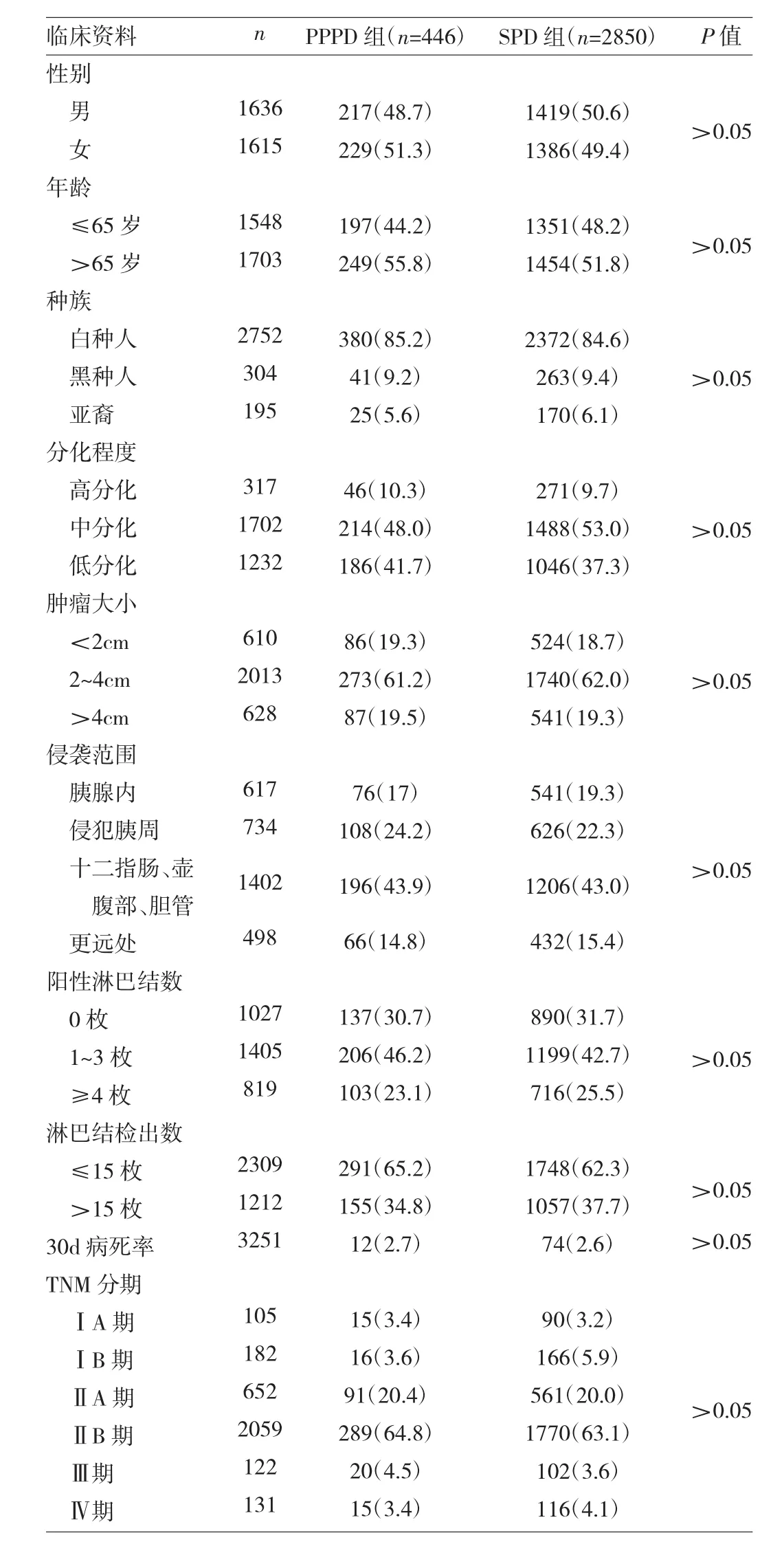
表1 PPPD與SPD患者臨床資料比較[例(%)]
在手術安全性方面,相關Meta分析結果認為,PPPD組術中出血量、手術時間及圍手術期輸血量均較SPD組明顯減少,而胰漏、膽漏、腸瘺、腹腔膿腫、出血、傷口感染等術后并發(fā)癥發(fā)生率及病死率比較,差異均無統(tǒng)計學意義;這提示PPPD并不會增加圍手術期并發(fā)癥發(fā)生率,且患者在減少出血量、縮短手術時間、減少輸血量等方面獲益[3-4]。保留幽門可能增加胃排空延遲的發(fā)生率,但有研究表明PPPD組胃排空延遲緩解時間及胃腸減壓時間短于SPD組,恢復速度優(yōu)于SPD組[6]。另有一項Meta分析結果表明,在工作恢復、體重恢復、身體機能等方面,PPPD均優(yōu)于SPD[7]。考慮到PPPD減少了幽門及部分十二指腸的切除,可能導致淋巴結清掃范圍不足;因此,在選擇PPPD時會設定嚴格的納入標準[8]。本研究結果發(fā)現(xiàn),兩種術式在患者性別、年齡、種族、分化程度、腫瘤大小、侵襲范圍、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期、30d病死率等方面比較,差異均無統(tǒng)計學意義;可見,PPPD雖然縮小切除范圍,但不會明顯減少淋巴結檢出數(shù),也不會影響陽性淋巴結數(shù)。相關文獻報道,壺腹部癌行胰十二指腸切除術后,幽門及胃周無淋巴結轉移[9];Gerdes等[10]報道行SPD的胰頭癌患者中,其幽門及胃周淋巴結轉移率僅為6%。結合本研究關于兩種術式淋巴結清掃數(shù)情況以及亞組分析結果,在同樣存在淋巴結轉移的情況下,兩種術式總體生存率比較差異無統(tǒng)計學意義。因此,PPPD在淋巴結清掃方面是安全的。此外,性別、年齡、分化程度、腫瘤大小、侵襲范圍、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期是胰頭導管腺癌預后的獨立影響因素;但通過亞組分析,發(fā)現(xiàn)在性別、年齡、分化程度、腫瘤大小、陽性淋巴結數(shù)、淋巴結檢出數(shù)、TNM分期的亞組中,兩種術式生存期比較差異均無統(tǒng)計學意義。因此,性別、年齡、腫瘤大小、TNM分期等因素并不能作為術前評估以及術式選擇的依據(jù),此觀點需要大樣本臨床隨機對照試驗進一步證實。本研究還發(fā)現(xiàn),當有遠處侵犯或轉移時,PPPD組生存期長于SPD組,差異有統(tǒng)計學意義。

圖1 PPPD與SPD患者的累積生存曲線
綜上所述,PPPD手術切除范圍較小,手術時間較短,術中出血量及輸血量較少,總體生存率與SPD相似。當有遠處侵犯及轉移時,行PPPD的患者生存期長于行SPD的患者。可見,PPPD作為一種安全術式,在胰頭導管腺癌術式選擇中優(yōu)勢明顯。

表2 影響胰頭導管腺癌術后預后的Cox比例風險回歸模型分析

表3 PPPD與SPD在獨立影響因素亞組下的生存分析(月)

圖2 有遠處侵犯或轉移時兩種手術后患者的生存曲線

