炎癥性腸病的治療新策略
晏華兵,賀 娜,馮 鞏※
(1.西安醫學院研究生處,西安 710021;2.西安醫學院第一附屬醫院消化內科,西安 710077)
炎癥性腸病(inflammatory bowel disease,IBD)是一種慢性非特異性腸道疾病,具有終生復發的傾向。近年來,亞太地區IBD患病率呈逐年增長趨勢[1]。IBD包括一系列慢性、進行性和致殘性胃腸道炎癥性疾病,如克羅恩病(Crohn′s disease,CD)和潰瘍性結腸炎(ulcerative colitis,UC),但確切病因仍不明確,現普遍認為是多因素參與的過程,包括環境觸發因素、管腔微生物群及其相關抗原和佐劑在遺傳易感個體中激活免疫系統,造成免疫紊亂[2]。當前研究熱點集中在這一過程的不同因素,如胃腸道微生物群,IBD靶向治療以及改善功能失調的免疫反應[3-4]。IBD治療方案包括一般治療、藥物治療、手術治療。現對IBD治療領域的新進展予以綜述,以提高IBD的治療效果。
1 飲食療法
飲食是正常腸道微環境的關鍵參與者,影響腸道微生物的組成、功能、腸道屏障和宿主免疫力。從以植物為基礎的飲食轉變為以動物為基礎的飲食,從根本上改變了菌群分類和代謝,導致膽汁酸和硫化物代謝的改變,兩者可能在IBD中起作用[5]。有數據表明,造成飲食成分變化的最重要因素是卡路里、碳水化合物和蛋白質的攝入量[6]。
1.1飲食與IBD的關系 目前,飲食與IBD的關系成為研究熱點。流行病學研究表明,特定飲食成分或飲食模式的攝入與發生IBD的風險之間存在關聯[7]。D′Souza等[8]的一項評估包括西方飲食和素食在內的多種飲食模式,并對加拿大兒童飲食模式和CD發生風險的評估進行病例對照研究發現,以肉類、高脂食物和甜點為特征的飲食模式(西方飲食)可增加女性患CD的風險(OR=4.7,95%CI1.6~14.2),而蔬菜、水果、橄欖油、魚、谷物和堅果的消費與男性和女性患CD的風險降低相關(男性:OR=0.2,95%CI0.1~0.5;女性:OR=0.3,95%CI0.1~0.9)。一項以人群為基礎的環境危險因素研究表明,診斷前經常食用快餐(西方飲食)的CD風險增加[9]。
一些研究將蛋白與IBD風險增加聯系起來。一項包括67 581例法國女性的前瞻性研究發現,高動物蛋白與IBD風險顯著增加相關(OR=3.03,95%CI1.45~6.34),尤其與UC相關(OR=3.29,95%CI1.34~8.04)[10]。植物蛋白攝入量與以上兩種疾病均無關。另一項評估飲食攝入和UC復發的研究發現,紅肉與UC復發的關聯性最強(OR=5.19,95%CI2.09~12.9)[11]。
碳水化合物攝入量增加與IBD風險之間相關性的研究結論尚不一致。Jantchou等[12]的研究未將碳水化合物攝入確定為IBD、CD或UC的危險因素。Racine等[13]對366 351例來自歐洲癌癥和營養前瞻性研究隊列的IBD參與者的研究發現,高糖和低纖維攝入與UC之間存在關聯(OR=1.68,95%CI1.00~2.82)。
膳食脂肪與IBD風險的升高或降低有關,并取決于脂肪的類型。一項對170 805名女性隨訪超過26年的研究發現,大量攝入膳食長鏈n-3多不飽和脂肪酸與UC風險降低相關;相反,大量攝入反式不飽和脂肪會增加患UC的風險[14]。
流行病學研究中,對膳食纖維的一致認識也體現在素食的飲食模式中,水果或水果和蔬菜的膳食纖維攝入量與CD風險呈負相關。有研究表明,較高的長期水果攝入量與較低的CD風險相關,與UC無關[14]。但仍有若干研究空白,包括更多關于接觸工業添加成分的數據(乳化劑、防腐劑和增稠劑等)。
1.2飲食療法在誘導緩解與維持緩解中的作用 飲食療法對IBD的可能作用主要體現在CD中。飲食療法中,既往完全腸內營養主要用于誘導早發或新發CD,緩解或作為兒童和成人營養不良或術前支持療法[15]。完全腸內營養以醫學配方形式獨家使用液體營養,不接觸其他食物,通常持續6~8周,這種效應并不依賴蛋白質來源(配方類型),而非常依賴排除普通餐桌食品。較新的開放標簽研究表明,現有的和新的飲食策略可能具有更廣泛的作用,可用于維持緩解,誘導生物制劑失效患者和復雜疾病患者的緩解[16]。
1.2.1誘導緩解 誘導緩解主要是針對IBD的活動期。Lee等[16]研究表明,完全腸內營養可改善IBD患兒的黏膜炎癥。Connors等[17]研究表明,完全腸內營養可誘導60%~86%的IBD患兒緩解,同時伴有炎癥標志物(如紅細胞沉降率、C反應蛋白和糞便鈣衛蛋白)的顯著降低。對輕度至中度CD的多中心前瞻性隊列研究發現,完全腸內營養在誘導緩解和線性生長方面優于皮質類固醇,但完全腸內營養在其他結果(如復發時間或2年以上的并發癥)方面并未顯示出優越性[18]。Grover等[19]采用結腸鏡檢查評估54例完全腸內營養治療8周的黏膜愈合情況的前瞻性試驗發現,33%(18/54)的患者黏膜完全愈合,另有19%(10/54)的患者接近完全愈合,且隨訪3年以上,黏膜完全愈合者持續緩解較好。
1.2.2維持緩解 用飲食維持緩解的觀點具有爭議性和挑戰性。一方面,飲食療法需要足以維持體內平衡,并防止炎癥瀑布式級聯反應的發生,但難以進行持續長期的研究。一些評估部分腸內營養維持緩解的研究得到了較好的結果,Wilschanski等[20]的隨訪研究發現,不接受鼻飼的誘導緩解兒童較接受鼻飼兒童更容易復發。對10項研究的Meta分析發現,其中大部分未被隨機分組,使用部分腸內營養后顯示一些內鏡改善[21]。一項對42例經過4~12周完全腸內營養進入臨床緩解期的兒科CD患者,隨后以部分腸內營養作為補充飲食,經過40個月隨訪的回顧性單中心研究發現,CD中位維持緩解時間為6個月(0~36個月),提示部分腸內營養對CD的維持緩解治療有效[22]。
2 藥物治療
當前IBD藥物治療方案包括非特性抗炎藥物(如氨基水楊酸類、糖皮質激素免疫調節劑)和針對炎癥的靶點生物制劑。IBD新的靶向藥物治療主要集中在新的小分子抑制劑、新的單克隆抗體和基因治療(反義核苷酸片段、基因修飾)方面。靶向藥物通過阻斷免疫炎癥過程中的不同環節發揮作用。
2.1單克隆抗體
2.1.1英夫利昔單抗與阿達木單抗 英夫利昔單抗是一種單克隆抗體,被批準用于UC和CD的治療,按5 mg/kg靜脈輸注給藥。抗腫瘤壞死因子α單克隆抗體用于激素和免疫抑制劑治療無效或激素依賴者或不能耐受上述藥物治療者,英夫利昔單抗仍是我國目前唯一批準用于CD治療的生物制劑[23]。
阿達木單抗是人IgG1單克隆抗腫瘤壞死因子α抗體,國外被批準用于CD和UC[24-25]。阿達木單抗的給藥方式是每2周皮下注射1次,固定劑量(不考慮體重,標準維持劑量40 mg)。
2.1.2維多珠單抗與優特克單抗 維多珠單抗是與α4β7整合素二聚體特異結合的人源性單克隆抗體。T淋巴細胞和B細胞表面的α4β7整合素二聚體通過與胃腸道或膽道細胞表面的黏液細胞黏附分子1相互作用,實現淋巴細胞向胃腸道炎癥部位的遷移。維多珠單抗通過特異性靶向并阻斷α4β7與黏液細胞黏附分子的結合,進而選擇性阻斷腸道淋巴細胞的遷移過程,從而發揮抗炎作用[26]。維多珠單抗克可用于治療UC和CD,且對UC的療效較CD好,均以固定劑量(不考慮體重,標準劑量300 mg)靜脈輸注給藥[27-28]。維多珠單抗具有良好的安全性,長期隨訪證實,由于其腸道特異性,鼻咽炎和鼻竇炎的不良事件極少[29]。
優特克單抗為全人源抗白細胞介素(interleukin,IL)12和IL-23的單克隆抗體。IL-12和IL-23在樹突狀細胞表達,分別誘導Th1細胞和Th17細胞的分化,從而實現細胞炎癥反應。在IBD患者中,IL-12和IL-23的表達均上調。IL-12和IL-23均含有p40亞單位,優特克單抗是人源抗p40 IgG1單克隆抗體,可拮抗IL-12和IL-23與相應受體的結合,從而發揮炎癥反應[30]。
2.2小分子抑制劑
2.2.1托法替尼與菲爾替尼 JAK激酶(Janus kinase,JAK)是細胞內非受體型酪氨酸激酶家族,通過信號傳遞調節細胞生長、存活、分化、增殖和遷移等。托法替尼主要抑制JAK1和JAK3,菲爾替尼則主要抑制JAK1,從而阻斷下游的促炎因子,包括IL-2、IL-3、IL-4、IL-5、IL-6、IL-12、IL-15、IL-21和γ干擾素[31]。在Ⅲ期臨床試驗中,與對照組相比,托法替尼在誘導緩解和維持治療方面均顯示出很好的療效[32]。
2.2.2SMAD7抑制劑 轉化生長因子β可通過信號通路中的SMAD2和SMAD3實現維持細胞穩態和抗炎的作用,SMAD7可阻斷SMAD2和SMAD3活化,這是IBD患者轉化生長因子β1表達升高但不能有效發揮抗炎作用的原因。蒙格森特異性結合SMAD7的信使RNA并促進其降解,減少SMAD7的產生和活化,從而保留轉化生長因子β1的抗炎作用[33]。在治療CD的Ⅱ期雙盲、隨機對照臨床試驗中,SMAD7組顯示出明顯高于安慰劑的臨床反應和緩解率[34]。
2.2.3磷酸二酯酶4抑制劑 環腺苷酸可產生多種細胞因子來調節免疫細胞反應,磷酸二酯酶4是一種降解環腺苷酸的細胞內酶。磷酸二酯酶4抑制劑通過引起細胞內環腺苷酸水平增加,下調促炎細胞因子(如γ干擾素、腫瘤壞死因子、IL-12、IL-17、IL-23)水平。阿普斯特是一種磷酸二酯酶4抑制劑,目前被批準用于銀屑病和銀屑病關節炎[35]。一項治療UC的Ⅱ期臨床研究發現,與安慰劑相比,阿普斯特可促進患者臨床癥狀緩解、生物標志物水平恢復正常和黏膜愈合[36]。
3 糞菌移植治療
IBD由免疫系統、宿主基因和腸道生態之間失衡引起。腸道能容納萬億細菌,即腸道微生物群。有研究表明,IBD的腸道微生物群多樣性減少,即“腸道微生態失調”[37]。已有證據支持糞菌移植(faecal microbiota transplantation,FMT)在復發性梭狀芽孢桿菌感染性結腸炎管理中的應用[38]。目前,FMT對治療IBD的研究,尤其是對UC的治療效果研究正在進行[39]。腸道菌群在IBD的發病機制中發揮關鍵作用,通過FMT可以改善IBD患者癥狀,Moayyedi等[40]的研究指出,FMT可誘導緩解活動性UC。Paramsothy等[41]的一項隨機對照研究指出,FMT可以治療活動性UC。Rossen等[42]隨機對照研究報道,FMT對輕至中度IBD可能更為安全有效,但對結腸損傷嚴重患者不良反應風險較高,需慎用。
歐洲、美國、中國陸續發布了關于FMT臨床應用的共識意見或指南[43-46]。在臨床實踐FMT的歐洲共識大會中指出,FMT對于IBD、肥胖、代謝綜合征和糖尿病有治療潛力,但需要更多實驗研究的支持[44]。
4 心理治療方案
IBD患者往往合并心理障礙,包括焦慮、抑郁、睡眠障礙等。腸道滲漏導致細菌及其抗原移位,繼而引起腸道屏障失調的潛在神經精神癥狀。Regueiro等[47]提出了認知行為治療方法,可用于治療IBD慢性疼痛的情感、認知、行為和生理。IBD患者心理問題管理方式見表1。
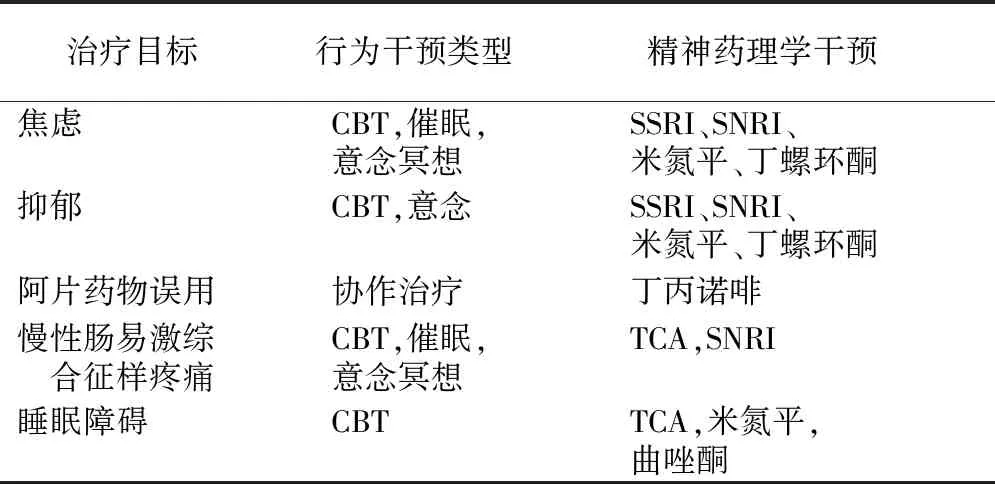
表1 IBD患者心理問題管理
IBD:炎癥性腸病;CBT:認知行為治療;SNRI:5-羥色胺-去甲腎上腺素再攝取抑制劑;SSRI:選擇性5-羥色胺再攝取抑制劑;TCA:三環類抗抑郁藥
5 小 結
目前IBD的治療水平較以往有很大進步,但由于疾病本身的特性,治療效果仍有待進一步提高。目前的醫療方式是一種藥物用于所有患者,未來的醫療應是個體化診斷和治療,未來的研究方向應基于組學的IBD系統生物學研究,即借助于生物信息工具,由IBD研究者和生物信息學家共同努力,提升藥物研發水平。此外,可借助于人工智能技術,發揮其在IBD診治中的作用。總之,IBD是一種終身性疾病,該病的追蹤和隨訪均非常重要,仍需要更多的努力。在診斷、治療、管理方面,主張多學科協作,參與制訂IBD患者的治療方案,包括傳統中醫藥治療,患者健康教育和管理。未來將有更多符合成本-效益的臨床治療方案和更適合中國疾病人群的治療手段應用于臨床。

