鄰椎取骨移植在頸前路椎間植骨融合術(shù)中的應(yīng)用
秦壁松,胡巍,柯寶毅,吳顯培,楊思德,任天宇
(桂林市人民醫(yī)院脊柱外科,廣西桂林 541002)
頸前路椎間盤切除椎間植骨融合術(shù)(Anterior cervical discectomy and fusion,ACDF)的植骨來源選擇很多,主要為自體骨贅、髂骨取骨及人工骨、同種異體骨等。但取自體髂骨需另作切口,術(shù)后存在取骨區(qū)疼痛麻木、感染等風(fēng)險[1-2];而人工骨、同種異體骨、BMP等骨替代材料有骨誘導(dǎo)作用弱、免疫排斥、價格昂貴等缺點[3];自體骨贅獲取容易,但其骨質(zhì)硬化,成骨細(xì)胞數(shù)量相對較少,成骨性有限[4]。鑒于上述植骨材料的不足,筆者對2017年1月~2018年9月期間應(yīng)用零切跡椎間融合器(Zero-Profile interbody fusion device,Zero-P)行ACDF的40例頸椎病患者,分別采用融合節(jié)段鄰近椎體環(huán)鉆取骨技術(shù)(簡稱“鄰椎取骨”)和自體骨贅移植技術(shù)進(jìn)行治療,觀察兩組臨床療效,目的在于尋找更理想的頸椎椎間植骨材料來替代自體髂骨、人工材料等,為臨床實踐提供選擇。
1 資料與方法
1.1 一般資料
納入標(biāo)準(zhǔn):(l)有神經(jīng)根型和脊髓型頸椎病的臨床表現(xiàn)和體征,并經(jīng)影像學(xué)證實為C34~C67中一個或多個節(jié)段椎間盤突出、脊髓神經(jīng)受壓、椎體骨質(zhì)增生明顯;(2)適合采用Zero-P行ACDF者;(3)每個鄰近椎體取1~3個骨柱。排除標(biāo)準(zhǔn):(l)手術(shù)節(jié)段鄰近椎體有骨折、感染、腫瘤等;(2)后縱韌帶骨化、先天性椎管狹窄;(3)嚴(yán)重骨質(zhì)疏松或年齡>70歲;(4)接受過其他前后路頸椎手術(shù)者;(5)有嚴(yán)重內(nèi)科疾病或其他全身情況不佳者。
將符合納入標(biāo)準(zhǔn)的40例患者隨機(jī)分為兩組:(l)觀察組(鄰椎取骨)20例,其中男14例,女6例,年齡41~68歲,平均56歲;病程6個月~3年,病變節(jié)段:C3-41例,C4-55例,C5-63例,C6-71例, C4-5+C5-66例,C5-6+C6-73例,C4-5+C5-6+C6-71例。(2)對照組(取自體骨贅):男11例,女9例,年齡45~68歲,平均58歲;病程5個月~4年,病變節(jié)段:C4-54例,C5-63例,C6-71例, C4-5+C5-67例,C5-6+C6-75例。兩組患者的基線資料(性別、年齡、VAS評分、JOA評分、頸椎Cobb角等)比較差異無統(tǒng)計學(xué)意義(P>0.05), 具有可比性。
1.2 手術(shù)方法
患者全麻后,取仰臥位,肩后墊軟枕、頭頸自然后伸。常規(guī)消毒鋪巾,取頸前右側(cè)橫切口或縱切口,經(jīng)內(nèi)臟鞘與血管鞘間鈍性分離至椎體前筋膜,經(jīng)C臂機(jī)透視確認(rèn)手術(shù)節(jié)段。顯露手術(shù)節(jié)段及其鄰近椎體,安裝Caspar撐開器,適度撐開椎間隙,常規(guī)切開病變椎間盤,摘除髓核組織,刮除上下椎體軟骨板,咬除椎體前后緣骨贅,充分減壓,酌情切除或保留后縱韌帶。
觀察組:行鄰椎取骨術(shù)(方法見1.2.2)并制成小骨粒。試模、選擇合適的Zero-P融合器后將骨粒充填其內(nèi)。將Zero-P置入椎間隙,松開Caspar撐開器,以4枚螺釘固定融合器。同法依次減壓、植骨、固定其他病變間隙。C臂機(jī)透視Zero-P的位置及螺釘深度、角度佳,沖洗,放置引流管1根,分層縫合切口。對照組:減壓時注意收集椎體前后緣自體骨贅,去除骨上的軟組織、軟骨等備用。徹底減壓后,將所獲自體骨贅充填于Zero-P內(nèi),植入椎間隙,4枚螺釘固定。其余操作步驟同觀察組。
1.2.2 鄰椎取骨的方法
準(zhǔn)備工作:(l)將帶芯環(huán)鋸拆封:所用環(huán)鋸為愛得科技發(fā)展股份有限公司生產(chǎn)的骨水泥充填器(帶齒),許可證號:蘇食藥械生產(chǎn)許20020017,獨立無菌包裝,規(guī)格:外徑3.5 mm,內(nèi)徑2.9 mm,長度200 mm;(2)取出環(huán)鋸內(nèi)芯,在鉆套外以無菌記號筆筆標(biāo)記12~14 mm備用;(3)備骨蠟,用以填塞骨洞止血;(4)顯露融合節(jié)段的上下鄰近椎體。
取骨方法:于遠(yuǎn)離上下終板3 mm以上、靠近椎體中部選取骨點1~3個,各點及與椎體撐開釘之間盡可能遠(yuǎn)離,以類似打鋼板螺釘?shù)姆绞狡叫薪K板或與螺釘釘?shù)莱山唤欠较颍瑢@頭內(nèi)傾、遠(yuǎn)離椎動脈,輕柔往復(fù)旋轉(zhuǎn)環(huán)鋸進(jìn)入于椎體到達(dá)或接近環(huán)鋸上的標(biāo)記處,此時原位正反向轉(zhuǎn)動環(huán)鋸數(shù)次,使其內(nèi)的柱狀骨條折斷,再將環(huán)鋸旋出,環(huán)鋸取出后立即用骨蠟填塞骨洞止血;用環(huán)鋸內(nèi)芯捅出骨柱,取得的骨柱長約6~14 mm;根據(jù)融合器大小及患者骨質(zhì)情況,于上下鄰近椎體各取1~3個骨柱。若取骨時發(fā)現(xiàn)患者骨質(zhì)疏松、單個鄰椎取骨量可能大于3個骨柱,為病例選擇不當(dāng),放棄取骨,退出觀察組,改為混合植骨,即將自體骨贅混入、椎間植骨融合。觀察組20例患者共31個融合節(jié)段,共計在51個鄰近椎體上取骨,每例患者各取得3~9個骨柱。
1.3 評價指標(biāo)
比較兩組手術(shù)時間、出血量、引流量、住院時間;(2)比較兩組術(shù)前與術(shù)后3 d、末次隨訪(≥6個月)的JOA評分、VAS評分;(3)比較兩組術(shù)前與術(shù)后3 d、末次隨訪(≥6個月)頸椎Cobb 角(C2下終板與C7下終板垂線的夾角)、頸椎融合節(jié)段椎體前后緣高度比(即減壓節(jié)段兩端椎體前上緣至前下緣高度與后上緣至后下緣高度的比值,以HAB/HPB表示)[5]。
1.4 統(tǒng)計學(xué)處理
2 結(jié)果
兩組病例均獲隨訪,觀察組為6~22個月,平均15個月。對照組為6~20個月,平均14個月。隨訪期間,兩組均無神經(jīng)血管損傷、腦脊液漏、取骨椎體塌陷、內(nèi)固定松動、感染等手術(shù)相關(guān)并發(fā)癥。
2.1 圍手術(shù)期
觀察組的手術(shù)時間、術(shù)中出血量、術(shù)后引流量均大于對照組,但差異無顯著性意義(P>0.05), 見表1。
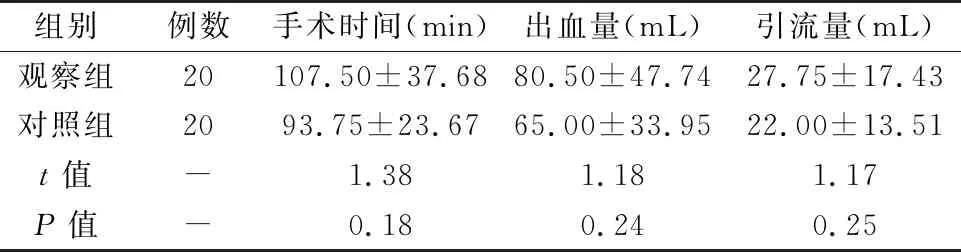
表1 兩組患者的臨床資料對比
2.3 神經(jīng)功能評價
兩組術(shù)后3 d VAS評分、JOA評分顯著改善,與術(shù)前對比有顯著性差異(P<0.05);與術(shù)后3 d相比,上述指標(biāo)在末次隨訪時獲得進(jìn)一步改善(P<0.05)。兩組間手術(shù)前后JOA評分、VAS評分對比,差異無統(tǒng)計學(xué)意義(P>0.05),見表2。

表2 兩組VAS評分、JOA評分比較分)
2.4 影像學(xué)評價
提示所有患者術(shù)后內(nèi)固定位置良好,隨訪6個月時觀察組17例植骨融合(85%),對照組為15例(65%),但組間差異無統(tǒng)計學(xué)意義(P=0.43);術(shù)后12個月時,觀察組19例植骨融合,對照組為18例,余3例隨訪未滿12個月。
與術(shù)前對比,兩組患者術(shù)后3 d頸椎Cobb角、HAB/HPB顯著增加,差異有統(tǒng)計學(xué)意義(P<0.05);兩組末次隨訪時Cobb角、HAB/HPB與術(shù)后3 d對比,差異無統(tǒng)計學(xué)意義(P>0.05)。兩組間手術(shù)前后Cobb角、HAB/HPB比較,差異無統(tǒng)計學(xué)意義(P>0.05),見表3。典型病例見圖1。
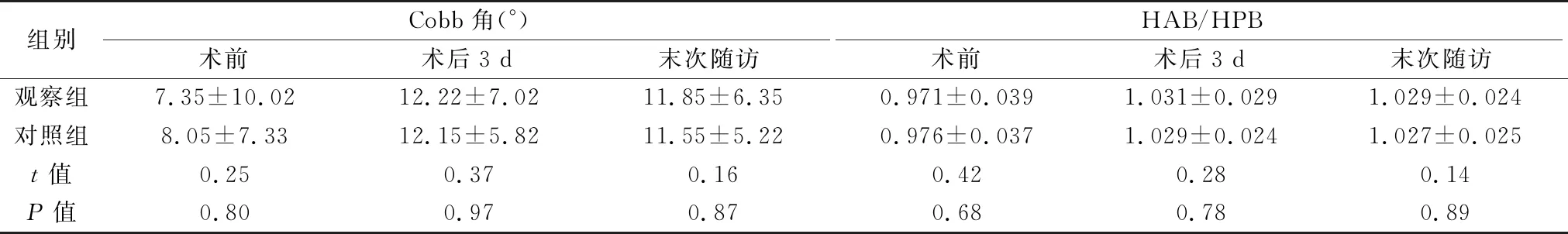
表3 兩組Cobb角、HAB/HPB比較
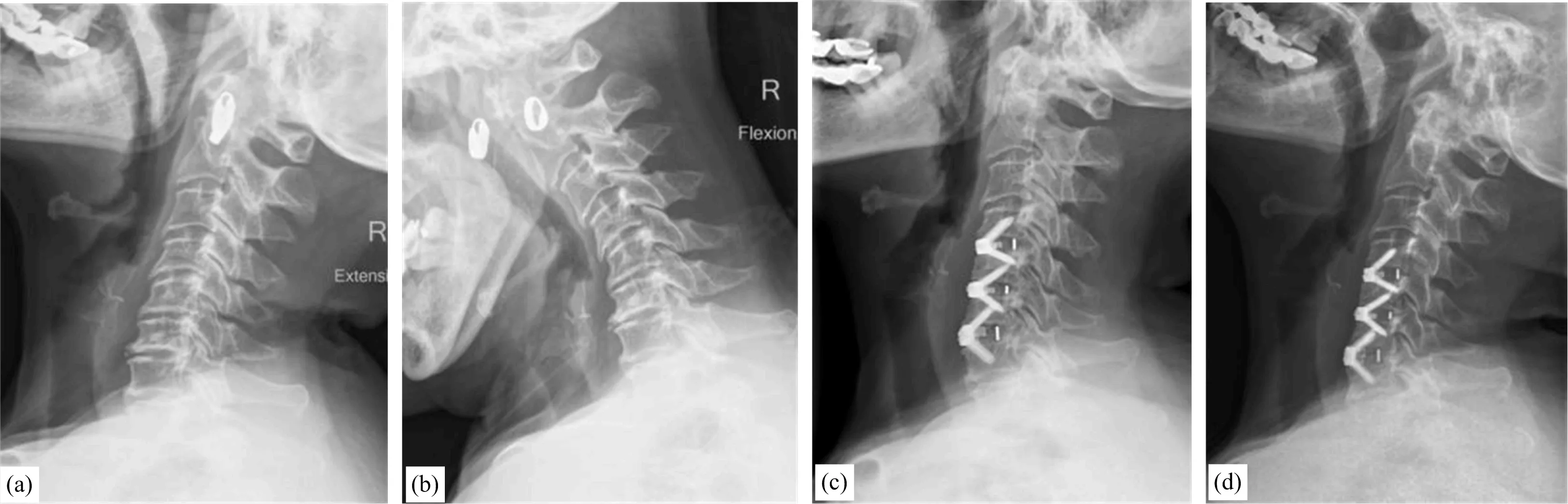
圖1 患者女性,68歲,三節(jié)段混合型頸椎病,行鄰椎取骨頸椎間植骨融合術(shù)(a-b:術(shù)前過伸過屈位片示頸椎退變、骨質(zhì)增生,C3-4、C4-5節(jié)段失穩(wěn);c:術(shù)后3 d X線片示頸椎生理曲度改善,Zero-P位置良好;d:術(shù)后6個月X線片,內(nèi)固定在位,椎間植骨融合,頸椎生理曲度無丟失,融合節(jié)段無塌陷)
3 討論
3.1 鄰椎取骨移植的可行性
為了減少髂骨取骨并發(fā)癥,2000年,Steffen[6]介紹了一種從腰椎椎間融合節(jié)段附近的椎體取骨移植的新型微創(chuàng)取骨工具,首先提出了鄰椎取骨的設(shè)想;Arlet[7]、姜亮[8]等將鄰近椎體取骨技術(shù)應(yīng)用于腰椎前路植骨融合術(shù),效果良好,證明相鄰椎體柱狀取骨是安全有效的。
椎體前中柱是椎體承重的基礎(chǔ),而鄰椎取骨術(shù)主要取自椎體前柱,可能影響椎體強度,為此,Pitzen[9]對一組老年(平均年齡73.3歲)頸椎標(biāo)本進(jìn)行了體外生物力學(xué)測試,用外徑6 mm、深度5 mm的環(huán)鋸于頸椎融合單元鄰近椎體上取骨,每個椎體鉆獲一直徑5 mm、長5 mm的松質(zhì)骨骨柱植入融合器并置于椎間,經(jīng)分組實驗表明,鄰椎取骨并未導(dǎo)致頸椎供骨椎體力學(xué)強度顯著降低。
本研究采用環(huán)鉆在鄰近椎體直視下取骨,類似于脊柱外科醫(yī)生熟悉的置入頸前路鋼板螺釘技術(shù),容易掌握,且在頸椎前路切口下即可完成,不需要過多顯露和更高的手術(shù)技術(shù)要求;鉆取的骨質(zhì)為自體松質(zhì)骨,其優(yōu)良的孔隙率利于植骨的爬行替代,且保留了天然的骨形態(tài)發(fā)生蛋白及其他活性物質(zhì),具有很好的骨傳導(dǎo)和骨誘導(dǎo)作用[10]。在本研究中,術(shù)后6個月時觀察組椎間植骨融合率似乎高于對照組,但術(shù)后12個月時兩組融合率接近。
3.2 鄰椎取骨移植的安全性
2016年P(guān)arthiban[11]報道了一種用于ACDF的鄰椎取骨移植技術(shù):用5 mm的骨鑿于鄰近頸椎椎體前方中部各做一長方形骨槽,并用刮匙刮取椎體內(nèi)的部分松質(zhì)骨,將所獲的皮質(zhì)骨及松質(zhì)骨充填于椎間融合器內(nèi)。Parthiban認(rèn)為這種方法保留了終板下皮質(zhì)骨,不會發(fā)生前柱塌陷,但其安全性仍有所爭論。
相對而言,本研究采用的植骨方法有如下優(yōu)勢:(l) 操作簡便:在頸前術(shù)野內(nèi)、直視下以外徑3.5 mm的環(huán)鋸輕柔取骨,無錘擊、搔刮動作,基本無損傷脊髓神經(jīng)之虞;(2) 環(huán)鋸取骨深度可控,一般控制在12~14 mm內(nèi),保留椎體后部包括后緣骨皮質(zhì)的完整性,避免損傷硬膜囊等風(fēng)險操作;(3)取骨時注意避開椎動脈方向,取骨后立即以骨蠟填塞止血,出血較少,對生理功能影響較小; (4) 在椎體中部、距離上下終板3 mm選取骨點1~3個,各點及與椎體撐開釘之間盡可能遠(yuǎn)離,保留了骨性終板,有利于防止植入物陷入椎體,可有效維持椎間隙高度;(5)無需另取切口取骨,簡化了手術(shù)步驟、節(jié)省了在別處取骨的手術(shù)時間和麻醉時間,減少感染等并發(fā)癥發(fā)生率;(6) 取骨后椎體上的骨洞小,易于愈合;(7)可替代髂骨取骨,避免了髂骨取骨所帶來的弊端,以及人工骨、同種異體骨、BMP等植骨材料帶來的相關(guān)并發(fā)癥[3,12-14]。
該技術(shù)結(jié)合ACDF用于治療頸椎病,具有創(chuàng)傷小、鄰近椎體解剖結(jié)構(gòu)完整等特點,尤其在與Zero-P配合使用時效果更佳,因其需植骨量少,每個供骨椎體取1~3個骨柱即可滿足植骨需要,對供骨椎體強度影響小。
本研究中,兩組手術(shù)時間、術(shù)中出血量、術(shù)后引流量近似(P>0.05),術(shù)后VAS評分、JOA評分、Cobb角及HAB/HPB均優(yōu)于術(shù)前(P<0.05),但兩組間比較,改善程度相當(dāng)(P>0.05);兩組末次隨訪時Cobb角、HAB/HPB與術(shù)后3 d對比,頸椎曲度、高度維持良好(P>0.05);且無神經(jīng)血管損傷、腦脊液漏、供骨椎體塌陷、內(nèi)固定松動、感染等相關(guān)并發(fā)癥,因此筆者認(rèn)為鄰椎取骨是安全有效的。
3.3鄰椎取骨的局限性
或許因本研究樣本量小所致,本組未發(fā)生鄰椎取骨相關(guān)的嚴(yán)重并發(fā)癥,無供骨椎體塌陷、融合器移位等情況。但在理論上,鄰椎取骨存在一定的局限性:(1)頸椎椎體小,供骨量有限,不適用于其他需骨量大的頸前路手術(shù);(2)若取骨方式錯誤,可能破壞椎體后緣完整性或損傷終板,增加椎體塌陷風(fēng)險;(3)嚴(yán)重骨質(zhì)疏松患者的單位體積骨量少,鄰椎取骨不能滿足植骨量需要時,可能需與自體骨贅混合植骨或取自體髂骨;(4)有脊髓神經(jīng)損傷、椎動脈損傷、硬脊膜損傷等潛在風(fēng)險;(5)取骨量、取骨方式、環(huán)鋸直徑的最佳選擇及潛在的對椎體力學(xué)強度的影響等,尚有待進(jìn)一步研究。
綜上所述,鄰椎取骨與自體骨贅在頸前路減壓椎間植骨融合術(shù)中的臨床療效基本一致,術(shù)后隨訪供骨椎體無塌陷。筆者認(rèn)為,若適應(yīng)證選擇恰當(dāng)、取骨方式正確,在ACDF中將鄰椎取骨與零切跡椎間融合器配合使用,安全有效,是替代取髂骨移植的新方法,可應(yīng)用于ACDF手術(shù)中,尤其適用于頸椎骨贅少的年輕患者。但由于頸椎供骨量有限,對嚴(yán)重骨質(zhì)疏松及鄰近椎體存在骨折、感染或其他不宜取骨的患者而言,其臨床應(yīng)用仍受到一定限制。

