TPO-Ab陰性的低甲狀腺素血癥和SCH與不良妊娠結(jié)局的相關(guān)性分析
劉媛 齊彩霞 許曉琴 趙祎琪 楊立偉*
根據(jù)《2017年美國甲狀腺協(xié)會妊娠期和產(chǎn)后甲狀腺疾病診斷和管理指南》:妊娠期臨床型甲狀腺功能減退癥(簡稱甲減)定義為妊娠期間TSH升高和血清FT4濃度降低,且兩種濃度均超出妊娠期甲狀腺功能特異性參考范圍;妊娠期亞臨床甲減(SCH)定義為血清促甲狀腺素(TSH)大于妊娠期特異參考值范圍的上限而血清游離型甲狀腺素(FT4)在參考值范圍之內(nèi);低甲狀腺素血癥定義為血清FT4水平低于妊娠期特異參考值的第10或者5個百分位數(shù)(本研究采取第10個百分位數(shù)),而血清TSH正常(妊娠期特異參考值的2.5th~97.5th);單純性低甲狀腺素血癥(IMH)是指甲狀腺自身抗體陰性的低甲狀腺素血癥[1]。本研究旨在對妊娠期SCH/抗甲狀腺過氧化物酶抗體(TPOAb)陰性和IMH與不良妊娠結(jié)局的關(guān)系進(jìn)行探討。由于不同人群的妊娠期甲狀腺參考值范圍有差異,所以本研究中甲狀腺功能的參考值范圍使用了本院妊娠中期和晚期的參考值范圍。
1 資料與方法
1.1 一般資料 對2016年1月至2018年12月在本院產(chǎn)檢的19884例孕婦的甲狀腺功能水平進(jìn)行回顧性地評估,排除妊娠早期或孕周不明、TPO-Ab陽性或未檢及未在本院生產(chǎn)的孕婦樣本,獲得妊娠中期孕婦樣本6237例及妊娠晚期孕婦樣本2370例。按照本院制定的妊娠期甲狀腺功能特異性參考值范圍(見表1),將妊娠中期和晚期的孕婦各分為甲狀腺功能正常組、單純性低甲狀腺素血癥組(IMH)和TPO-Ab陰性的亞臨床甲減組(SCH/TPO-)。一般資料分析差異均無統(tǒng)計學(xué)意義(見表2)。排除標(biāo)準(zhǔn):既往有甲狀腺功能異常及甲狀腺結(jié)節(jié)者;雙胎妊娠者;有嚴(yán)重基礎(chǔ)疾病者;妊娠前患有糖尿病及高血壓者;TPO-Ab陽性者。
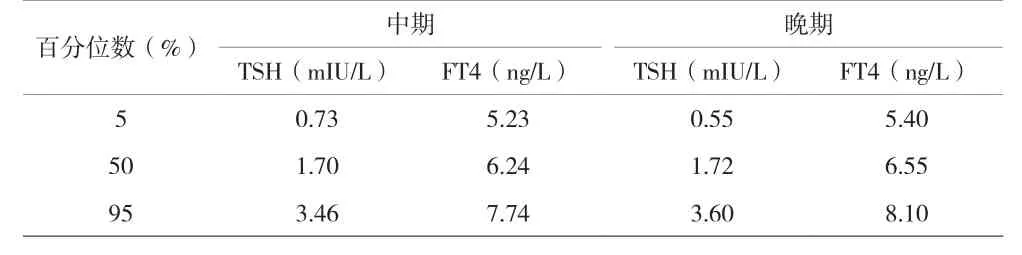
表1 妊娠中期和晚期妊娠期甲狀腺功能參考值范圍
表2 妊娠中期和妊娠晚期IMH組、SCH/TPO-組和甲狀腺功能正常組的一般資料比較()
一般資料 妊娠中期 妊娠晚期IMH組 SCH/TPO-組 正常組 IMH組 SCH/TPO-組 正常組n 95 114 3722 90 36 1541孕周(周) 24.23±1.56 24.17±1.71 23.89±1.96 31.70±2.10 31.20±2.73 31.16±1.92年齡(歲) 30.59±4.38 29.78±3.87 29.45±4.10 30.36±4.35 29.95±4.80 29.27±4.14
1.2 方法 按照本院制定的妊娠期甲狀腺功能特異性參考值范圍,參照《2017年美國甲狀腺協(xié)會妊娠期和產(chǎn)后甲狀腺疾病診斷和管理指南》,分別比較妊娠中期和晚期單純性低甲狀腺素血癥和TPO-Ab陰性的亞臨床甲減組與不良妊娠結(jié)局之間的關(guān)系。通過采取肘正中靜脈血2~3ml,送本院檢驗中心實驗室檢測,以3000r/min的速度離心分離出血清,以Beckman Coulter dx-800分析儀測定總?cè)饧谞钕僭彼幔═T3)、總甲狀腺素(TT4)、TSH、游離三碘甲狀腺原氨酸(FT3)、游離型甲狀腺素(FT4)以及TPO-Ab水平。
1.3 統(tǒng)計學(xué)方法 采用SPSS 19.0統(tǒng)計軟件。對各組數(shù)據(jù)進(jìn)行正態(tài)性檢驗,計量資料以()表示,采用t檢驗;計數(shù)資料以n、%表示,采用χ2檢驗。P<0.05為差異有統(tǒng)計學(xué)意義。
2 結(jié)果
2.1 妊娠中期和晚期IMH組、SCH/TPO-組和甲狀腺功能正常組的母胎不良妊娠結(jié)局比較 見表3、4。
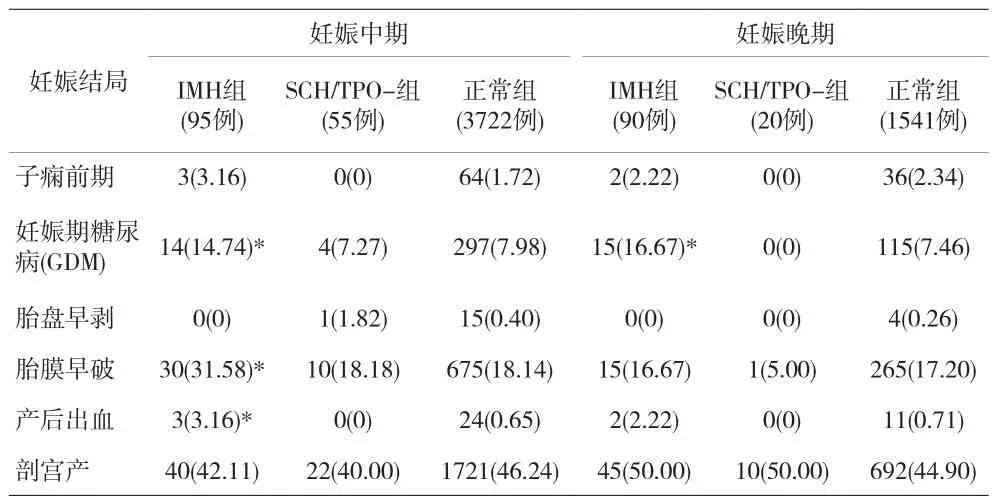
表3 妊娠中期和妊娠晚期3組孕產(chǎn)婦不良妊娠結(jié)局發(fā)生例數(shù)/發(fā)生率比較[n(%)]
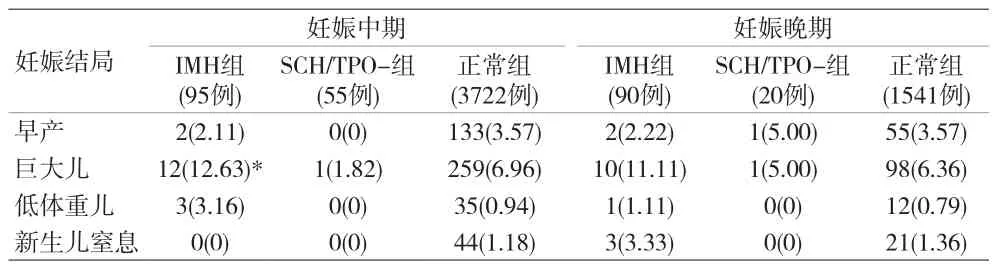
表4 妊娠中期和妊娠晚期3組胎兒/新生兒不良妊娠結(jié)局發(fā)生例數(shù)/發(fā)生率比較[n(%)]
2.2 妊娠中期和妊娠晚期3組新生兒體重的比較 見表5。
表5 妊娠中期和妊娠晚期3組新生兒體重的比較()

表5 妊娠中期和妊娠晚期3組新生兒體重的比較()
分組 妊娠中期 妊娠晚期IMH組 SCH/TPO-組 正常組 IMH組 SCH/TPO-組 正常組n 80 55 3370 78 19 1392體重(g) 3418.26±466.02 3405.45±310.31 3343.48±428.11 3419.00±432.33 3416.25±384.88 3349.76±446.12
3 討論
SCH通常被認(rèn)為與不良妊娠結(jié)局有關(guān)。2017年ATA指南提供了所有可用的孕婦SCH對妊娠的影響研究分析,其中11項研究發(fā)現(xiàn)SCH與早產(chǎn)、流產(chǎn)、剖宮產(chǎn)率、胎兒宮內(nèi)窘迫、新生兒視力低下、新生兒神經(jīng)系統(tǒng)發(fā)育遲緩、新生兒低體重、妊娠期糖尿病、妊娠期高血壓、胎膜早破等不良妊娠結(jié)局相關(guān)[2-12],其中只有4項研究考慮到TPO抗體的影響。有學(xué)者報道,即使不合并甲狀腺功能異常,妊娠期TPO抗體陽性的婦女子代神經(jīng)發(fā)育異常地風(fēng)險也會增加[13-14]。所以作者剔除了TPO抗體陽性的病例,對TPO抗體陰性的SCH與不良妊娠結(jié)局的相關(guān)性進(jìn)行研究,發(fā)現(xiàn)其與孕母的不良妊娠結(jié)局如子癇前期、GDM、胎盤早剝、胎膜早破、產(chǎn)后出血的發(fā)生率及剖宮產(chǎn)率,與甲狀腺功能正常組相比無明顯差異;其胎兒的不良妊娠結(jié)局如早產(chǎn)、巨大兒、低出生體重及新生兒窒息,與甲狀腺功能正常組相比,兩者之間也無明確的相關(guān)性。因而認(rèn)為TPO-Ab陰性的SCH與不良妊娠結(jié)局無關(guān)。
同時,本研究發(fā)現(xiàn)單純性低甲狀腺素血癥與GDM關(guān)系密切,妊娠期中期或妊娠晚期的單純性低甲狀腺血癥,其合并GDM的發(fā)病率分別為14.74%和16.67%,顯著高于正常組的7.98%和7.46%或TPOAb陰性的SCH組的7.27%和0。有關(guān)妊娠期單純性低甲狀腺素血癥的研究較少。一項針對GDM的妊娠結(jié)局研究中發(fā)現(xiàn),其合并單純性低甲狀腺血癥的發(fā)生率較高,推測妊娠期糖代謝的變化可能影響FT4的水平[15]。GDM對單純性低甲狀腺素血癥的影響機制尚不清楚,其原因可能是患有GDM孕婦的體內(nèi)有嚴(yán)重的代謝紊亂,會對體內(nèi)甲狀腺組織產(chǎn)生抵抗反應(yīng);另外一個潛在可能是因為糖尿病患者體內(nèi)腎上腺皮質(zhì)激素的改變引起脫碘酶的變化,最終影響妊娠期甲狀腺功能。而在一項對妊娠期甲狀腺功能變化的研究中發(fā)現(xiàn)[16],低甲狀腺素水平與GDM相關(guān),且發(fā)現(xiàn)TSH與GDM無關(guān)。該研究發(fā)現(xiàn)GDM組孕婦在妊娠早期和中期即呈現(xiàn)顯著降低的FT4水平或升高的FT3水平及FT3/FT4比率,提出在妊娠早期高FT3可能是GDM高風(fēng)險的指標(biāo)。分析妊娠期單純性低甲狀腺素血癥與GDM的相關(guān)性,可能與甲狀腺激素調(diào)節(jié)肝臟糖異生、腸道對葡萄糖的吸收和外周組織中葡萄糖的攝取等機制有關(guān),并且甲狀腺激素還可能通過調(diào)節(jié)葡萄糖轉(zhuǎn)運蛋白的信使RNA和蛋白質(zhì)的表達(dá)促進(jìn)加速糖原分解,并改變循環(huán)胰島素水平和反調(diào)節(jié)激素。本研究中作者在對合并GDM的15例妊娠晚期單純性低甲狀腺素血癥患者做進(jìn)一步分析時發(fā)現(xiàn),除外妊娠早、中孕期未曾行甲狀腺功能檢測的4例患者,余11例發(fā)現(xiàn)妊娠早期或者中期的FT4均處在正常較低水平,且大多呈現(xiàn)從早孕至中孕逐漸下降的趨勢,提示低甲狀腺素血癥可能干擾糖代謝從而發(fā)生GDM。
此外,本研究發(fā)現(xiàn),單純性低甲狀腺素血癥除與GDM密切相關(guān)外,妊娠中期的單純性低甲狀腺素血癥還與產(chǎn)后出血、胎膜早破和巨大兒相關(guān)。作者對單純性低甲狀腺素血癥組29例GDM、12例巨大兒、3例產(chǎn)后出血及30例胎膜早破行進(jìn)一步分析,發(fā)現(xiàn)這些不良妊娠結(jié)局之間相互獨立。有研究發(fā)現(xiàn)甲狀腺功能減退可能引起脂代謝的異常,其機制主要與甲狀腺激素下降有關(guān)[17]。而胎膜早破的影響因素較多,難以明確,但如合并妊娠期脂代謝異常,也許可以通過影響胎膜的穩(wěn)定性而引發(fā)胎膜早破。以上這些都需要更多的進(jìn)一步研究來明確。
綜上所述,本研究發(fā)現(xiàn),SCH/TPO-與母胎不良妊娠結(jié)局之間無明顯相關(guān)性;而單純性低甲狀腺素血癥與GDM關(guān)系密切,且提示甲狀腺功能減退發(fā)生GDM可能與低FT4而非高TSH有關(guān);單純性低甲狀腺素血癥還與產(chǎn)后出血、胎膜早破及巨大兒有關(guān),且這些不良妊娠結(jié)局之間各自獨立。

