角膜緣后2.5 mm鞏膜小切口非超聲乳化術(shù)治療Ⅳ~Ⅴ級白內(nèi)障
羅正才,楊云
(1.潢川縣第二人民醫(yī)院 眼科,河南 信陽 465150;2.鄭州大學(xué)第二附屬醫(yī)院 眼科,河南 鄭州 450000)
白內(nèi)障是由于老化、局部營養(yǎng)障礙、遺傳、外傷等因素引起晶狀體蛋白質(zhì)變性,發(fā)生混濁,導(dǎo)致視物模糊,嚴重影響患者生活質(zhì)量[1-2]。手法小切口白內(nèi)障手術(shù)(manual small incision cataract surgery,MSICS)因切口小、縫線少、效果良好而被廣泛應(yīng)用,但患者術(shù)后會出現(xiàn)散光、角膜內(nèi)皮損傷[3]。本研究探討角膜緣后2.5 mm鞏膜小切口非超聲乳化術(shù)對Ⅳ~Ⅴ級白內(nèi)障患者的治療效果。
1 資料與方法
1.1 一般資料選取2017年5月至2019年10月鄭州大學(xué)第二附屬醫(yī)院收治的300例Ⅳ~Ⅴ級白內(nèi)障患者,將接受MSICS治療的150例患者納入MSICS組,接受角膜緣后2.5 mm鞏膜小切口非超聲乳化術(shù)治療的150例患者納入觀察組。MSICS組:男78例,女72例;年齡為58~78歲,平均(67.61±4.78)歲;Emery分級為核硬度Ⅳ級89例,Ⅴ級61例。觀察組:男79例,女71例;年齡為58~80歲,平均(68.57±5.23)歲;核硬度Ⅳ級86例,Ⅴ級64例。兩組上述一般資料比較,差異無統(tǒng)計學(xué)意義(均P>0.05)。
1.2 入組標準(1)納入標準:①通過超聲波、視網(wǎng)膜電圖、視力干涉儀等確診為白內(nèi)障,Emery分級為核硬度Ⅳ~Ⅴ級;②單眼需手術(shù);③臨床資料完整。(2)排除標準:①青光眼、高度近視、角膜病、視網(wǎng)膜疾病;②伴有糖尿病;③合并影響角膜內(nèi)皮細胞功能的疾病;④因精神或心理疾病致認知功能障礙。
1.3 治療方法
1.3.1MSICS組 接受MSICS治療。術(shù)前充分散瞳,實施眼周麻醉,丙美卡因眼液表面麻醉。對患者行上直肌牽引,在距離透明角膜約1.5 mm處做切口,切口外橫徑為5.5~6.0 mm,切口兩端至角膜緣3~4 mm,切口中心至角膜緣2 mm。于透明角膜約1.5 mm處穿刺入前房,并將內(nèi)切口擴大至7.0~8.0 mm,隧道形狀為漏斗狀,向其注入黏彈劑,行連續(xù)環(huán)形撕囊,水分離,轉(zhuǎn)核入前房,在前房、核下方注入黏彈劑(做到核近切口側(cè)略微翹起)。術(shù)者一手將晶狀體套圈伸入到核下方,另一只手劈核后三明治法娩核,注吸器吸除殘留皮質(zhì)。若存在切口下方的皮質(zhì)難以吸除,則用90°針頭吸除,然后注入黏彈劑,植入后房型人工晶狀體于患者囊袋,灌注液置換黏彈劑,調(diào)整人工晶狀體至合適解剖位,注水使前房成形,切口自行閉合。最后于上方球結(jié)膜下使用妥布霉素20 mg、地塞米松2 mg,結(jié)膜瓣復(fù)位。
1.3.2觀察組 接受角膜緣后2.5 mm鞏膜小切口非超聲乳化術(shù)。于上方鞏膜隧道做切口,切口外口橫徑5.5~6.0 mm,上方鞏膜隧道到透明角膜距離約1.5 mm(不切透角膜),顳側(cè)、鼻側(cè)(包括顳上方、鼻上方)使用3.0 mm角膜刀做雙平面角膜緣隧道輔助切口,控制此切口內(nèi)口長度約2.5 mm,在角膜的潛行長度為2.0 mm左右。切穿上方鞏膜隧道,入前房,類似白內(nèi)障超聲乳化操作,經(jīng)輔助切口進行分流撕囊、水分離,虹膜復(fù)位器經(jīng)輔助切口入前房,和主切口晶狀體圏套器一起劈核、娩核、皮質(zhì)吸除(雙切口協(xié)同注吸)。調(diào)整人工晶狀體位置,若核過大,主輔切口交叉劈核,以減小核碎塊體積,其余步驟同MSICS組。
1.4 觀察指標(1)術(shù)前、術(shù)后2周、術(shù)后4周兩組散光值、視力。(2)角膜內(nèi)皮細胞參數(shù)(角膜六角形細胞比例下降幅度、角膜內(nèi)皮密度計數(shù)損失率)。(3)并發(fā)癥發(fā)生率。

2 結(jié)果
2.1 散光值、視力術(shù)前,兩組患者散光值、視力比較,差異無統(tǒng)計學(xué)意義(均P>0.05)。術(shù)后2、4周,兩組患者散光值均較術(shù)前降低,視力均較術(shù)前提高,觀察組散光值低于MSICS組,視力高于MSICS組,差異有統(tǒng)計學(xué)意義(均P<0.05)。見表1。
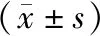
表1 兩組手術(shù)前后散光值、視力比較
2.2 角膜內(nèi)皮細胞參數(shù)觀察組角膜六角形細胞比例下降幅度、角膜內(nèi)皮密度計數(shù)損失率均低于MSICS組,差異有統(tǒng)計學(xué)意義(均P<0.05)。見表2。

表2 兩組角膜內(nèi)皮細胞參數(shù)比較
2.3 并發(fā)癥觀察組并發(fā)癥發(fā)生率低于MSICS組,差異有統(tǒng)計學(xué)意義(P<0.05)。見表3。
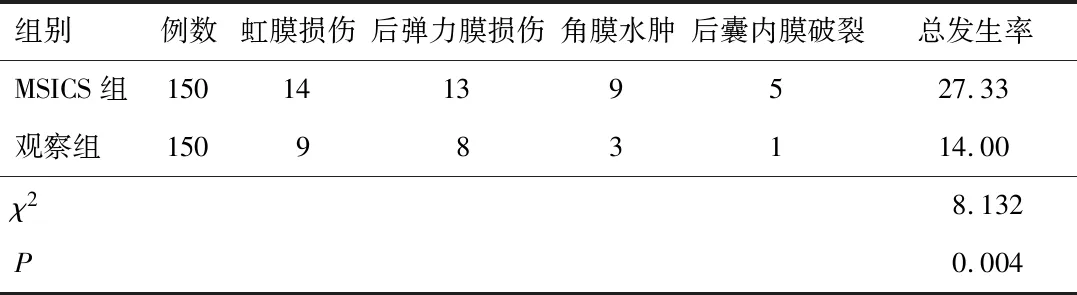
表3 兩組并發(fā)癥發(fā)生率比較(n,%)
3 討論
臨床治療白內(nèi)障手術(shù)方式較多,患者術(shù)后視力隨著技術(shù)發(fā)展也在逐漸提高,就目前臨床現(xiàn)狀來看,白內(nèi)障手術(shù)的目的不再是將白內(nèi)障摘除,而是使患者視覺更符合生態(tài)要求,因而正確選擇切口方向、長度等可有效矯正患者角膜散光,提高視覺質(zhì)量。
應(yīng)用MSICS治療白內(nèi)障雖能取得良好的治療效果,但術(shù)后散光與角膜內(nèi)皮損傷是不可忽視的問題,近年來受到臨床的關(guān)注與重視。有研究發(fā)現(xiàn)改變切口位置,減小切口長度,應(yīng)用更精巧的劈核器械等可改善上述問題[4-7]。本研究應(yīng)用角膜緣后2.5 mm鞏膜小切口非超聲乳化術(shù)治療白內(nèi)障患者,其改良后增加了2.5 mm的輔助切口,雙切口互補,使角膜散光發(fā)生改變。結(jié)果顯示,術(shù)后2、4周觀察組散光值、角膜六角形細胞比例下降幅度、角膜內(nèi)皮密度計數(shù)損失率均低于MSICS組,表明此術(shù)式對術(shù)后散光、角膜內(nèi)皮影響較小。輔助的2.5 mm小切口與主切口垂直,兩切口引起的散光基本可相互中和。輔助切口分流,承擔(dān)主切口的大部分操作,改善劈核時器械擁擠可能造成的損傷,減輕主切口的散光[8]。角膜內(nèi)皮細胞非常脆弱,無再生能力,需術(shù)者術(shù)中小心呵護,避免醫(yī)源性角膜過度損傷、角膜內(nèi)皮失代償?shù)龋斐刹豢赡娴牟±韨Γ室笮g(shù)中盡量維持患者角膜,使術(shù)后仍有較高內(nèi)皮細胞儲備。本研究新增切口較小,可分流部分水流,降低水流對角膜的傷害,綜合作用下可減輕角膜內(nèi)皮損傷。術(shù)后2、4周觀察組患者視力均優(yōu)于MSICS組,提示此術(shù)式可促進患者視力恢復(fù),可能與手術(shù)對術(shù)后散光、角膜內(nèi)皮損傷的減輕有關(guān)。觀察組并發(fā)癥發(fā)生率低于MSICS組。角膜緣后2.5 mm鞏膜小切口非超聲乳化術(shù)注吸殘留皮質(zhì),雙切口角度互補,無需換角度吸除,手術(shù)簡化,器械分散,進程加快,故并發(fā)癥發(fā)生率降低。
綜上,角膜緣后2.5 mm鞏膜小切口非超聲乳化術(shù)應(yīng)用于Ⅳ~Ⅴ級白內(nèi)障患者,可降低患者術(shù)后散光值,減輕角膜內(nèi)皮損傷,提高術(shù)后視力。

