新生兒大腸埃希菌感染致細菌性腦膜炎腦脊液和并發癥特點
趙金章,劉 玲,于西萍,吳曉宇,李展莉
(1.西北婦女兒童醫院,陜西 西安 710061;2.西安市第四醫院,陜西 西安 710000)
細菌性腦膜炎(bacterial meningitis,BM)是由各種細菌侵襲感染腦膜和腦脊髓膜而引起的以化膿性改變為主的感染性疾病,多發生于嬰幼兒,是中樞神經系統嚴重的感染性疾病[1]。新生兒免疫功能不健全,易并發感染性疾病,且因血-腦屏障功能發育尚未完善,故感染易擴散而發展成BM。BM起病急、易誤診,癥狀多樣,年長兒可表現為高熱、頭痛、嘔吐、精神萎靡和抽搐等[2],但在新生兒中,由于患兒體溫中樞發育不成熟、顱縫及前囟未閉,通常缺少這些“經典”跡象,僅表現為喂養困難、嗜睡、反應差或意識障礙,致其早期診斷困難[3]。10%~20%的幸存者會出現神經系統后遺癥[4-5],包括腦積水、癲癇、腦癱、聽力障礙、智力和(或)運動功能障礙等[6]。在充分考慮病原學特點和抗菌藥物、藥理特性的基礎上進行及時、有效的抗菌治療,是提高BM治愈率、降低病死率和減少后遺癥的有效措施。近年來,大腸埃希菌(Escherichia coli,E.coli)感染率不斷增加,對于年齡<3個月,呈中低熱、抽搐頻繁、腦脊液白細胞計數明顯升高的患兒需考慮E.coli感染的可能[7]。本研究旨在分析E.coli感染所致BM患兒的臨床特點,并總結診治體會,為臨床提供參考。
1 資料與方法
1.1 一般資料
選擇2018年1月至2019年12月西北婦女兒童醫院新生兒科收治的BM患兒108例。納入標準:符合第5版《實用新生兒學》BM診斷標準的患兒:①有感染和BM臨床表現,腦脊液(cerebrospinal fluid,CSF)常規及生化檢查符合BM改變,腦脊液培養或血液培養檢出病原菌,并除外污染可能;②有感染和BM的臨床表現,腦脊液培養陰性,但腦脊液常規及生化符合BM患者腦脊液改變。滿足以上任意一項者,即可診斷。排除標準:①臨床資料不完整者;②合并先天性腦發育畸形者;③存在缺氧缺血性腦病及顱內出血者;④確診小兒癲癇及先天性遺傳代謝病者。根據腦脊液的培養結果將患者分為三組:E.coli組(20例)、其他細菌組(40例)和病原菌不明組(培養結果為陰性,48例)。各組患兒在性別、胎齡、出生體質量和發病時間方面比較,差異均無統計學意義(均P>0.05),見表1。本研究通過了西北婦女兒童醫院倫理委員會的批準,且經患者家屬知情簽字同意。
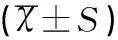
表1 3組患者一般資料比較
1.2 方法
回顧性分析三組患者在住院期間的臨床資料,包括患兒腦脊液的透明度、腦脊液白細胞計數、蛋白和糖含量,腦脊液恢復正常需要的時間、發熱持續的時間、患兒住院時間、腦膜炎并發癥發生率及病死率等。腦膜炎并發癥主要包括新生兒驚厥、腦室管膜炎和腦膿腫、聽力及視覺損害、腦室擴大及腦室周圍白質損傷等。腦脊液檢查每周復查一次。其中血性腦脊液細胞學檢查結果校正標準為:血性腦脊液實際白細胞計數(/L)=血性腦脊液白細胞計數-外周血白細胞計數/外周血紅細胞計數×血性腦脊液紅細胞計數[8]。
1.3 統計學方法

2 結果
2.1 三組患者腦脊液透明度比較
三組患者腦脊液透明度比較差異有統計學意義,且兩兩比較后發現其他細菌組及病原菌不明組患者腦脊液清亮度優于E.coli組(F=33.03,P<0.05),見表2。

表2 三組患者腦脊液透明度比較[n(%)]
2.2三組患者腦脊液白細胞計數、腦脊液蛋白與糖含量比較
三組患者腦脊液白細胞計數、蛋白及糖含量比較差異均有統計學意義,且兩兩比較后發現E.coli組患者腦脊液白細胞計數和蛋白含量均高于其他細菌組和病原菌不明組,而糖含量低于其他細菌組和病原菌不明組(F值分別為35.197、1.972、60.204,均P<0.05),見表3。

表3 三組患者腦脊液白細胞計數、蛋白及糖含量比較
2.3 三組患者腦脊液恢復正常需要的時間、發熱持續時間和住院時間比較
三組患者腦脊液恢復正常需要的時間、發熱持續的時間和住院時間比較差異有統計學意義,且兩兩比較后發現E.coli組患者腦脊液恢復正常需要的時間、發熱持續的時間,以及患兒住院時間均長于其他細菌組與病原菌不明組,差異有統計學意義(F值分別為480.253、32.864、207.784,均P<0.05),見表4。

表4 三組患者腦脊液恢復正常需要的時間、發熱持續時間及住院時間比較
2.4 三組患者并發癥的發生率與病死率比較
E.coli組患者新生兒驚厥、腦室管膜炎及腦膿腫發生率高于其他細菌組和病原菌不明組(χ2值分別為12.59、19.58,均P<0.05),而聽力及視覺損害、腦室擴大及白質損傷方面差異無統計學意義(均P>0.05)。E.coli組患者病死率高于其他細菌組和病原菌不明組,差異有統計學意義(χ2=9.352,P<0.05),見表5。

表5 三組患者并發癥的發生率和病死率比較[n(%)]
3 討論
3.1 腦脊液病原菌培養陽性是診斷新生兒BM的“金標準”
不同國家和地區,新生兒BM的病原菌不同。B組鏈球菌和大腸埃希菌是新生兒BM的兩種最常見病原菌,而早產兒中E.coli更常見[9]。Song等[10]學者研究報道新生兒BM的病原菌排在前三位的分別是E.coli、凝固酶陰性葡萄球菌和鏈球菌。B組鏈球菌中樞神經系統感染患兒易出現腦梗塞,而E.coli腦膜炎的患兒更易發生腦積水。鑒于不同病原菌所致新生兒BM的預后差異較大,應定期對當地醫院BM的病原菌主動監測,從而掌握病原菌變遷及病原學特點,以便進行有效的抗菌治療。本研究中,60例腦脊液培養陽性病例中出現E.coli 20例,需引起臨床高度重視。
3.2 E.coli感染致BM患兒腦脊液特點顯著
E.coli感染致BM患兒腦脊液性狀多表現為黃色或黃綠色稠糊狀。E.coli侵襲腦膜后產生炎性因子,諸如白介素1、腫瘤壞死因子等,諸多炎性因子可引起血-腦屏障通透性增大,血漿蛋白、壞死組織、纖維蛋白和白細胞的大量滲入致使腦脊液呈現為稠糊狀膿性改變。de Jonge等[11]研究表明腦脊液中糖水平降低提示BM預后不佳,Levent等[12]報道稱腦脊液中蛋白含量升高是判斷預后不佳的指標之一。本研究中,E.coli組患者腦脊液蛋白含量較其他兩組高,而葡萄糖含量較其他兩組低,考慮原因為該菌代謝消耗了葡萄糖,而產生的蛋白產物增加。有研究表明,CSF白細胞>500×106/L、CSF蛋白濃度>1.0g/L、CSF葡萄糖含量<1.5mmol/L是BM預后不良的獨立危險因素[13]。但同時僅憑腦脊液白細胞計數在正常范圍,臨床并不能排除細菌性腦膜炎的存在。
3.3 E.coli感染致BM患兒發熱持續時間及住院時間較長
在引起新生兒BM的E.coli中,80%為K1莢膜抗原陽性株[14],該菌株具有抗吞噬和抵抗抗體作用,故吞噬細胞難以將其清除,且該菌株可以產生細胞毒素壞死因子,故其具有很強的致病性和攻擊力,普通抗生素難以起效,從而導致其腦脊液恢復正常需要更多的時間[3],理論上延長了發熱持續時間及住院時間,這與本研究結果一致。
3.4 E.coli感染致BM患兒并發癥多,且病死率高
E.coli通常寄居在人體生殖道以及腸道內,分娩期是其暴露的高風險時期,自然分娩者尤甚。胎兒分娩后,其腸道免疫因子缺乏和腸黏膜通透性大,使新生兒成為E.coli感染的高危人群。E.coli產生IgM抗體,該抗體很難通透胎盤,故新生兒先天對E.coli缺乏免疫力,致使E.coli成為了新生兒BM的主要常見病原菌,而早產兒較足月兒在發生BM后,腦損傷發生率更高、預后更差。Basmaci等[15]報道E.coli所致足月兒腦膜炎的病死率高達9.2%,且在早產兒中更高。國內研究認為,在引起新生兒敗血癥的革蘭陰性桿菌病原中,E.coli感染排名第二(第一是肺炎克雷伯桿菌),且E.coli感染所致腦膜炎的病死率較高[16]。本研究中E.coli組患者新生兒驚厥、腦室管膜炎、腦膿腫發生率明顯高于其他細菌組和病原菌不明組,而聽力及視覺損害、腦室擴大及白質損傷方面三組比較無差異;E.coli組患者病死率高于其他細菌組和病原菌不明組,提示E.coli致死致殘率均很高,需引起臨床高度重視。
近年來,臨床抗生素的濫用導致細菌變遷嚴重,革蘭陰性菌特別是E.coli的感染率逐年升高,耐藥菌株也逐年增多[17]。在BM患兒的治療過程中,若患兒臨床癥狀重(如發熱持續、抽搐頻繁)、腦脊液難以恢復正常,或者影像學下并發腦室管膜炎、腦膿腫等,臨床需警惕E.coli感染,盡快選擇合適抗生素以改善預后。綜上所述,E.coli感染所致新生兒BM臨床癥狀重、并發癥多,腦脊液異常顯著、預后差,應引起臨床醫師的高度重視。

