B超引導下腹橫神經阻滯對腹腔鏡結直腸癌根治術后患者疼痛及免疫反應的影響
盧 冰
(百色市人民醫院麻醉科,廣西 百色,533000)
結直腸癌是臨床常見的惡性腫瘤之一,常用治療方法為腹腔鏡根治術,可有效切除病灶組織而改善預后,但術中創傷性操作可引起機體疼痛及免疫抑制等不良影響,因此術后常需進行鎮痛治療[1]。目前,靜脈自控鎮痛(patient controlled intravenous analgesia,PCIA)是腹腔鏡結直腸癌根治術后常用的鎮痛方法,可有效緩解疼痛反應,但鎮痛效果一般,鎮痛藥的用量及需求量大,因此如何有效提高術后鎮痛效果是關注的熱點[2]。經B超引導下腹橫神經阻滯是常用的神經阻滯技術,已逐漸應用于術后鎮痛,利于提高鎮痛效果,但其對腹腔鏡結直腸癌根治術后患者疼痛及免疫反應的影響報道較少[3]。對此,本研究于腹腔鏡結直腸癌根治術后在PCIA基礎上聯合經B超引導下腹橫神經阻滯治療,以探討對患者疼痛及免疫反應的影響,現將體會報道如下。
1 資料與方法
1.1 臨床資料 選取2018年7月至2019年9月本院收治的177例腹腔鏡結直腸癌根治術后患者,依據鎮痛方法分為A組(n=90)與B組(n=87),納入標準:(1)美國麻醉醫師學會(American Society of Anesthesiologists,ASA)分級Ⅰ~Ⅱ級、年齡>18歲、無精神病病史;(2)接受由同一醫護人員實施的腹腔鏡結直腸癌根治術;(3)無本次麻醉藥物過敏史;(4)簽署知情同意書。排除標準:(1)術前1個月內有激素、抗炎、放化療、COX抑制劑等治療史;(2)有自身免疫功能障礙或正接受免疫治療;(3)有心、肝、腎等嚴重疾病;(4)有甲狀腺功能異常、阿狄森病等疾病;本研究經倫理委員會審批通過,兩組患者臨床資料差異無統計學意義(P>0.05),見表1。

表1 兩組患者臨床資料的比較
1.2 方法 A組予以PCIA治療,即術前連接YX-3型鎮痛泵并設置泵入參數,藥液為2 mg/kg嗎啡(1 mL∶10 mg)+16 mg昂丹司瓊(4 mL∶8 mg)+100 mL生理鹽水,單藥劑量0.5 mL/次,背景劑量速率2 mL/h,鎖定時間15 min,鎮痛至術后72 h。B組在A組基礎上經B超引導下行腹橫神經阻滯治療,即術前取仰臥位、消毒鋪巾,在B超引導下,選擇腋前線入路,在雙側腹橫肌平面筋膜下方,采用20G神經刺激阻滯針以平面內技術進針并穿刺至腹橫神經區域(刺破腹外斜肌與腹內斜肌,并使針尖停于腹橫機與腹內斜肌之間)后,注入0.25%羅哌卡因(10 mL:75 mg)0.6 mL/kg,5~10 min后無腰麻、中毒及出現麻醉平面后,予以與A組相同的PCIA治療。兩組均行相同的腹腔鏡結直腸癌根治術,臍下緣20 mm處做10 mm切口為觀察孔,建立CO2氣腹,壓力維持在12~15 mmHg,置入腹腔鏡,于腹部左、右兩側采用4孔法建立操作孔,穿刺12 mm 、5 mm Trocar,依據《中國結直腸癌診療規范(2017年版)》制定切除方案,直腸癌遵循全直腸系膜切除原則分離腸系膜并切除,結腸癌遵循全結腸系膜切除原則分離腸系膜并切除,確認切除干凈后常規進行止血、留置引流、縫合、預防感染等處理。
1.3 觀察指標 比較兩組炎癥因子、疼痛反應、免疫反應、身體康復及不良反應情況。(1)炎癥因子:分別于術前及術后第1天、第2天、第3天抽取外周靜脈血3 mL,采用酶聯免疫吸附法檢測白介素-6(interleukin-6,IL-6)、腫瘤壞死因子-α(tumor necrosis factor-α,TNF-α)。(2)疼痛反應:分別于術前及術后第1天、第2天、第3天采用視覺模擬評分法(visual analogue scale,VAS)[4]評估,總分10分,評分越高表示疼痛反應越劇烈,Cronbach’α信度系數為0.886。(3)免疫反應:分別于術前及術后第1天、第2天、第3天抽取外周靜脈血3 mL,采用流式細胞技術檢測T淋巴細胞亞群(CD3+、CD4+、CD4+/CD8+)。(4)身體康復指標:排氣時間、排便時間、下床活動時間、住院時間等。(5)不良反應:惡心、嘔吐、頭暈、嗜睡等。

2結 果
2.1 兩組IL-6、TNF-α的比較 術前,兩組IL-6、TNF-α差異無統計學意義(P>0.05);術后第1天、第2天、第3天,B組IL-6、TNF-α低于A組,差異有統計學意義(P<0.05),見表2。

表2 兩組患者IL-6、TNF-α的比較
2.2 兩組VAS評分的比較 術前兩組VAS評分差異無統計學意義(P>0.05);術后第1天、第2天、第3天,B組VAS評分低于A組,差異有統計學意義(P<0.05),見表3。

表3 兩組患者VAS評分的比較分]
2.3 兩組患者CD3+、CD4+、CD4+/CD8+的比較 術前兩組患者CD3+、CD4+、CD4+/CD8+差異無統計學意義(P>0.05);術后第1天、第2天、第3天,B組CD3+、CD4+、CD4+/CD8+高于A組,差異有統計學意義(P<0.05),見表4。

表4 兩組患者CD3+、CD4+、CD4+/CD8+的比較

續表4
2.4 兩組患者身體康復指標的比較 B組排氣時間、排便時間、下床時間、住院時間短于A組,差異有統計學意義(P<0.05),見表5。
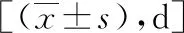
表5 兩組患者身體康復指標的比較
2.5 兩組不良反應的比較 兩組患者不良反應發生率差異無統計學意義(P>0.05),見表6。

表6 兩組患者不良反應發生率的比較[n(%)]
3 討 論
腹腔鏡根治術是結直腸癌治療的常用術式之一,通過手術切除腫瘤可有效緩解臨床癥狀,其療效已得到臨床認可,具有操作簡單、創傷小、并發癥少、療效好等特點[5-6];但手術仍不可避免地會對患者造成創傷,并經外周、軀體Aδ與C神經纖維傳導,引起功能性感受器興奮性閾值降低、敏感值升高,從而造成疼痛,而手術創傷及疼痛反應則會對機體免疫功能造成抑制作用,引起淋巴細胞及其亞群活性下降,不利于術后康復[7-8]。
目前,腹腔鏡結直腸癌根治術后常用的鎮痛方法為PCIA,通過靜脈途徑給藥可達到良好的鎮痛效果,其中嗎啡是阿片類鎮痛藥,可作用于脊髓背角神經元、傳入神經末梢上的阿片受體,抑制脊丘束上動作電位、傳入神經元的傳播從而產生鎮痛作用[9-10]。但近年相關研究報道顯示,PCIA存在鎮痛效果一般、鎮痛藥的用量與需求量大等不足,長期或大劑量應用阿片類鎮痛藥易抑制淋巴因子,尤其可引起淋巴細胞及其亞群活性下降,不利于術后康復及預后轉歸[11-12]。有研究顯示,經B超引導下腹橫神經阻滯是臨床常用的神經阻滯技術,通過將局麻藥物注射至腹壁外側腹橫肌與腹內斜肌之間的神經筋膜層,可有效抑制腹部區域神經疼痛傳導通路的傳遞,利于提高鎮痛效果[13-14]。同時,有研究報道,羅哌卡因是神經阻滯技術中常用的局麻藥,具有阻滯疼痛傳導通路中疼痛沖動上行的作用,其臨床鎮痛效果已逐漸被認可[15-16]。而IL-6是白介素家族成員,可參與及介導炎癥反應;TNF-α是機體常見炎癥介質,可直接參與炎癥反應;手術創傷可刺激體內炎癥因子產生而引起疼痛[15-16]。此外,CD3+、CD4+、CD4+/CD8+是檢測T淋巴細胞亞群活性的重要指標,其水平變化與機體細胞免疫功能密切相關,可有效反映腹腔鏡結直腸癌根治術后患者的免疫反應情況[17-18]。
本研究結果顯示,A組與B組術前VAS評分顯示有輕度疼痛,可能因結直腸癌患者對疾病及手術擔憂造成疼痛閾值降低所致,也可能因結直腸癌癌痛所致[8-9];術后第1天、第2天、第3天,B組IL-6、TNF-α及VAS評分明顯低于A組,B組CD3+、CD4+、CD4+/CD8+明顯高于A組,表明在PCIA基礎上聯合經B超引導下腹橫神經阻滯能有效改善腹腔鏡結直腸癌根治術后炎癥因子、疼痛及免疫反應,具有良好的鎮痛效果。這可能因單純PCIA治療中,通過嗎啡作用于腹腔鏡結直腸癌根治術后患者脊髓背角神經元及傳入神經末梢上的阿片受體,能有效抑制手術創傷刺激所致的疼痛信號傳遞,抑制了脊丘束上動作電位及傳入神經元的傳播,一定程度上減少了對IL-6、TNF-α等炎癥因子的刺激產生,緩解了患者的疼痛反應,并利于減輕手術創傷及疼痛反應對患者免疫功能的抑制作用,表現為術后第1天、第2天、第3天的IL-6、TNF-α及VAS評分下降,而CD3+、CD4+、CD4+/CD8+上升;但可能由于單純PCIA治療的鎮痛效果一般,部分腹腔鏡結直腸癌根治術患者手術創傷嚴重,導致IL-6、TNF-α等炎癥因子大量刺激產生,未能有效緩解疼痛反應,加之長時間、大劑量應用嗎啡等阿片類鎮痛藥,可能對患者淋巴細胞及其亞群活性等產生抑制作用,導致部分患者免疫功能恢復欠佳。而本研究聯合經B超引導下腹橫神經阻滯治療中,可能由于經B超引導下可對腹腔鏡結直腸癌根治術后患者腹橫神經區域完成精確的穿刺及羅哌卡因注入,使羅哌卡因對腹橫神經產生良好的疼痛傳導通路阻滯作用,尤其可有效抑制腹部神經的疼痛信號傳導、阻滯疼痛沖動上行,對患者產生了更為有效、良好的鎮痛作用,從而更有效地減少IL-6、TNF-α等炎癥因子的刺激產生,緩解了患者的疼痛反應,有助于減輕手術創傷及疼痛反應對患者免疫功能的抑制作用,且利于減少患者對PCIA按壓的需求從而減少了嗎啡用量,進一步促進了患者術后免疫功能的恢復,表現為術后第1天、第2天、第3天IL-6、TNF-α及VAS評分較低而CD3+、CD4+、CD4+/CD8+較高。同時,本研究中,B組排氣時間、排便時間、下床時間、住院時間明顯短于A組,表明在PCIA基礎上聯合經B超引導下腹橫神經阻滯可有效促進術后康復。這可能因經B超引導下腹橫神經阻滯治療能更有效地改善腹腔鏡結直腸癌根治術后患者疼痛及免疫反應,減輕了疼痛反應及免疫抑制對患者康復的不良影響,為患者早日恢復提供了良好條件,從而縮短了排氣時間、排便時間、下床時間、住院時間。此外,本研究中,A組與B組不良反應發生率差異無統計學意義,提示在PCIA基礎上,聯合經B超引導下腹橫神經阻滯治療不會顯著增加腹腔鏡結直腸癌根治術后患者惡心、嘔吐、頭暈、嗜睡等不良反應的發生,具有良好的安全性。
綜上所述,經B超引導下腹橫神經阻滯可有效改善腹腔鏡結直腸癌根治術后炎癥因子、疼痛及免疫反應,利于術后康復,且安全性好,值得臨床推廣。

