糖尿病對重型顱腦損傷患者預后的影響
林令國
臨沂羅莊中心醫院神經外科,山東臨沂 276017
顱腦損傷多生于交通事故、爆炸、跌倒、墜落等暴力作用于頭部,使顱腦組織受到損傷,在全身性創傷性疾病中,發病率位居第2 位,病死率位居第1 位,近年來隨著經濟糾紛率和交通事故發生率的上升而上升[1-2]。重型顱腦損傷(sTBI)屬于顱腦損傷中最為嚴重的一種神經外科疾病,指傷后昏迷時間≥6 h、再次昏迷者,發病率約為顱腦損傷的10%~20%,病死率高達30%[3-4]。 如果患者患病前有糖尿病(DM),或者顱腦損傷后使機體的糖代謝紊亂并發應激性高血糖(SIH),都會給機體造成傷害,與重型顱腦損傷(sTBI)預后呈正相關[5-6]。 該研究通過在2018 年10 月—2019 年10 月對該院收治的60例重型顱腦損傷術后患者,通過對比分析,以進一步闡明糖尿病對重型顱腦損傷患者預后的影響,現報道如下。
1 資料與方法
1.1 一般資料
選取該院收治的60 例重型顱腦損傷患者作為研究對象。 納入標準:通過CT 檢查明確為顱腦損傷者且取得患者知情同意。 排除標準:有腦出血史者;其他部分嚴重創傷者;有服用引起血糖升高藥物的患者;妊娠期哺乳期者。分為正常血糖組(RBG<11.1 mmol/L,HbAlc<6.5%)、SIH 組((RBG≥11.1 mmol/L,HbAlc<6. 5%)、DM組(RBG≥11. 1 mmol/L,HbAlc≥6. 5%):正常血糖組年齡 31~72 歲,平均(51.6±5.5)歲;男 13 例,女 7 例;腦挫裂傷、硬膜外血腫、硬膜下血腫分別為5 例、7 例和8例。 SIH 組 33~76 歲,平均(48.3±6.2)歲;男 11 例,女9例;腦挫裂傷、硬膜外血腫、硬膜下血腫分別為6 例;8例和 6 例。 DM 組年齡 36~75 歲,平均(55.3±5.8)歲,男14 例,女6 例;腦挫裂傷、硬膜外血腫、硬膜下血腫分別為7 例、6 例和7 例。兩組一般資料比較,差異無統計學意義(P>0.05),具有可比性。 該研究經醫院醫學倫理委員會批準。
1.2 方法
對患者進行一般的急救處理、保持呼吸暢通、保持血壓正常、血氧正常,做好神經功能監測、顱內壓監測、腦電生理監測、腦代謝等監測。 根據患者的病情、癥狀給予抗感染、脫水降顱壓、亞低溫及對癥治療等非手術治療,根據《中國顱腦創傷外科手術指南》給予患者清除血腫、清除挫裂傷灶失活腦組織等手術治療,給予患者鎮靜、鎮痛治療,神經營養、營養支持等一般治療。
1.3 觀察指標
患者入院24 h 內,測試患者的隨機血糖(RBG)、動脈血乳酸值(Hb)、凝血功功能、肝腎功能水平。 收集患者住院后,醫院感染率、繼發性腦梗死率、下肢深靜脈血栓形成、凝血功能障礙、住院時間和28 d 病死率。
1.4 統計方法
采用SPSS 20.0 統計學軟件分析數據,計量資料用()表示,組間比較采用t 檢驗;計數資料采用[n(%)]表示, 組間比較采用 χ2檢驗,P<0.05 為差異有統計學意義。
2 結果
2.1 入院24 h 內,3 組患者的血糖、乳酸等指標
入院后3 組患者的血糖、乳酸比較,差異有統計學意義(P<0.05),血糖水平:DM 組>SIH 組>正常組,乳酸水平:SIH 組>正常組>DM 組。 血紅蛋白、白細胞、凝血功能障礙、肝腎功能不全差異無統計學意義(P>0.05)。見表1。
表1 入院 24 h 內,3 組患者的血糖、乳酸等指標比較()

表1 入院 24 h 內,3 組患者的血糖、乳酸等指標比較()
組別 初始血糖(mmol/L)乳酸(mmol/L)血紅蛋白(g/L)白細胞(×109/L)正常組(n=20)SIH 組(n=20)DM 組(n=20)P 值7.8±1.3 13.1±1.5 15.6±1.6<0.05 2.6±1.3 3.0±1.2 2.4±1.2<0.05 111.5±25.6 103.1±21.2 105.4±17.1>0.05 9.9±4.2 9.7±2.7 9.9±3.3>0.05

續表1[n(%)]
2.2 術后28 d,3 組患者并發癥、住院時間、病死率
術后 28 d 肺部感染發生率 SIH 組>DM 組>正常組,差異有統計學意義(P<0.05),兩兩相比較,SIH 顯著高于正常組,差異有統計學意義(P<0.05),DM 組與正常組、DM 組與 SIH 組差異無統計學意義(P>0.05);術后28 d 病死率SIH 組>DM 組>正常組,差異有統計學意義(P<0.05),SIH 組>正常組、SIH 組>DM 組, 差異有統計學意義(P<0.05)。 顱內感染、繼發性腦梗死等差異無統計學意義(P>0.05)。 見表 2。
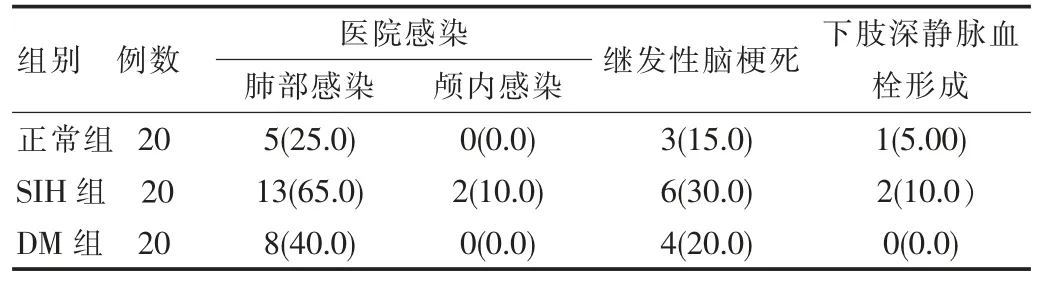
表2 術后28 d,3 組患者并發癥、住院時間、病死率比較[n(%)]

續表2
3 討論
重型顱腦損傷后,因為血腫、水腫引導起中線結構移位,增加交感-腎上腺系統亢進速度,使皮質醇、胰高血糖紊等與血糖有關的激素水平分泌增加; 加之葡萄糖受末梢組織利用率下降及血清胰島素濃度下降的影響,減少了分泌血糖的利用,從而出現血糖代謝異常,出現高血糖,發生率約為43%~50%[7]。 該研究結果顯示,入院后正常組患者初始血糖水平為(7.8±1.3)mmol/L,乳酸為(2.6±1.3)mmol/L,血紅蛋白為(111.5±25.6)g/L,白細胞為 (9.9±4.2)×109/L;SIH 組患者初始血糖水平為(13.1±1.5)mmol/L,乳酸為(3.0±1.2)mmol/L,血紅蛋白為(103.1±21.2)g/L,白細胞為(9.7±2.7)×109/L;DM 組患者初始血糖水平為(15.6±1.6)mmol/L,乳酸為(2.4±1.2)mmol/L, 血紅蛋白為 (105.4±17.1)g/L, 白細胞為(9.9±3.3)×109/L,3 組患者比較差異有統計學意義 (P<0.05), 初始血糖水平:DM 組>SIH 組>正常組, 乳酸水平:SIH 組>正常組>DM 組。 應激性高血糖不但增加了重型顱腦損傷患者細胞酸中毒的風險、 還可以使腦水腫得到進行一步惡化,加重病情,影響患者的預后。 該研究結果顯示, 術后28 d 肺部感染發生率SIH 組>DM組>正常組(P<0.05),兩兩相比較,SIH 顯著高于正常組(P<0.05),說明應激性高血糖較正常組更容易發生并發癥,這與柳學等[8]中報道的2 倍一致。 結果還顯示,重型顱腦損傷后,28 d 病死率正常組、SIH 組、DM 組分別為15.0%、50.0%、20.0%,SIH 組>DM 組>正常組(P<0.05),SIH 組>正常組、SIH 組>DM 組(P<0.05)。 說明應激性高血糖的預后顯著低于正常血糖組和有糖尿病史的患者,這與柳學等報道[8]的應激性高血糖的病死率是糖尿病患者的2 倍一致、 受樣本的影響正常血糖的5 倍略有差異,同時孫育海等[9]研究也證明了應激性高血糖的病死率42.73%正常血糖的病死率17.97%。 有糖尿病史的患者的死亡低于應激性高血糖患者的病死率是因為高血糖患者機體已經適應, 而保護了重型顱腦損傷[10]。但有糖尿病史的患者的預后仍然低于正常血糖患者,因此在治療中仍需關注血糖水平[11]。
綜上所述, 應激性高血糖是影響重型顱腦損傷患者預后的高危、因素,在治療中應關通過適宜方法使患者血糖水平平穩。

