經皮內鏡椎間孔入路微創術治療腰間盤突出的效果分析
張 超,李 謙,鄭連祥,劉玉承
(羅山縣人民醫院骨一科 河南 羅山 464200)
腰間盤突出(LDH)是常見的脊椎疾病,是由脊柱退行性改變引起,病變以L4 ~L5 和L5 ~S1 椎間盤最為高發,大多有明顯腰痛、坐骨神經痛等癥狀,若保守治療無法緩解疼痛及神經壓迫癥狀,需要行手術治療[1]。以往多行開放性手術,創傷大,風險高,術后恢復慢。近年來,脊柱微創技術發展迅速,特別是顯微內鏡技術的輔助應用,經皮內鏡下髓核摘除術(PELD)已成為LDH的主流術式,而經椎間孔入路成為了主要的入路途徑,明顯縮小了手術創傷,獲得了確切療效[2]。本文進一步分析經皮內鏡椎間孔入路PELD 治療LDH 的效果,現匯報如下。
1.資料與方法
1.1 一般資料
將2017 年1 月—2019 年12 月在我院骨科手術治療的85 例LDH 患者隨機分為兩組。所有患者均經X 線、CT或MRI 等檢查確診為LDH,伴有明顯的腰腿痛、根性坐骨神經痛,有神經根陽性體征,保守治療效果差,擬行手術治療;排除腰椎不穩、脊髓損傷、脊椎畸形等。兩組一般資料比較,無顯著差異(P>0.05)。見表1。

表1 兩組一般資料比較(xˉ ± s,n)
1.2 方法:對照組行開放性手術,俯臥位,全麻,取病變椎體處的后正中線切口,長6 ~7 cm,暴露病變椎體,清除周圍病變組織,切除椎板及部分黃韌帶,摘除髓核,解除對神經根和硬膜囊的壓迫,關閉切口[3]。觀察組行經皮內鏡椎間孔入路PELD,局部麻醉,俯臥位,術前CT 標記病變椎間隙在體表的投影,在C 臂機引導下,從病變椎間隙下方約2 cm,棘突中線旁開0.7 cm 呈30°夾角進針,抵達上關節內側及椎板間隙外側交界處,期間詢問患者有無下肢麻木、放射痛,置入導絲,使用TOM 定位器,調整TOM 針方向,使其固定于椎間隙平面內,于椎間盤刺入22 G 造影針,注入碘劑4 mL 和1%亞甲藍混合造影液1 mL。再次置入導絲,退出TOM 針;于穿刺點作一切口,長7 mm 左右,用1 ~4 級擴張導管擴開軟組織,磨除部分椎板及關節突,建立工作通道,置入椎間孔鏡,持續生理鹽水沖洗,髓核組織呈藍染,切除椎間盤纖維環,摘取髓核,直至看到硬膜旁的脂肪組織,確認神經壓迫解除后,對椎間盤及纖維環射頻消融,清理工作通道,置入止血材料,縫合切口[4]。
1.3 觀察指標
記錄手術時間、術中出血量、住院時間;評估術后1 周的VAS 疼痛評分,隨訪6 個月,評估ODI 評分及JOA評分。
1.4 療效判斷標準
根據改良MacNab 標準判定療效,計算優良率[5]。
1.5 統計學方法
2.結果
2.1 兩組手術指標比較。
觀察組手術時間、術中出血量、住院時間均顯著少于對照組(P<0.05),見表2。
表2 兩組手術指標比較(± s)

表2 兩組手術指標比較(± s)
組別 n 手術時間/min 術中出血量/mL 住院時間/d觀察組 45 61.46±18.25 21.04±7.89 8.62±1.13對照組 40 80.12±19.63 59.68±14.37 17.85±2.56 t 4.541 15.893 21.915 P<0.05 <0.05 <0.05
2.2 兩組疼痛及腰部功能指標比較。
觀察組術后1 周的VAS 疼痛評分顯著低于對照組,術后6 個月的JOA 評分顯著高于對照組,ODI 評分顯著低于對照組(P<0.05),見表3。
表3 兩組疼痛及腰部功能指標比較(± s,分)

表3 兩組疼痛及腰部功能指標比較(± s,分)
組別 n VAS 疼痛評分 ODI 評分術前 術后1 周 術前 術后6 個月觀察組 45 6.85±1.07 2.38±0.72 40.78±4.83 13.26±3.19對照組 40 6.89±1.02 4.64±1.03 40.83±4.90 15.92±3.37 t 1.275 11.827 0.047 3.737 P>0.05 <0.05 >0.05 <0.05組別 n JOA 評分術前 術后6 個月觀察組 45 17.25±3.79 20.84±2.76對照組 40 17.32±3.68 18.61±2.25 t 0.086 4.051 P>0.05 <0.05
2.3 兩組MacNab 優良率比較。
觀察組術后6 個月的MacNab 優良率顯著高于對照組(P<0.05),見表4。
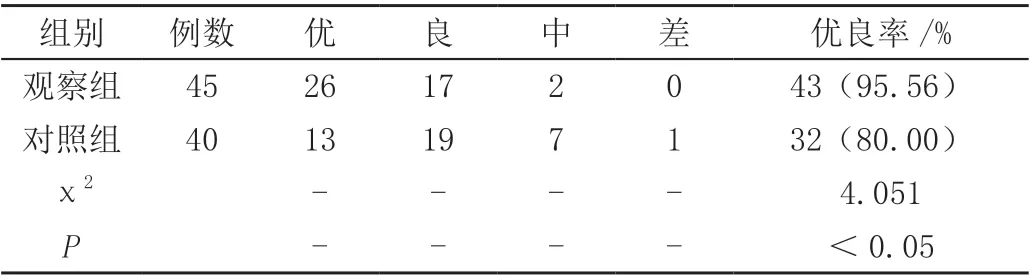
表4 兩組MacNab 優良率比較(例)
3.討論
經皮內鏡椎間孔入路微創手術以關節突腹側盤黃間隙為穿刺點,能直達病變椎間盤,充分利用了椎間盤、上關節內緣、硬膜囊、下位椎板神經根管內口的椎間孔“安全三角”安全區域,可快速穿刺進入靶點,建立工作通道,置入內鏡,能夠獲得清晰視野,用磨鉆打磨骨質,精確切除病變組織,摘除髓核,減少對椎管內結構的破壞,減輕對黃韌帶的損傷,幾乎不對脊椎穩定性產生影響,且無需剝離脊柱兩側肌肉,避免了術后疼痛及腰部瘢痕問題[6]。其次,經皮椎間孔鏡手術經需局部麻醉,不僅避免了全麻對機體正常功能的影響,而且經椎間孔間穿刺入路,路徑短,安全性高,可直接將變性及突出的髓核組織摘除,解除神經根壓迫,減壓充分,無需牽拉分離神經根和硬脊膜囊,能更好的保護椎間關節及韌帶結構的完整性,保持脊柱后方的穩定性,維持良好的腰椎生物力學結構,也避免了術后粘連和出血,達到了良好的中遠期療效[7]。因此,具有創傷小、術后疼痛輕、早期即可下床活動、對脊柱穩定性影響小、療效確切等優點。
值得注意的是,該術式有明確適應征要求,對于椎間隙下沉、高度缺失的LDH,應謹慎選擇,以免發生術后復發。而對于腰椎明顯不穩、椎管狹窄,或不能明確責任節段或靶點的多節段突出,盡量采取開放手術,行腰椎融合術,對預后更為有利[8]。
總結經皮內鏡椎間孔入路微創術的手術經驗,筆者認為正確設計手術入路是手術成敗的關鍵。術前應準確測量病椎角度,做好體表標記,精確設計穿刺路線,力爭一次穿刺成功,提高手術的成功率。在消融或切除椎間孔內的突出物時,可用生理鹽水不斷沖洗,確保手術野清晰。摘除髓核后應看到松解的神經根和硬膜旁脂肪組織才可停止操作[9]。雖然椎間孔入路置入內鏡行PELD對LDH 的手術效果可靠,但離不開術后功能鍛煉的配合,在術后早期即可進行腰肌訓練,增強肌力,有助于降低術后腰椎失穩的風險,也能減少LDH 的復發。但術后也可能發生一些并發癥,如術后感覺異常、硬囊膜撕裂等,一方面與術中套管擠壓神經根有關,另一方面受術者操作水平影響。
綜上所述,經皮內鏡椎間孔入路微創術治療LDH 效果確切,術后恢復速度快,疼痛輕,腰部功能恢復好,值得應用。

