自身免疫性甲狀腺炎對多囊卵巢綜合征(痰濕證)患者糖脂代謝的影響*
趙珊珊,侯麗輝
(1.黑龍江中醫藥大學,黑龍江 哈爾濱 150040;2.黑龍江中醫藥大學附屬第一醫院,黑龍江 哈爾濱 150040)
多囊卵巢綜合征(polycystic ovary syndrome,PCOS)是一種以生殖功能障礙和內分泌代謝紊亂并見的婦科疾病[1],其主要特征為持續性稀發排卵、卵巢多囊樣改變、高雄激素血癥或高雄激素體征、糖脂代謝異常等,在我國育齡期女性中發病率高達5%~10%,并呈現出逐年上升趨勢[2]。我國中醫古籍雖不曾有關于PCOS病名的記載,但根據臨床表現,可將PCOS歸屬于中醫學“不孕”“月經后期”等范疇,現代學者對記載PCOS證型分布規律及特點的相關文獻進行研究后發現,在涉及PCOS的數十種證型中,痰濕證所出現的頻率最高且具有較為明顯的臨床特征[3]。近年來隨著環境及社會心理學因素的改變,甲狀腺疾病的發病率不斷上升,甲狀腺除可調節機體代謝水平外,還與女性生殖功能緊密相關,甲狀腺功能異常可引起月經紊亂、經期延長或閉經、不孕、卵巢多囊樣改變等,影響并加重PCOS的病程發展。而自身免疫性甲狀腺炎(autoimmune thyroiditis,AIT)是引起育齡期女性甲狀腺功能減退的最常見因素。有學者通過臨床研究發現,PCOS患者合并AIT的發病率高達26.9%~46.7%,可達正常人群的3倍[4],但目前國內關于PCOS與AIT的相關研究仍相對較少,因此,本研究擬探討AIT與痰濕證PCOS患者各項生化指標的聯系及差異,以期為該病的診治及并發癥的預防提供理論依據。
1 資料與方法
1.1 診斷標準
1.1.1 PCOS診斷標準 參照2011年我國衛生部發布的PCOS診斷標準[5]。(1)必要條件:月經稀發、閉經或不規則子宮出血;(2)符合下列2項中的1項,即可診斷為疑似PCOS:①高雄激素血癥或高雄激素的臨床表現,②超聲表現為卵巢多囊樣改變。(3)診斷為疑似PCOS后逐一排除其他可能引起高雄激和排卵異常的疾病方可確定診斷。
1.1.2 AIT診斷標準 參照《中國甲狀腺疾病診治指南》[6]中自身免疫性甲狀腺炎(AIT)評判標準:(1)經超聲發現患者彌漫性甲狀腺腫大,質地較韌,特別是伴峽部錐體葉腫大,伴/不伴甲狀腺功能異常,均為AIT高風險對象。(2)若此時患者血清甲狀腺過氧化物酶自身抗體(TPOAb)或甲狀腺球蛋白抗體(TgAb)明顯升高,即可診斷為AIT。
1.1.3 辨證標準 依據《24個專業105個病種中醫臨床路徑(試行)》[7]擬定痰濕證的辨證標準。(1)主癥:肥胖;不孕;月經后期或閉經。(2)次癥:帶下量多,色白無味;身體倦怠、乏力、沉困、嗜睡;月經量少,或經色淡黯;胸腹痞滿;舌淡胖或邊有齒痕,苔白或膩;脈滑或沉澀、沉緩。以上主癥具備1項、次癥具備3項或以上即可診斷。
1.2 排除標準(1)3個月內服用激素藥物者;(2)合并其他疾病,如消化系統疾病、血液系統疾病、肝腎功能不全者;(3)患有精神系統疾病者及認知障礙者;(4)患有垂體性閉經、甲狀腺功能亢進、甲狀腺功能減退、高泌乳素血癥、糖尿病等疾病者;(5)妊娠及哺乳期婦女;(6)資料不全者。
1.3 研究對象 選取2017年8月至2019年8月黑龍江中醫藥大學附屬第一醫院婦科科研門診首次確診的PCOS患者551例,其中痰濕證239例,非痰濕證312例。
1.4 分組(1)根據辨證標準將PCOS患者分為兩組,即痰濕組(n=239)、非痰濕組(n=312);(2)根據《中國甲狀腺疾病診治指南》中AIT評判標準將痰濕證PCOS患者分為兩組,即Ⅰ組(痰濕證PCOS合并AIT組,n=60)、Ⅱ組(痰濕證PCOS非AIT組,n=179)。
1.5 觀察指標(1)血糖、胰島素代謝指標:空腹血糖(fasting plasma glucose,FPG)、空腹胰島素(fasting insulin,FINS)及空腹口服75 g葡萄糖120 min后血糖和胰島素水平,計算胰島素抵抗指數(HOMA-IR);(2)脂代謝指標:總膽固醇(cholesterol total,TC)、甘油三酯(triglyceride,TG)、高密度脂蛋白(high density lipoprotein,HDL)、低密度脂蛋白(low density lipoprotein,LDL),載脂蛋白A(apolipoprotein A,ApoA)、載脂蛋白B(apolipoprotein B,ApoB)、脂蛋白a(lipoprotein a);(3)甲狀腺功能指標:血清游離三碘甲狀腺原氨酸(serum free triiodothyronine,FT3)、血清游離甲狀腺素(serum free thyroxine,FT4)、促甲狀腺激素釋放激素(thyroid stimulating hormone releasing hormone,TSH)、甲狀腺過氧化物酶自身抗體(thyroid peroxidase antibody,TPOAb)、甲狀腺球蛋白抗體(thyroglobulin antibody,TgAb)。以上實驗室指標由黑龍江中醫藥大學附屬第一醫院檢驗科測定。
1.6 統計學方法 采用SPSS 21.0進行統計分析,計量資料若服從正態分布以“均數±標準差”(±s)表示,兩組間比較采用獨立樣本t檢驗,若不服從正態分布以[M(P25,P75)]表示,進行非參數檢驗;計數資料比較,采用χ2檢驗。P<0.05為差異有統計學意義。
2 結 果
2.1 痰濕證及非痰濕證PCOS患者糖脂代謝比較 痰濕證組患者WHR、FPG、FINS、FT3、TPOAb高于非痰濕證組,差異均有統計學意義(P<0.05);其中痰濕證組患者BMI、IR、TG、ApoA、ApoB、FT4顯著高于非痰濕證組,差異均有統計學意義(P<0.01);非痰濕證組患者TC、LDL、脂蛋白a、TSH顯著高于痰濕證組(P<0.01);兩組患者年齡、HDL及TgAb比較,差異均無統計學意義(P>0.05)。(見表1)
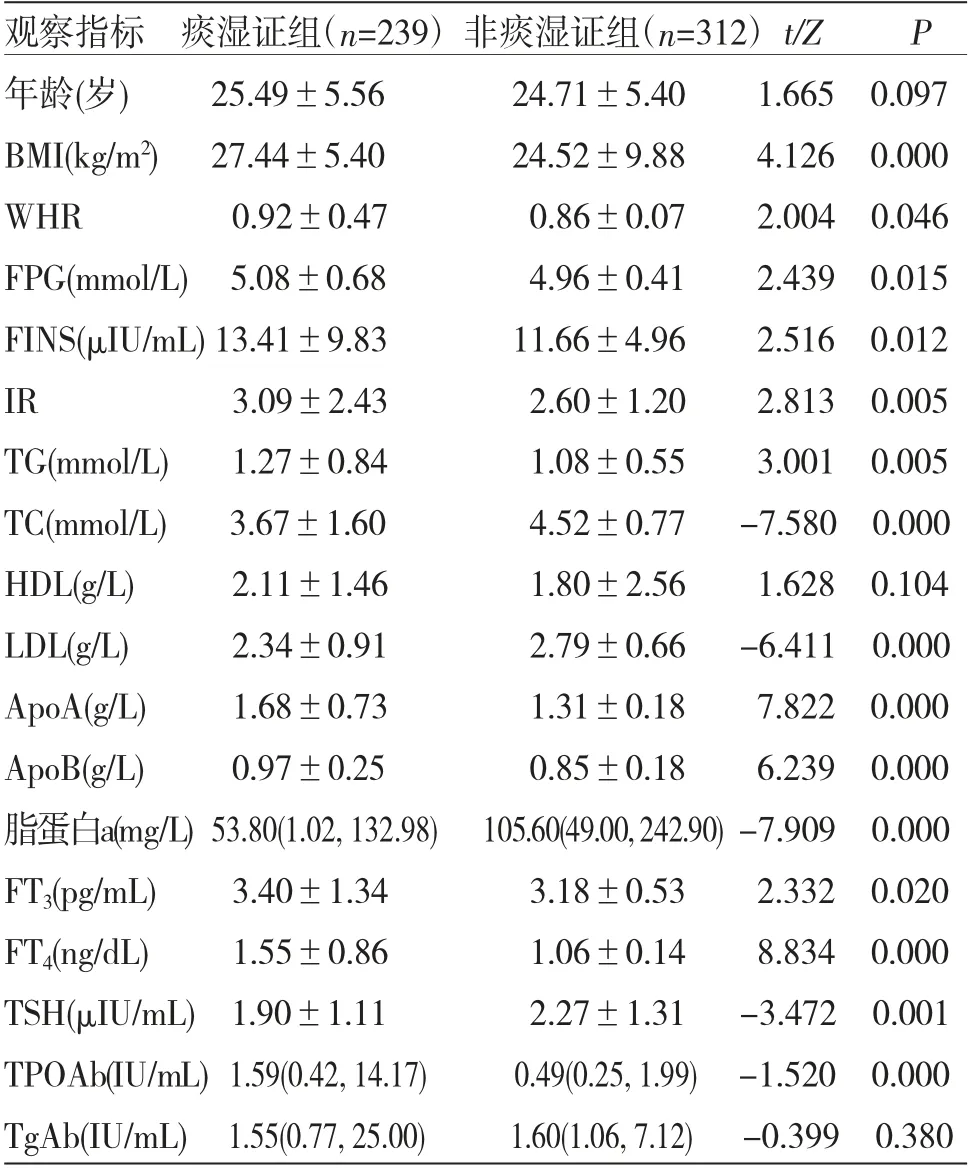
表1 痰濕證及非痰濕證PCOS患者糖脂代謝比較
2.2 痰濕證AIT及非AIT PCOS患者糖脂代謝比較AIT組IR、TG高于非AIT組,差異均有統計學意義(P<0.05);其中FINS、120min胰島素水平、TC、LDL、TSH、脂蛋白a、TPOAb、TgAb顯著高于非AIT組(P<0.01);非AIT組HDL、ApoA、ApoB、FT4顯著高于AIT組(P<0.01);兩組患者年齡、BMI、WHR、FPG、120 min血糖水平、FT3比較,差異均無統計學意義(P>0.05)。(見表2)
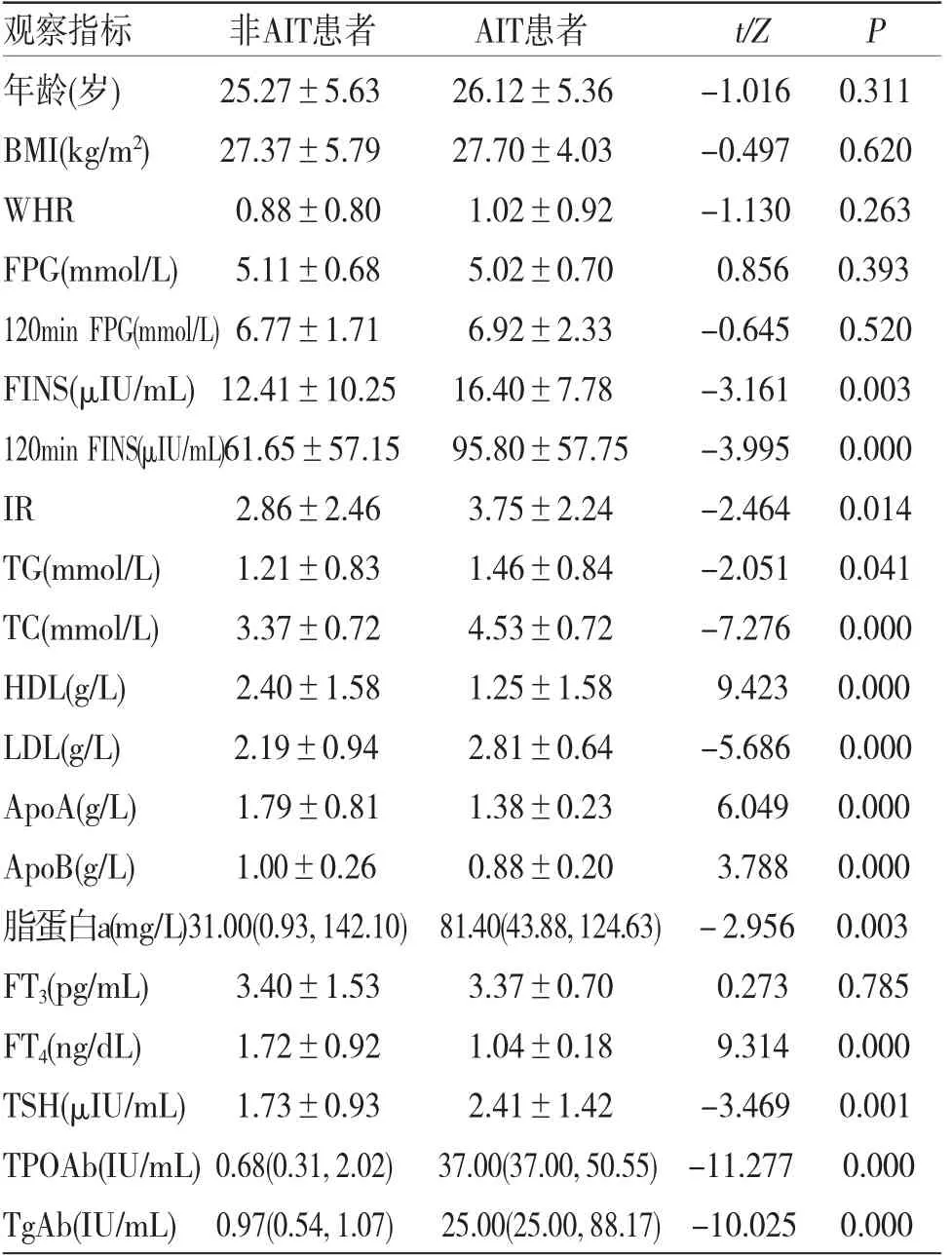
表2 痰濕型AIT及非AIT PCOS患者糖脂代謝比較
3 討 論
3.1 甲狀腺功能在痰濕/非痰濕證PCOS患者分組中的差異 本研究中痰濕證組患者的FT3、FT4、TPOAb值高于非痰濕證組(P<0.05),TPOAb雖在兩組間無差異,但痰濕證組TPOAb值較非痰濕組高,這與國內部分研究結果一致[8],痰濕證PCOS患者更易出現甲狀腺代謝障礙。但針對本研究中痰濕證組患者TSH低于非痰濕證組這一點,此處仍需擴大樣本量進一步研究。
3.2 糖脂代謝指標在痰濕/非痰濕證PCOS分組中的差異 李青霞[9]認為,PCOS患者的代謝紊亂與肥胖密切相關,對比痰濕/非痰濕證患者的臨床特征發現,兩組患者均存在腹型肥胖(WHR>0.8),但痰濕證組PCOS患者的BMI、WHR高于非痰濕組(P<0.05),痰濕證PCOS患者的腹型肥胖及超重問題更加嚴重。《丹溪心法》中云:“肥白人多痰”;《傅青主女科》言:“肥胖之濕,實非外邪,乃脾土之內病也。”脾為后天之本,運化水谷精微,若脾土失于健運,則聚濕生痰,痰濕或泛于肌膚或聚于中焦,發為形體肥滿、腹型肥胖等癥。此外,痰濕證PCOS患者往往伴隨較高的BMI和WHR值,而且痰濕證患者又具有相對偏高的TPOAb、TgAb值,這為BMI和WHR與AIT之間的聯系提供了某些依據。有學者通過臨床研究表明,痰濕證PCOS患者常出現糖脂代謝異常,并與糖尿病、代謝綜合征(MS)等疾病密切相關[10]。本研究中痰濕/非痰濕證兩組PCOS患者的糖脂代謝呈現出明顯差異性,痰濕證組PCOS患者的FPG及FINS高于非痰濕證組(P<0.05),其中IR、TG、ApoA、ApoB等顯著高于非痰濕證組(P<0.01),痰濕證PCOS患者存在更明顯的糖脂代謝紊亂。黃海平等[11]指出痰濕型PCOS患者的代謝水平與IR密切相關,痰、濕為造成糖脂代謝紊亂的源頭。痰、濕擁堵于體內,造成氣機紊亂,臟腑不得正常疏泄、濡養導致功能失調,胰島功能失調,胰島素代償性增多,從而引起IR,而近年來大量研究顯示,IR與甲狀腺功能的改變顯著相關,這可能與PCOS的發展過程中炎癥及免疫標志物在IR和高胰島素血癥(HI)的發病機理中發揮了作用有關[12-13]。
3.3 甲狀腺功能及糖脂代謝指標在痰濕證PCOS患者合并AIT/非AIT分組中的差異AIT是一種以激素合成受損及甲狀腺濾泡細胞破壞為病理特點的自身免疫性甲狀腺疾病,在全世界育齡期女性中的發病率可達5%~10%[14],包括萎縮性甲狀腺炎(AT)、橋本甲狀腺炎(HT)、無痛性甲狀腺炎(PT)及Graves病。曹穎等[15]研究發現,PCOS患者中TPOAb陽性率達21.8%,TgAb陽性率為19.5%,遠遠高于正常人群對照組中TPOAb及TgAb的陽性率(3%),有大樣本薈萃分析結果也證實了這一結果,PCOS與AIT的發生發展具有高度相關性[16]。PCOS患者AIT發生率高可能與其性激素水平的紊亂有關:健康女性每月通過排卵產生黃體酮可對雌激素產生抑制作用,而PCOS患者由于稀發排卵甚至無排卵,導致一方面過多的雌激素可通過增加Th1中γ-干擾素的表達,使甲狀腺濾泡細胞表面生成更多的Fas分子,誘導細胞凋亡從而引起甲狀腺濾泡細胞的破壞[17];另一方面,雌激素通過刺激T細胞中白細胞介素-6(IL-6)使之過度表達,而PCOS患者孕激素分泌減少,無法通過孕激素抑制IL-6的表達,免疫系統受到過度刺激,導致一系列自身免疫性疾病包括AIT的發生[18]。
由于本研究中AIT及非AIT分組患者在年齡及BMI方面無差異(P>0.05),故在比較兩組糖脂代謝差異時可排除年齡及BMI因素的影響,根據國內部分研究,BMI可對PCOS患者的代謝水平產生顯著影響[19]。WHR方面,兩組患者均為腹型肥胖(WHR>0.8),且AIT組患者WHR值高于非AIT組,痰濕證PCOS患者合并AIT時腹型肥胖傾向更為明顯。在甲狀腺功能方面,AIT組患者TSH、TPOAb、TgAb均顯著高于非AIT組(P<0.01),且FT3、FT4值低于非AIT組,這與部分學者關于AIT與甲狀腺功能方面相關研究基本一致[20],合并AIT的痰濕型PCOS患者甲狀腺功能呈降低趨勢。在脂代謝方面,本研究中AIT組的脂代謝指標TG、TC、LDL、脂蛋白a均顯著高于非AIT組,HDL值低于AIT組,且差異有統計學意義(P<0.05),說明痰濕證PCOS合并AIT患者較痰濕證PCOS非AIT患者存在更為明顯的脂代謝紊亂。劉桂治等[21]研究發現PCOS合并AIT患者代謝指標存在明顯異常,認為甲狀腺激素可加快糖和脂肪代謝,AIT易導致甲狀腺激素的減退,從而使TG等在體內發生蓄積。TRUMER C等[22]的研究結果同樣證實了這一點,TPOAb和(或)TgAb陽性的PCOS患者TG及LDL水平普遍升高,存在更嚴重的脂代謝紊亂。在血糖和胰島素方面,本研究中AIT組患者FINS、120 min胰島素回落值、IR均顯著高于非AIT組(P<0.01)。這是由于甲狀腺激素水平降低時肌肉和脂肪組織中對胰島素的敏感性會下降,從而導致FINS水平升高、胰島素回落延時及IR的發生[23],這與CALVAR C E等[24]的研究結果一致,合并AIT的PCOS患者胰島素敏感性下降,FINS和IR值顯著高。此外,PCOS合并AIT易導致甲狀腺功能的減退,可促使E1及E2轉換為E3,E3對垂體呈現反饋性抑制作用,導致雌激素水平升高,并在一定程度上影響月經及加重排卵障礙[25],AIT與PCOS相互影響,導致此病遷延難遇,旦關于兩者之間的內在影響仍存在爭議,需擴大樣本容量進一步深入研究。
綜上所述,痰濕證PCOS患者相比于其他證型的PCOS患者出現頻率較高,且在糖脂代謝和甲狀腺功能方面表現均存在較為明顯的差異,而合并AIT的痰濕證PCOS患者腹型肥胖、糖脂代謝及甲狀腺功能紊亂現象更加明顯。因此在臨床上,針對此類患者要給予足夠的重視和治療,同時面對甲狀腺功能正常的PCOS患者尤其是痰濕證患者,也應對其甲狀腺自身抗體給予更多關注和及時的藥物干預,以預防疾病的進一步發展。

