肺泡蛋白沉積癥影像學特征及誤診分析
劉 瑛,萬鈺磊
肺泡蛋白沉積癥(PAP)是一種少見的彌漫性肺部疾病,因其臨床表現沒有特異性,且影像學表現多樣,極易導致影像醫生漏診或誤診。本研究收集我院2009年8月—2020年11月23例經病理學檢查證實的PAP,其中首診誤診14例,誤診率60.87%。回顧性分析23例PAP的影像學表現,結合相關文獻,總結誤診原因,加強對PAP的認識,以提高影像醫生的診斷水平。
1 臨床資料
1.1一般資料 本組23例PAP中,男16例、女7例,年齡19~58歲,平均38.7歲。有吸煙史13例,其中5例年齡較大者吸煙史在20年以上,5例為不規律間斷吸煙10年左右,另3例近5年內偶爾吸煙;有長期粉塵接觸史3例,病史2~6年;有肺癌家族史1例,病程6個月;余6例無明確既往史。
1.2臨床表現 本組患者臨床癥狀均以胸悶、氣促、咳嗽咳痰為主。13例有吸煙史者,均伴活動后氣促,在吸煙史20年以上、年齡較大的5例中,3例1周內反復咳黃色或草黃色濃痰,2例3 d內間斷咳白色黏液樣痰;5例不規律間斷吸煙10年者,近6個月出現間斷性胸痛、發熱等癥狀;另3例僅出現輕微的胸悶不適感。3例有長期粉塵接觸史者,6年內陸續出現胸悶、進行性呼吸困難、口唇發紺及雙手杵狀指,并進行性加重。1例有肺癌家族史者,半年內出現輕度的胸悶、胸痛,伴痰中帶血癥狀1周。余6例無明顯特征性的臨床癥狀。血常規白細胞增高6例,(12.2~13.4)×109/L;肺功能檢查有7例肺活量減低,其中男5例(2.2~3.0 L),女2例(1.8~2.3 L);所有患者痰涂片抗酸染色及結核菌素試驗均為陰性,2例癌胚抗原(1.9~2.3 μg/L)、腫瘤標記物CYFRA21-1(5~7 ng/ml)及神經元特異性烯醇化酶(7.8~9.4 U/ml)均不高。
1.3影像學檢查
1.3.1胸部X線檢查:本組23例均使用Kodak公司生產的DirectView DR3000數字放射成像系統進行檢查,X線管電壓65~85 kV,管電流64~90 mA,曝光時間80~100 ms。9例癥狀較輕或無明顯癥狀者,呈雙肺彌漫性片狀及條索樣致密影,肺泡-肺間質浸潤改變,無明顯對稱性;其中6例無癥狀者雙肺野內中帶可見高密度影,類似云霧或絮狀,分布較為對稱,呈“蝶翼征”改變,肺上部肺野透亮度較好,病變不明顯,均未見明顯胸腔積液征象,心影亦無增大。見圖1。另14例癥狀較重或癥狀明顯者,肺部X線呈斑片狀致密影,并見纖維條索樣密度增高影,局部呈斑團樣改變,心影模糊或消失。
1.3.2胸部CT檢查:本組23例均使用GE公司生產lightspeed 16層螺旋CT進行檢查,掃描參數:管電壓120 kV,管電流250 mA,層距、層厚均為10 mm,螺距1.375,矩陣512×512。23例均可見雙肺彌漫性磨玻璃影,其內肺泡大多呈實變影,病灶分布對稱8例、不對稱15例;病變區域的磨玻璃影與小葉間隔增厚,交替或交織分布,呈“鋪路石”樣改變,實變區域近肺門處可見空氣支氣管征,病變累及大部分肺段,但與鄰近正常肺組織界限清晰,病灶形態多不規則,呈“地圖”樣改變。見圖2和3。所有患者均未見心影增大,均未見胸膜增厚,無胸腔積液及縱隔淋巴結增大;2例經肺泡灌洗術后復查胸部CT,肺野透亮度較灌洗前明顯增加。見圖4。
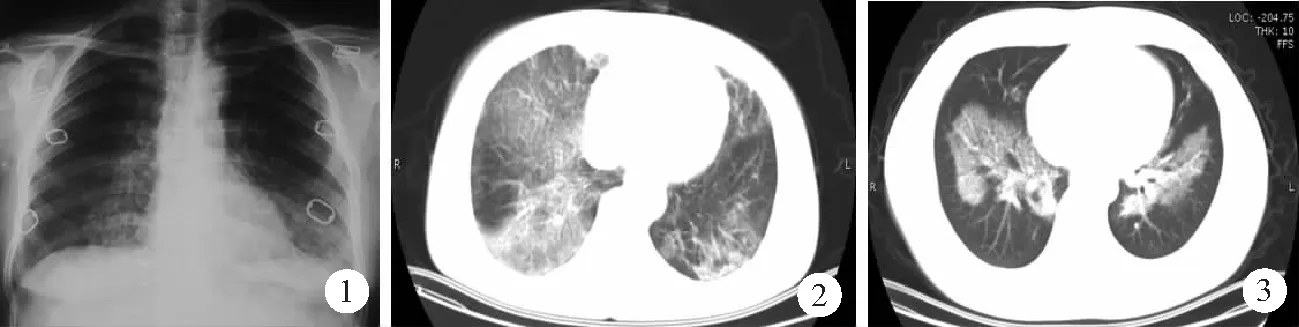
圖1 無癥狀肺泡蛋白沉積癥患者胸部X線片呈“蝶翼征”改變(女,41歲)
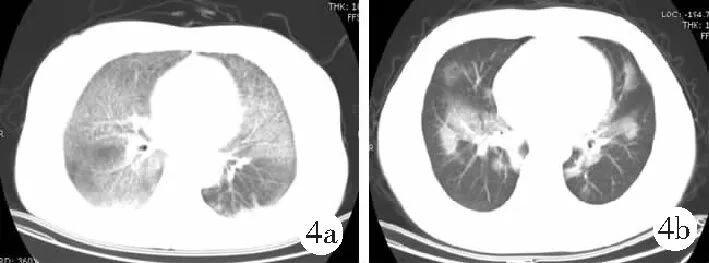
圖4 肺泡蛋白沉積癥患者肺泡灌洗術前后胸部CT表現(女,27歲)
1.4誤診情況 本組誤診14例中,誤診為肺纖維化5例、肺炎5例、塵肺3例、細支氣管肺泡癌1例,誤診時間8 d~2年。
1.5確診及治療 本組23例均經病理檢查證實。5例誤診為肺纖維化者,臨床常規抗感染及對癥支持治療后,癥狀好轉,但復診胸部CT發現肺部病變仍存在,盡管患者有明確的長期吸煙史,臨床及胸部CT考慮肺纖維化,但為進一步明確病灶性質,遂行肺穿刺活組織病理檢查,診斷明確后,除對癥支持治療外,通過積極戒煙、改善肺功能治療等得到良好效果。5例誤診為肺炎者,病情反復,經積極抗感染治療,短期內患者癥狀雖然緩解,但治療前后胸部CT對比觀察肺部病灶變化不大,為進一步明確病灶性質,4例行肺穿刺活組織病理檢查、1例行支氣管鏡檢查,診斷明確后,均積極戒煙、避免刺激性氣體或粉塵吸入,并行系統規范的抗感染治療5~7 d后,病情得以有效控制。3例有粉塵接觸史者,罹患塵肺多年,患者經抗感染及對癥支持治療效果不明顯,因臨床癥狀較重,且肺穿刺活組織病理檢查無法耐受,為明確肺部病灶性質,轉胸外科行胸腔鏡下肺活組織病理檢查,診斷明確后,臨床建議患者脫離粉塵工作環境,并住院治療,但患者堅持出院,出院時病情得以有效控制,后失訪。1例有肺癌家族史者,前期于當地衛生院診斷為“肺炎”,經不規律治療后,近期出現痰中帶血,胸部CT發現肺部彌漫性病變,與之前CT表現比較變化不明顯,結合患者家族史考慮細支氣管肺泡癌可能,為進一步明確病灶性質,遂行纖維支氣管鏡檢查,診斷明確后,積極進行對癥支持治療,避免肺部感染,患者癥狀消失,病情得以有效控制。另9例臨床癥狀較輕或無明顯癥狀者,于外院體檢或行其他疾病檢查時發現肺部病灶,為進一步明確病因及診斷來我院就診,我院門診均以“肺部炎癥”收入院,臨床通過抗感染治療后,患者并無明顯癥狀加重或減輕表現,遂行胸部CT檢查發現肺部病變與外院檢查無明顯差異,結合患者癥狀較輕或無癥狀,但影像學表現明顯,且具有PAP典型的CT征象,首診考慮PAP可能,為進一步驗證診斷,均行肺穿刺活組織病理檢查以明確病灶性質,診斷明確后,7例常規對癥支持治療,加強營養并減少活動或避免重體力勞動,另2例行肺泡灌洗術治療,病情均得到有效控制。
1.6胸腔鏡表現 胸腔鏡下可見肺表面呈暗紅色,失去正常肺臟鮮亮的光澤,其間夾雜大量黑色及灰白色纖維條索樣結構,表面不光滑,呈彌漫分布的結節樣小突起,質脆,取樣夾取樣后易出血,遂行胸腔鏡下電刀凝固止血,樣本剖面呈黑褐色,質硬,表面粗糙。
1.7病理檢查表現 鏡下可見肺泡腔內及肺泡間隔有大量淡紅色蛋白樣物質沉積,其間可見針狀裂隙,肺泡上皮細胞增生及間隔毛細血管充血,支氣管黏膜組織呈慢性炎性改變,PAS染色陽性,診斷為PAP。
1.8肺泡灌洗結果 灌洗液呈乳白色混濁液體,靜置后可見分層,涂片可見均勻一致的蛋白樣顆粒,夾雜脫落的肺泡上皮細胞,亦可見散在的肺泡巨噬細胞,免疫組織化學染色結果與活組織病理檢查一致。
1.9預后及隨訪 本組23例中,20例預后較好,3例塵肺出院時病情得到有效控制。本組6例無明顯癥狀者,主要以減輕活動量或降低勞動強度為主,輔以常規抗感染治療,避免粉塵及煙霧的刺激,囑患者每3個月復查,持續1年,預后良好,隨訪時間6個月~1年;3例癥狀較輕者,均為吸煙史較短的患者,積極戒煙并每半年復診,臨床癥狀及影像學檢查較前變化不大,隨訪時間1~3年,病情穩定,預后較好;14例癥狀較重者中,10例吸煙史較長者及1例肺癌家族史者,第1年每3個月復診,之后每半年復診,積極戒煙并給予對癥支持治療,此11例預后較好,隨訪時間均為3年;另3例塵肺失訪。
2 討論
2.1疾病概述 PAP較為少見,是一種呈彌漫性分布的肺部疾患,以肺泡腔內大量表面活性物質沉積為主要病理改變[1]。其臨床癥狀無特異性,主要以進行性呼吸困難、咳嗽咳痰為主,部分伴有胸痛、胸悶,多數患者病程進展緩慢,且少數患者有自愈傾向[2]。肺功能檢查常提示輕中度限制性通氣障礙,因此體征可見發紺、杵狀指等缺氧改變,還需注意本病的臨床癥狀較輕,但影像學表現明顯,即影像學改變常重于臨床癥狀[3],本組病例即是如此,甚至有6例無癥狀。組織病理學檢查是診斷PAP的金標準,主要是肺泡腔或間質內充滿嗜伊紅細顆粒狀蛋白性物質,PAS染色陽性[4];既往肺活組織病理檢查是本病明確診斷的主要途徑,但隨著對PAP認識的逐漸加深,越來越多的學者主張,結合臨床表現、影像學征象及肺泡灌洗結果也可做出PAP的診斷[5],避免了有創檢查操作時導致的出血、氣胸、血胸或血腫等嚴重并發癥。PAP發病機制主要是由于抗粒細胞-單核細胞集落刺激因子(GM-CSF)抗體,阻礙了肺泡表面活性物質的降解,亦被稱為自身免疫性PAP,占所有病例的90%以上[6];其他潛在的致病因素或基礎疾病亦可導致PAP發病,稱為繼發性PAP,主要見于有害物質的吸入,導致GM-CSF信號傳導障礙或肺泡巨噬細胞的減少[7];先天性PAP極為罕見,主要見于新生兒,發病機制與基因突變相關[8]。結合患者病史及臨床表現,本組20例為自身免疫性PAP、3例為繼發性PAP。
2.2影像學征象
2.2.1X線表現:典型的PAP表現為“蝶翼征”改變,即雙側肺野可見對稱分布的,由肺門區向外周帶延續的肺泡實變影,局部可見網狀結節,呈不對稱浸潤改變,與肺水腫表現相似[9];由于病灶以肺門區為主,肺門結構顯示模糊,肺門血管結構不清;肺野外周帶透亮度好,中內帶肺紋理增粗、增強;心影、雙側橫膈面顯示清楚,胸膜無增厚、牽拉等異常,極少出現胸腔積液及淋巴結增大征象。本組9例無明顯癥狀或癥狀較輕者X線均可見上述征象。
2.2.2CT表現:典型的征象為雙肺片狀磨玻璃影與增厚的小葉間隔交替重疊,形成“鋪路石”樣或“爛石路”樣改變[10],其形成是由于肺泡表面活性物質填充,致使肺泡密度增高,以及膠原沉積和間隔輕微炎癥反應所致;病灶與正常肺組織界限清晰,病變內部蛋白沉積物不溶于水,增厚的小葉間隔限制其隨肺泡液流動,也一定程度上限制了病灶的蔓延,使病變周圍肺組織相對不受侵犯,隨病程進展逐步形成“地圖”樣改變[11];病灶內蛋白樣物質沉積較多或伴有感染時,磨玻璃影密度增高,局部呈肺實變,其中可見空氣支氣管征[12],若存在含氣的肺泡,與病灶內的實變影混雜并存,則出現“蜂窩狀”改變。需注意的是上述征象可單一存在,亦可同時并存,本組病例CT表現均可見上述征象。此外,少數病情較重的病例還可觀察到輕微的支氣管牽拉、局限性扭曲的葉裂等潛在的肺間質纖維化征象[13]。本組部分癥狀較重者在肺部炎癥得到有效控制后亦可見較為典型的PAP表現。在支氣管肺泡灌洗術后,磨玻璃影在一定的時間內消失或淡化,肺野透亮度增高,患者的癥狀也有所好轉,但小葉間隔線往往持續存在[14],本組2例肺泡灌洗術后復查胸部CT,發現肺野透亮度較治療前明顯增加,但病灶仍存在。
2.3鑒別診斷
2.3.1肺纖維化:具有典型的勞力性呼吸困難癥狀,亦常見杵狀指等臨床體征,聽診出現爆裂音可高度提示肺纖維化可能[15];CT表現為雙側胸膜下不對稱分布的網格狀影、蜂窩狀低密度影及磨玻璃致密影,此外伴有縱隔及肺門淋巴結增大,結合相關病史和CT征象,與PAP鑒別不難。
2.3.2肺炎:臨床常以發熱、咳嗽、咳痰為主要癥狀,患者起病急,短期內癥狀明顯加重,影像學表現以肺部斑片影或片狀致密影為主要特征,且隨癥狀加重影像學表現亦加重,臨床抗感染治療后,患者臨床癥狀明顯好轉,且肺部影像學表現亦明顯改善,此與PAP明顯不同。
2.3.3細支氣管肺泡癌:CT征象可見彌漫分布的粟粒性結節影,以中下肺野明顯,結節大小2~3 mm,分布對稱亦可不對稱[16],無PAP“鋪路石”樣或“地圖”樣改變,二者鑒別不難。
2.3.4塵肺:一般有明確的長期粉塵接觸史,CT顯示病灶主要位于雙上肺,呈圓形或類圓形陰影,以肺野外周帶明顯,兩側基本對稱[17],其發病部位與PAP明顯不同,結合病史更有助于二者鑒別。
2.3.5其他:肺泡性肺水腫有心力衰竭病史,影像學檢查常發現心影增大、胸腔積液等;肺含鐵血黃素沉著癥好發于幼兒期,肺野內中帶可見分布均勻的網狀及粟粒狀影。
2.4治療和預后 PAP病程進展緩慢,多數患者需要臨床干預治療。自身免疫性PAP預后較好,多數通過對癥支持治療病情可明顯改善,全肺灌洗術是自身免疫性PAP的標準治療方法[18],通過物理灌洗,清除肺泡內沉積的表面活性物質,能迅速改善患者的肺功能,臨床癥狀和影像學表現亦可好轉,近年來針對抗GM-CSF抗體而開發的GM-CSF替代治療已經初見療效[19],本組20例進行對癥支持治療,其中2例經肺泡灌洗術治療,預后均較好;繼發性PAP的治療主要是脫離致病環境,部分也需要全肺灌洗術治療,其預后取決于原發病的治療效果,本組3例長期粉塵接觸史患者經過脫離致病環境,并積極對癥治療效果明顯,出院時病情得到有效控制;先天性PAP治療方法是肺移植,此型預后較差。
2.5誤診原因分析及防范措施 ①臨床癥狀無特異性,放射科醫生對本病缺乏認識:PAP沒有典型的臨床表現且較為罕見,偶有病例亦難以想到本病的可能,本組病例最早收集于十幾年前,對放射科醫生,特別是年輕醫生,PAP的影像學征象較為陌生,診斷較困難,加之患者長期吸煙史,反復治療后好轉,導致病程遷延,影像學表現除了感染征象外,出現胸膜下網狀或“蜂窩狀”影,特別是出現與PAP類似的磨玻璃影,放射科醫生極易結合患者超長的病程,考慮肺部感染伴間質纖維化改變。本組5例誤診為肺纖維化者即是如此,均為吸煙20年以上、年齡較大者,分析當時首診放射科醫生考慮患者長期吸煙致使肺組織纖維化,從而導致誤診,提示醫生應加強相關疾病的學習。②未能緊密聯系臨床,盲從外院診斷結果:本組5例誤診為肺炎者,臨床以咳嗽、咳痰或是胸悶、發熱等癥狀為主,外院以“肺部感染”加以治療,雖然患者治療后癥狀好轉,但胸部CT提示肺部病灶仍存在且變化不大,甚至經糖皮質激素治療后仍無改變。分析當時放射科醫生未能結合患者臨床治療病程導致誤診,肺部感染經規范系統的抗感染治療多會好轉,CT征象的嚴重程度多與臨床癥狀相對應,因此提醒放射科醫生,在影像學征象與臨床癥狀不符時,應緊密結合臨床病程的發展,不盲從外院或首診結果。③受患者既往史干擾,對影像學征象分析不夠,未認真做鑒別:本組3例誤診為塵肺、1例誤診為細支氣管肺泡癌者,分析當時首診醫生僅根據患者長期粉塵接觸史及肺癌家族史,結合臨床癥狀及體征武斷做出診斷,而對患者胸部CT的相關征象分析不夠,塵肺病灶主要位于雙上肺,細支氣管肺泡癌的縱隔淋巴結常增大,且二者胸部CT表現均無“鋪路石”樣或“地圖”樣改變,因此提示在CT診斷過程中,需要結合多方面征象綜合考慮并進行鑒別,避免僅憑患者既往史或臨床表現武斷下結論。④放射科醫生診斷較為盲目,缺乏前后對照:PAP臨床無特異性表現,患者多合并肺部感染并出現相關癥狀后前來就診,首診較易誤診為“肺炎”或“肺部感染”,因感染灶掩蓋PAP典型表現,PAP合并感染時CT征象不典型容易誤診,患者經治療后臨床癥狀好轉,而影像學表現依舊明顯,但部分病例的診斷仍盲從外院或首診結果;故放射科醫生除了提高專業能力水平外,還應培養責任心,在做出診斷時,應及時對之前的影像學資料進行回顧性對照分析,認真對比治療前后的影像學表現,從而得出較為正確的結論。本組9例無癥狀或癥狀較輕者,CT診斷時即與外院影像學資料做了充分的對比從而避免誤診。
綜上所述,PAP是一種較為罕見的肺部疾病,影像學檢查尤其是CT征象具有一定的特異性,最主要的特點是與臨床癥狀表現不一致,在本病的診斷及鑒別中有著極為重要的作用,進一步確診依賴組織病理學檢查。

