優化洗胃流程在急性中毒患者中的應用效果
張偉男, 季學麗, 張 麗, 王鵬程, 印佳佳, 胡海洋
(南京醫科大學第一附屬醫院 急診科, 江蘇 南京, 210029)
經消化道攝入毒物導致的中毒患者包括食物中毒、藥物中毒以及有機磷、百草枯等農藥中毒等。對于經消化道攝入引起的中毒,快速清除胃腸中殘留毒物是治療的關鍵[1]。洗胃能有效清除經消化道吸收的毒物[2], 但洗胃操作不當或洗胃并發癥仍會對機體造成一定的損傷。因此,對洗胃并發癥進行分析,優化急性中毒患者洗胃流程,配合有效的護理干預措施,可減少洗胃并發癥的發生,降低急性中毒患者病死率,使急性中毒患者獲得最佳救治效果[3]。本研究對急性中毒洗胃患者的護理流程進行優化,制訂標準化的洗胃流程,以提高急性中毒患者的救治效果,現將結果報告如下。
1 資料與方法
1.1 一般資料
本研究采用連續入組法,選取2020年1—12月急診急性中毒洗胃患者為常規組,選取2021年1—12月接受洗胃流程優化的急診急性中毒洗胃患者為優化組。納入標準: ① 急診來院口服中毒患者,符合中毒診斷標準[4]; ② 毒物類型包括農藥中毒和藥物過量,農藥品種包括有機磷、百草枯、敵草快、除蟲菊酯等,藥物品種主要包括鎮靜催眠藥、抗抑郁藥、抗癲癇藥、降血壓藥等; ③ 患者或家屬簽署洗胃知情同意書,同意進行洗胃操作。排除標準: ① 就診時未主訴有毒物接觸史者、診療過程中毒物檢測陽性者以及錯過最佳洗胃時間者; ② 就診時主訴有毒物接觸史者,診療過程中毒物檢測陰性者,未予洗胃者; ③ 中毒前有消化道穿孔、食管胃底靜脈曲張、上消化道出血等洗胃禁忌證者。
一般資料由急性中毒質控小組的一般資料收集員通過急診信息系統收集,包括患者姓名、性別、年齡、就診卡號、既往史、過敏史、既往用藥情況等基本信息; 中毒原因、毒物接觸時間、入院時生命體征、體格檢查、實驗室血尿檢驗、毒檢等檢查及檢驗結果。試驗數據由急性中毒質控小組的數據統計員從急診急性中毒綠色通道入組患者中收錄符合納入標準的患者,剔除符合排除標準的患者,數據包括就診后至洗胃醫囑下達時間、護士準備洗胃用物時間、就診后至患者洗胃開始時間等關鍵時間點; 洗胃醫囑下達后護士置管遇到的問題、洗胃開始后患者出現洗胃并發癥類型及頻次,出現并發癥后護士處理情況等洗胃過程中的關鍵信息; 洗胃后毒物清除情況、患者中毒癥狀體征改善情況、患者檢查檢驗復檢結果; 患者從接診至洗胃開始的時間、患者洗胃液量、患者洗胃時間、符合納入標準的急性中毒患者數、洗胃總人數、洗胃患者并發癥發生種類及人數、急性中毒患者洗胃處理后存活及死亡人數等。
為了確保數據可靠,本研究進行一系列質量控制措施: ① 嚴格遵循納入及排除標準,避免選擇偏倚的產生; ② 通過相關統計學方法避免隨機誤差及混雜偏倚的產生; ③ 資料收集員和數據統計員經統一培訓,收集研究資料時應用統一量表,所有洗胃患者均使用同一臺型號為天津同業SC-Ⅲ自動洗胃機,以避免信息偏倚的產生。
1.2 方法
常規組具體洗胃流程為: 預檢分診臺護士評估分診→家屬掛號繳費→患者進入搶救室→醫生評估→如符合中毒診斷標準[4], 有洗胃指征且無洗胃禁忌證,下達洗胃醫囑→護士準備洗胃用物→插入洗胃管→開始洗胃。洗胃指征: 無洗胃禁忌證患者需在中毒6 h內積極洗胃,無特效解毒劑且致命性毒物中毒時間超過6 h仍考慮洗胃。洗胃液總量: 洗胃液量無上限,直至洗出胃液澄清且無毒物殘渣為止,或至洗胃途中出現嗆咳、嘔吐、誤吸、胃黏膜出血等并發癥為止。有機磷等農藥中毒患者中毒24 h內給予反復洗胃。常規洗胃流程見圖1。
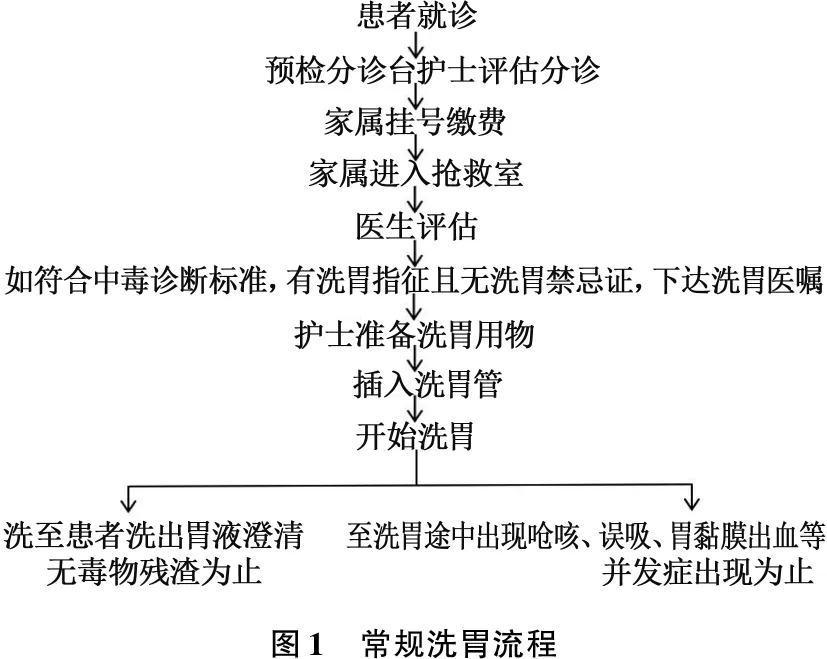
優化組具體步驟為: 依托南京醫科大學中毒研究所,在醫院急診中心中毒亞專科小組下,成立急性中毒質控小組。設組長1人,負責統籌安排組員完成任務,組織會議匯報、制訂優化流程。組員9人,負責收集急性中毒患者洗胃數據并進行數據整理分析; 每周1次急診中毒質控會匯報; 會上與急診中毒組醫師就當周中毒洗胃患者數據進行分析并討論洗胃并發癥發生原因; 通過查閱文獻、會上討論等途徑找出解決辦法,進行持續質量改進。在分析既往急性中毒洗胃患者洗胃并發癥發生情況并學習相關理論知識及文獻后,形成優化后的急性中毒患者洗胃流程,最終制訂急性中毒洗胃標準化流程。對全科護士進行優化后洗胃流程、洗胃用物準備、洗胃置管等洗胃方法培訓并考核。
優化后急性中毒洗胃流程為: ① 患者就診后,預診臺立即啟動中毒綠色通道。② 洗胃護士準備洗胃用物。③ 醫生評估,優化后洗胃標準為符合中毒診斷標準[4]; 有洗胃指征且無洗胃禁忌證; 對于農藥中毒及致命性毒物中毒患者,中毒4 h內積極洗胃[5]; 對于藥物中毒患者且無特效解毒劑時, 1 h內予以洗胃,否則不予洗胃[6]。若急性中毒患者符合優化后洗胃標準,則醫生下達洗胃醫囑。④ 接到醫囑后,護士立即行床邊洗胃。⑤ 急性中毒質控小組成員介入,全程監督指導護士洗胃并收集、記錄相關數據。⑥ 洗胃液量控制在10 L內,洗胃液量到達10 L后,無論洗出胃液澄清與否,均暫停洗胃[7]。⑦ 洗胃過程中患者出現嗆咳、嘔吐、誤吸、胃黏膜出血等并發癥時暫停洗胃。優化后洗胃流程見圖2。
1.3 評價指標
比較2組患者從接診至開始洗胃的時間、洗胃液量、洗胃時間、洗胃率、洗胃并發癥(嗆咳、嘔吐、胃黏膜出血、電解質紊亂等[8])發生率、病死率。
1.4 統計學方法
2 結 果
2.1 2組患者一般資料比較
本研究共納入260例患者,其中優化組124例,男54例,女70例,年齡13~94歲,平均年齡44歲; 常規組136例,男61例,女75例,年齡13~91歲,平均年齡43歲。2組患者一般資料比較,差異無統計學意義(P>0.05), 見表1。
2.2 2組患者洗胃相關指標比較
優化組患者從接診至洗胃開始的中位時間為2.50(2.00, 4.75) min, 短于常規組的19.00(16.00, 24.25) min, 差異有統計學意義(P<0.05)。優化組患者洗胃液量少于常規組,差異有統計學意義(P<0.05), 見表2。優化組患者洗胃時間為17(14, 19) min, 短于常規組的27(19, 35) min, 差異有統計學意義(P<0.05)。優化組洗胃率為41.94%(52/124), 低于常規組的54.41%(74/136), 差異有統計學意義(P<0.05)。
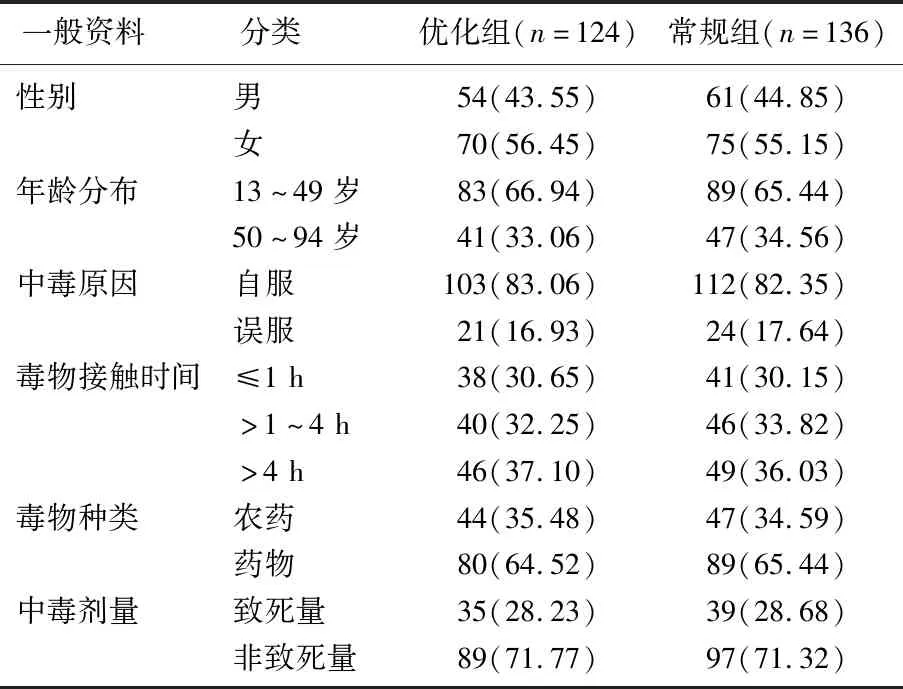
表1 2組患者一般資料比較[n(%)]
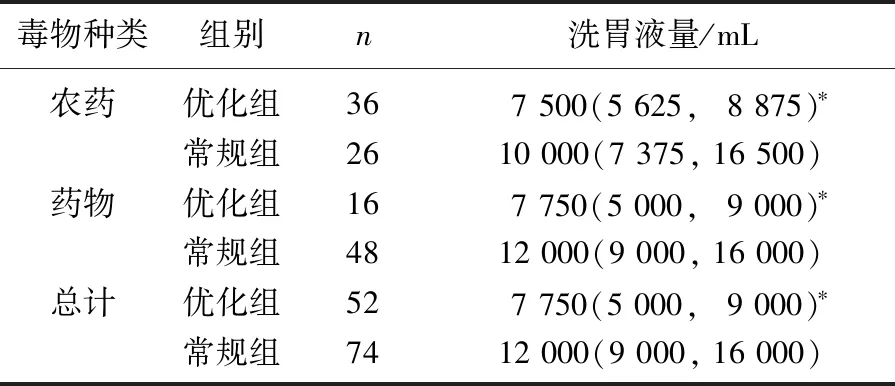
表2 2組患者洗胃液量比較[M(P25, P75)]
2.3 2組洗胃患者并發癥發生率及病死率比較
優化組洗胃患者并發癥發生率為21.15%(11/52), 低于常規組的47.30%(35/74), 差異有統計學意義(P<0.05), 見表3。優化組洗胃死亡2例(3.85%), 存活50例(96.15%); 常規組洗胃死亡11例(14.86%), 存活63例(85.14%); 優化組洗胃患者病死率低于常規組,差異有統計學意義(P<0.05)。
3 討 論
3.1 實施優化后洗胃流程可以縮短急性中毒患者接診至洗胃開始的時間
研究[9]表明,急性中毒1 h內洗胃可以有效改善患者急性中毒后24 h內癥狀和體征,急性中毒6 h內洗胃只能改善部分急性中毒癥狀和體征。本研究通過優化洗胃流程,使急性中毒患者洗胃前的家屬掛號繳費、醫生評估、護士準備用物等環節同步進行,在中毒綠色通道診治流程的基礎上,縮短了從接到醫囑到開始洗胃的時間。
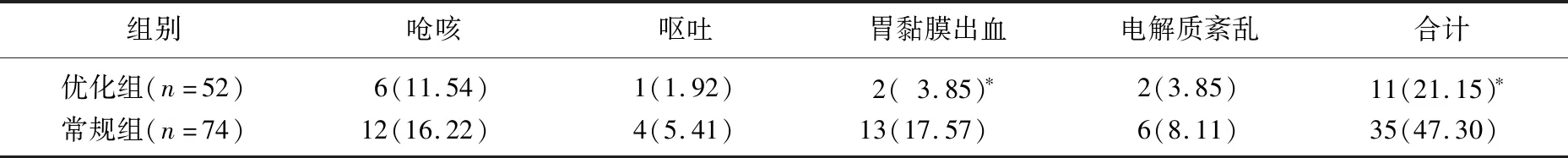
表3 2組洗胃患者并發癥發生率比較[n(%)]
3.2 實施優化后洗胃流程可以減少急性中毒患者洗胃液量及縮短洗胃時間
洗胃是最主要的消化道毒物清除方法[10], 但會產生一系列的并發癥。馬天龍等[7]研究表明,洗胃清除毒物的能力主要集中在第1個10 L洗胃液,第2個10 L洗胃液清除毒物的能力明顯下降。本研究通過優化急性中毒洗胃流程,嚴格把控洗胃液量在10 L以內,同時在減少洗胃液量的基礎上有效縮短了洗胃時間。
3.3 實施優化后洗胃流程可以降低急性中毒患者洗胃率
國際臨床毒理學家研究小組在2004年、2013年的更新中均聲明: 在中毒患者的治療中,不應常規使用洗胃[11-12]; 在實驗研究中,洗胃清除毒物的量具有很高的個體差異性; 沒有明確的證據證實洗胃可以改善預后,而洗胃可能增加某些并發癥的發病率; 洗胃不應該被考慮,除非患者口服了致命劑量的毒物,并且洗胃應該在服毒后60 min內進行。然而,有學者提出發展中國家的患者中毒物大部分為殺蟲劑等農藥,盡管洗胃治療存在明顯的并發癥,但仍然是中毒患者重要的治療方法之一[13]。本研究通過嚴格把控洗胃指征,限定不同毒物洗胃時間窗,有效降低急性中毒患者洗胃率。
3.4 實施優化后洗胃流程可以降低急性中毒患者洗胃并發癥發生率
洗胃并發癥主要包括嗆咳、嘔吐、胃黏膜出血、電解質紊亂等,均會延長患者住院時間,增高住院費用[14]。本研究通過優化急性中毒患者接診、評估環節,培訓考核洗胃護士準備用物等環節以縮短急性中毒患者接診至洗胃開始時間; 嚴格控制洗胃液量; 嚴格把控洗胃指征以降低洗胃率; 洗胃并發癥發生率降至21.15%。
3.5 實施優化后洗胃流程可以降低急性中毒患者病死率
本研究通過優化急性中毒患者洗胃流程,有效降低了急性中毒患者洗胃并發癥的發生率,從而使急性中毒洗胃患者病死率降低至3.85%, 對于急性中毒患者的診療護理具有臨床指導意義。本研究仍存在一些不足: 本研究收集了急診科24個月的相關數據,因部分患者由下級醫院首診洗胃后轉至本院,存在對首次洗胃詳細資料收集不足的情況,無法進行洗胃前后對比,導致部分患者無法入組,病例數偏少。后續研究將進一步擴大樣本量,收集完整的數據,以獲得更為客觀的結論。

