經陰道內鏡手術在無性生活生育年齡女性子宮內病變的臨床應用
李云飛 黃曉武 夏恩蘭
(首都醫科大學附屬復興醫院宮腔鏡中心,北京 100038)
受中國傳統文化的影響,成年女性,如果無性生活史,處女膜是否會發生醫療性損傷仍是患者和婦產科醫生共同關注的話題。隨著陰道內鏡與宮腔鏡技術的不斷發展,宮腔鏡檢查或經陰道宮腔鏡手術已經成為診治無性生活女性疾病的首選治療方法[1-2]。目前,雖然陰道內鏡及宮腔鏡檢查對于幼女及青春期女性的診治報道[3-5]較多,但對于無性生活生育年齡女性的宮腔內病變的診治報道卻僅局限于宮腔鏡檢查或小樣本的個例報道[6-9],對于保護處女膜的經陰道宮腔鏡手術報道卻很少。因此本研究回顧性分析自2017年1月至2021年1月來首都醫科大學附屬復興醫院宮腔鏡中心就診的152例無性生活的生育年齡患者的臨床資料,為該類患者的臨床診治提供一定的理論依據與經驗分享。
1 對象與方法
1.1 研究對象
回顧性分析2017年1月至2021年1月首都醫科大學附屬復興醫院收治的無性生活生育年齡患者152例。患者年齡20~42歲,平均年齡(30.2±4.5)歲。本研究經首都醫科大學附屬復興醫院倫理委員會審批通過,倫理學審批號:2022FXHEC-KSP016。納入標準:①首都醫科大學附屬復興醫院宮腔鏡中心就診的無性生活;②年齡≥18歲且≤45歲;③具有生育要求的女性患者;④患者知情同意。排除標準:①有性生活史;②年齡<18歲或>45歲;③無性生活史但無月經初潮;④兩性畸形或女性生殖器官異常無生育功能;⑤就診1年內使用激素替代治療、抗凝藥物或選擇性雌孕激素受體調節劑;⑥合并心、肺、肝、腎等重要臟器功能嚴重受損或生殖器官之外其他器官惡性腫瘤,均不納入該項研究。所有組織病理標本均經過至少2名病理科醫師檢查證實。
1.2 術前準備
本研究所有患者均在手術前完善血常規、尿常規、肝、腎功能、凝血4項、傳染病系列等實驗室檢查,除外手術禁忌證;行經陰道超聲檢查子宮及雙側附件以除外盆腔病變;向患者及家屬交代病情并簽署手術知情同意書,充分告知處女膜損失風險;貧血患者術前給予輸血或補血對癥治療。
1.3 宮腔鏡檢查及電切術治療
本研究患者住院后均給予丙泊酚靜脈麻醉,術前15~30 min靜脈滴注間苯三酚注射液40~80 mg, 5 min左右滴完,用于軟化宮頸,作用時間可持續45 min。取0.9%(質量分數)氯化鈉注射液作為膨宮介質,灌流液速度為320 mL/min,設置膨宮壓力為10.64~13.30 kPa,使用4.5 mm外鞘的連續灌流硬性宮腔檢查鏡和8.5 mm外鞘的雙極電切鏡(奧林巴斯醫療器械公司,日本)。靜脈麻醉成功后,常規消毒外陰,將尿管置入陰道內,將有效碘濃度為0.05 g/mL的碘伏溶液自尿管注入陰道內進行消毒,在腹部超聲引導下先行陰道內鏡及宮腔鏡檢查,充分評估陰道、子宮頸管及子宮腔內的病變部位、體積、形狀及宮腔四壁內膜的情況;然后在宮腔鏡的直視指引下,宮頸鉗鉗夾宮頸前唇或后唇,在腹部超聲的引導下探擴宮腔及宮頸管,自4.5號逐號擴宮至9.5號,以外鞘8.5 mm外鞘的雙極電切鏡,完成宮腔鏡下子宮內膜息肉、子宮黏膜下肌瘤、宮頸息肉或病變及子宮內膜病變切除或活檢等手術操作,并以電切環定位刮取少許異常或正常部分子宮內膜組織送病理。術畢檢查處女膜是否完整或損傷。
術中嚴格記錄患者生命體征、手術時間、出血情況,術中是否存在子宮穿孔、宮頸裂傷、處女膜及陰道壁損傷情況,是否發生經尿道前列腺電切術(transurethral resection of prostate,TURP)綜合征、氣體栓塞、感染等手術并發癥;術后2 h觀察患者飲食、精神、下床活動等恢復情況。
1.4 術后隨訪
術后嚴密隨訪病理檢查結果,根據宮腔鏡手術和病理檢查結果給患者制定個體化治療方案。術后第1個月患者均來首都醫科大學附屬復興醫院宮腔鏡中心門診進行復診,根據患者病情術后第3、6和12個月酌情門診復診或電話隨訪,隨訪手術前后首都醫科大學附屬復興醫院宮腔鏡中心的治療效果:詢問患者一般情況、月經情況、手術前后臨床癥狀是否改善;來首都醫科大學附屬復興醫院宮腔鏡中心門診進行復診的患者均進行經陰道婦科超聲檢查,評估子宮內膜和宮頸管回聲情況;對于子宮內膜復雜性增生和非典型增生患者在術后根據口服藥物保守治療的診治原則分別在術后第3個月、第6個月進行相應的宮腔鏡檢查和定位活檢子宮內膜病理,動態評估治療效果、調整用藥;對于子宮內膜惡性腫瘤患者術后給予根治性手術治療,術后隨訪手術恢復情況、指導進一步的治療。
1.5 統計學方法
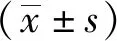
2 結果
2.1 患者一般情況
患者就診原因中異常子宮出血126例(82.8%),陰道腫物脫出7例(4.6%),痛經或慢性盆腔痛6例(4%),體檢超聲提示宮腔內異常而無癥狀患者13例(8.6%)。異常子宮出血患者中月經經期延長、經量增多56例(44.4%),陰道不規則出血35例(27.9%),月經間期出血25例(19.8%),月經稀發10例(7.9%)。所有患者中合并貧血59例,其中合并輕度貧血32例、中度貧血18例,重度貧血9例,曾輸血治療3例,合并糖尿病5例,合并高血壓11例,合并甲狀腺疾病23例。
2.2 手術及術后恢復
152例患者均由具有豐富經驗的高年資主治醫師和主任醫師實施手術,靜脈麻醉效果滿意,擬定的手術方式均順利完成,宮腔鏡鏡下診斷子宮內膜息肉、子宮黏膜下肌瘤及子宮頸息肉的患者共115例,這些患者均在宮腔鏡檢查同時進行經陰道宮腔鏡電切術,除3例彌漫性子宮肌瘤病患者外,均一期手術完全切除宮腔內及宮經管內病變;宮腔鏡檢查可疑子宮內膜病變者37例,除2例鏡下識別為子宮內膜惡性腫瘤的患者僅行多點定位活檢內膜病理外,均術中切除所有肉眼下可疑病變內膜送病理,避免漏診。手術過程均順利,手術時間為10~58 min,平均手術時間(21.4±6.2) min,出血量5~20 mL。無陰道壁損傷、宮頸裂傷、子宮穿孔、TURP綜合征、氣體栓塞等并發癥,有13例患者處女膜輕度擦傷、未縫合,3例患者處女膜輕度裂傷、給予各縫合一針。術畢2 h患者均恢復正常飲食,精神狀態佳,均可正常下床活動。
2.3 術后病理結果及對應治療
152例患者術后病理檢查結果中子宮內膜息肉81例、子宮黏膜下肌瘤25例、子宮頸息肉9例、子宮內膜增生(增生期改變、單純性增生、復雜性增生)22例、子宮內膜非典型增生13例、子宮內膜癌2例。子宮內膜息肉、子宮黏膜下肌瘤及子宮頸息肉均同時行經陰道宮腔鏡電切術,除3例彌漫性子宮肌瘤病患者實施二次手術外,均一期手術完整切除宮腔內及宮經管內病變;宮腔鏡檢查可疑子宮內膜病變者,術中切除所有肉眼下可疑病變內膜送病理,術后根據其病理類型,參照2017年《中國內膜增生診療共識》[10]給予個性化孕激素藥物保守治療,嚴密隨訪,充分知情同意后進行保留患者的生育能力治療;子宮內膜惡性腫瘤患者分別行根治性手術治療,術后給予相應的放射治療聯合化學藥物治療(以下簡稱放化療)。
2.4 術后隨訪
術后通過門診復診及電話隨訪,異常子宮出血患者中由于子宮內膜息肉、子宮黏膜下肌瘤、子宮內膜增生而引起的月經經期延長、經量增多、陰道不規則出血和月經間期出血的89例患者臨床癥狀完全緩解;由于子宮內膜增生和非典型增生引起的月經經期延長、經量增多、陰道不規則出血及月經稀發的35例患者中,通過口服孕酮、短效口服避孕藥等激素藥物治療與調節,其中有22例患者(子宮內膜復雜性增生患者9例和子宮內膜非典型增生患者13例)分別在術后第3個月和/或第6個月進行相應的宮腔鏡檢查和定位活檢子宮內膜,病理回報均提示治療有效,臨床癥狀均完全緩解;由于子宮黏膜下肌瘤和子宮頸息肉而引起的陰道腫物脫出患者7例,手術后臨床癥狀完全緩解;由于子宮黏膜下肌瘤和子宮頸息肉引起的痛經或慢性盆腔痛患者共6例,3例痛經和1例慢性盆腔痛臨床癥狀完全緩解,1例痛經和1例慢性盆腔痛臨床癥狀部分緩解;體檢超聲提示宮腔內異常而無癥狀患者13例,術后均超聲提示宮腔及宮頸管回聲恢復正常。子宮內膜惡性腫瘤患者2例均在術后給予根治性手術治療,術后隨訪恢復良好。本研究中59例貧血患者術后通過口服補血藥物恢復正常后,均未再出現貧血癥狀。
3 討論
本研究中發現子宮內膜息肉、子宮肌瘤和子宮頸息肉的患者共115例,其中有3例患者因彌漫性子宮肌瘤病需手術分期完成,其他112例患者的良性疾病均一期手術全部切除、完全治愈;子宮內膜病變(子宮內膜增生期改變、單純性增生、復雜性增生及非典型性增生)的患者35例和子宮內膜惡性腫瘤2例,均通過經陰道宮腔檢查或手術,對子宮內膜進行全面評估,宮腔鏡直視下獲取子宮內膜標本,準確全面地評估子宮內膜病變的病理類型,根據病理結果指導臨床給予患者個體化的激素藥物保守治療或手術治療。
這些患者均在靜脈麻醉下成功完成,手術時間從最短10 min到最長58 min不等,平均手術時間(21.4±6.2) min,術中出血量5~20 mL,均無感染、子宮穿孔、宮頸裂傷、TURP綜合征、氣體栓塞等手術并發癥。手術結束時檢查處女膜,有13例患者處女膜輕度擦傷、未縫合,3例患者處女膜輕度裂傷、各給予縫合一針,處女膜醫療性損傷占2%。術后2 h患者均可下床活動、均可正常飲食,術后無發熱、出血、感染等并發癥。
本研究中成功實施經陰道內鏡進行宮腔鏡手術,對臨床工作經驗的總結,主要有以下幾點:第一,宮頸預處理。宮腔鏡宮頸預處理的方法有很多種,主要分為物理和藥物擴張兩種方法,如宮頸擴張棒、米索前列醇、間苯三酚、卡孕栓等[11]。物理擴張方法不適合無性生活的女性,藥物擴張方法中間苯三酚是一種平滑肌解痙藥, 但不具有抗膽堿作用,也不會引起子宮平滑肌收縮導致內膜出血,不會干擾手術中的術野,特別適合宮腔鏡檢查與宮腔鏡手術同時進行的患者。許宵[12]將間苯三酚應用于宮腔鏡術中,發現用藥前后宮頸無阻力可通過的擴宮器號數有顯著差異,具有較大的臨床應用優勢。本研究在手術時給予間苯三酚注射液后軟化宮頸效果顯著,宮頸擴張均順利。
第二,靜脈麻醉。由于患者高度緊張、手術操作需要一定的鏡體活動度,在處女膜孔直徑小的限定下,所有手術操作必須借助麻醉藥物的肌松作用才能順利進行。Nakhal等[13]研究中推薦在麻醉狀態下進行陰道內鏡/宮腔鏡檢查,研究[8,13-14]報道無性生活女性的子宮內膜息肉及黏膜下肌瘤的個例手術亦是在靜脈麻醉下完成,均未損傷處女膜。
第三,手術操作全程在“直視下”進行。既往無性生活女性的處女膜直徑小,即使靜脈麻醉下,置入陰道窺器也困難,無法顯露出子宮頸陰道部,宮頸鋏持及擴張困難。本研究中,在硬性宮腔鏡檢查的引導下,將宮頸抓鉗通過處女膜孔置入陰道內,直視下直接鉗夾宮頸前唇或后唇,準確安全,既不損傷處女膜,也避免誤夾陰道壁,在陰道內鏡檢查的操作基礎上易于掌握學習;隨后在靜脈麻醉的松弛作用下可將宮頸陰道部輕輕向外牽拉,盡量接近處女膜孔;轉行腹部超聲監護,在超聲影像的“直視下”,以Hegar擴宮棒自4號逐號探擴宮經管至9.5號;最后直視下將8.5 mm外鞘的雙極宮腔鏡電切鏡順利置入宮經管及宮腔內,在超聲影像的“直視下”,安全有效地完成宮腔鏡下宮腔內病變的切除術[15-16]。
在實施電切術的過程中,雖然處女膜有一定的彈性,在麻醉狀態下也比較松弛,允許電切鏡頸體有一定的活動角度,但一定要避免頸體擺動幅度過大、過猛,盡量減少頸體進出處女膜孔的次數,如需卵圓鉗鉗夾取出體積較大或質地較硬的組織標本時(如子宮肌瘤),一定要緩慢通過處女膜孔,避免取出過快或用力過猛而損傷處女膜。手術結束時,取出宮頸鉗,在電切鏡退出宮頸、陰道時,直視下觀察宮頸陰道部鉗夾處是否有活動性出血(如發現有出血則同時宮腔鏡下電凝止血)、處女膜是否完整。
第四,手術醫生經驗豐富。本研究所在的首都醫科大學附屬復興醫院宮腔鏡中心是全國宮腹腔鏡培訓中心,具有規范、嚴格的醫師培訓體系與先進的宮腔鏡手術設備。本研究中所有患者均由該中心經驗豐富、技術嫻熟的高年資主治醫師或主任醫師完成手術,這些醫生均是在熟練掌握陰道內鏡與常規宮腔鏡手術技巧的基礎上經陰道內鏡宮腔鏡電切術操作,強力保證手術的成功、安全與有效。
經陰道宮腔手術的全程均是在宮腔鏡直視下或腹部超聲影像的“直視下”完成,既保證了宮腔內病變的完整切除、手術的安全性,又避免了對處女膜的損傷,是臨床上值得推廣的一項新技術。異常子宮出血是婦科常見的癥狀或體征,指與正常月經的周期頻率、規律性、經期長度、經期出血量中的任何一項不符,源自子宮腔的異常出血[17]。
在臨床工作中,對于無性生活的女性患者,由于患者本人或醫生雙方對處女膜損傷的恐懼或顧慮,往往首先采用期待觀察或藥物治療,使患者異常子宮出血的病程延長或癥狀反復出現,這不僅僅使一些患者貧血的癥狀反復發作、甚至輸血治療,更使一些患者的子宮內膜病變在確診時就已經到達復雜性增生、非典型增生、甚至癌癥,導致患者潛在的生育功能受到威脅或喪失。所以對于無性生活生育年齡女性患者如出現異常子宮出血時,及時有效的宮腔鏡檢查和子宮內膜活檢是非常必要的。Dueholm等[18]研究中亦指出異常子宮出血早期評估最有效的方法是宮腔鏡檢查結合子宮內膜活檢。
在本研究中,無性生活生育年齡女性就診的原因中,異常子宮出血共126例,占全部就診患者的82.8%,其中子宮內膜息肉81例、子宮黏膜下肌瘤25例、子宮頸息肉9例,這些宮腔內明確的占位性良性疾病,僅單純應用藥物治療而不實施宮腔鏡手術是無效的,只有通過宮腔鏡下手術切除病變,從病因上徹底治療子宮異常出血,避免陰道腫物脫出、痛經和貧血等臨床癥狀的發生,另外本研究中發現子宮內膜增生(增生期、單純或復雜性增生)22例、非典型增生13例、子宮內膜透明細胞癌1例、子宮內膜腺癌1例,這些患者的病程從幾個月至幾年不等,有一些患者甚至從青春期開始就出現月經失調至今,既往均未行診刮或宮腔鏡檢查。
子宮內膜單純性或復雜性增生20年內進展為子宮內膜癌的風險雖然<5%, 但存在異常子宮出血者,推薦足療程、規范的孕激素治療,且復雜性增生患者用藥3個月后需進行內膜活檢[10,19]。子宮內膜非典型增生是子宮內膜癌的癌前病變,其發病率比子宮內膜癌高3倍,若不治療,其可能進展為子宮內膜癌[19],陳曉軍等[20]報道,約22%~66%的患者將發生不孕,影響其身心健康。子宮內膜增生病變自月經初潮后任何年齡都可能發生,臨床可表現為各種形式的異常子宮出血,可引起貧血和生育能力的降低,早期診斷、規范治療尤其重要,以防止進展為子宮內膜惡性腫瘤。隨著生活節奏的加快、生育年齡推后、少生育或不生育的影響,子宮內膜癌年輕化越來越引起大家的關注[21-23]。
一些無性生活史的女性,日常生活中常常不重視婦科體檢,恐懼醫療性處女膜損傷,往往病程遷延,病程幾年或二十余年,在就診時已經進展為子宮內膜惡性腫瘤。本研究中兩位子宮內膜惡性腫瘤的患者年齡均<35歲:一位患者33歲,罹患子宮內膜透明細胞癌,某專業在站博士后,自初潮月經不規律,30~90 d,經期5~20 d,就診時因為陰道淋漓出血不凈3個月才來門診,既往曾間斷藥物保守治療,因恐懼處女膜損傷而未曾進行過子宮內膜活檢評估;另一位患者31歲,罹患子宮內膜樣腺癌伴磷化,金融行業職員,陰道不規則出血半年、增多2個月才來門診就診,既往不曾進行婦科體檢及相關的檢查或治療。因此,對于伴有異常子宮出血的無性生活史的生育年齡女性,及時進行經陰道內鏡宮腔鏡手術是非常必要的。
綜上所述,經陰道內鏡宮腔鏡手術治療無性生活女性的宮腔內及宮頸病變是微創、安全和可行的,它可以在有效保護處女膜的前提下,及時準確地早期診治宮腔內病變,針對病因及時對癥治療,避免病情拖延或進一步惡化,從而提高無性生活育齡女性的生活質量,為其潛在的生育能力保駕護航。
利益沖突所有作者聲明無利益沖突。
作者貢獻聲明李云飛:研究實施、論文撰寫、數據收集、分析及統計;黃曉武:研究設計及實施、論文指導;夏恩蘭:研究設計、論文指導。

