希浦氏系統(tǒng)起搏在需要高比例心室起搏心力衰竭患者中長期治療效果研究
王 娜, 許國卿, 梁延春, 于海波, 徐白鴿, 焉曉蕾, 高 陽, 武 敏, 劉 榮, 王祖祿
北部戰(zhàn)區(qū)總醫(yī)院 心血管內(nèi)科,遼寧 沈陽 110016
右心室起搏(right ventricular pacing,RVP)是目前指南推薦治療高比例心室起搏不伴有射血分?jǐn)?shù)下降心力衰竭患者的起搏治療方式之一。但RVP會人為造成左束支傳導(dǎo)阻滯(left bundle branch block,LBBB),心室收縮不同步,進(jìn)而發(fā)生或加重患者心力衰竭。對于高比例心室起搏患者,長期RVP會增加心力衰竭及心房顫動的發(fā)生風(fēng)險(xiǎn)[1-3]。目前,希浦氏系統(tǒng)起搏(His-Purkinje system pacing,HPSP)是臨床應(yīng)用最為生理性的心室起搏方式之一[4-9],包括希氏束起搏(His bundle pacing,HBP)和左束支起搏(left bundle branch pacing,LBBP),能夠避免因RVP造成的LBBB。有研究報(bào)道,與傳統(tǒng)RVP相比,在心室起搏比例>40%的患者中,HBP患者的病死率及心力衰竭住院率明顯降低[10]。近年來,HBP作為心臟再同步治療的一種治療策略,被越來越多地應(yīng)用[11-15]。另有研究發(fā)現(xiàn),LBBP與HBP的臨床預(yù)后相似[16-21]。但HPSP在需要高比例心室起搏的心力衰竭患者中的應(yīng)用卻少見報(bào)道。本研究旨在探討HPSP在需要高比例心室起搏心力衰竭患者中的長期治療結(jié)果。現(xiàn)報(bào)道如下。
1 對象與方法
1.1 研究對象 選取自2016年12月至2019年7月于北部戰(zhàn)區(qū)總醫(yī)院行永久HPSP治療的26例需要高比例心室起搏的心力衰竭患者為研究對象。納入標(biāo)準(zhǔn):(1)高度房室傳導(dǎo)阻滯(atrial-ventricular block,AVB),左室射血分?jǐn)?shù)(left ventricular ejection fraction,LVEF)<50%;(2)心房顫動伴緩慢心室率,LVEF<50%。所有患者中,男性20例,女性6例;年齡38~89歲,平均年齡(64±11)歲;心房顫動慢心室率伴心力衰竭17例(包括5例完全性右束支傳導(dǎo)阻滯),心房顫動伴完全性AVB 4例,緩慢性心房顫動13例,高度AVB伴心力衰竭9例(包括6例完全性右束支傳導(dǎo)阻滯);QRS寬度80~180 ms,平均(120±30)ms。本研究經(jīng)醫(yī)院倫理委員會批準(zhǔn)。所有患者均簽署知情同意書。
1.2 研究方法
1.2.1 手術(shù)方法 沿鎖骨下靜脈或腋靜脈路徑將預(yù)塑形鞘管(C315鞘管,美敦力公司)送至三尖瓣膈瓣附近,沿鞘管遞送SelectSecure起搏導(dǎo)線(3830導(dǎo)線,美敦力公司),將起搏導(dǎo)線的遠(yuǎn)端露出鞘管頭端,應(yīng)用電生理記錄系統(tǒng)(PORTA-Ⅰ,錦江電子公司),以增益不少于0.05 mV/mm、50~100 mm/s的走紙速度描記心腔內(nèi)電圖。標(biāo)測到HB電位后,以5.0 V/1.0 ms起搏輸出開始HBP測試。當(dāng)HB被證實(shí)起搏奪獲且起搏閾值<2.0 V/1.0 ms后,順時針旋轉(zhuǎn)導(dǎo)線平均4~6圈進(jìn)行固定。如果在5次嘗試后仍未找到合適的HBP位置或手術(shù)X射線曝光時間>15 min,則視為HBP失敗。HBP失敗者,考慮行LBBP起搏。將起搏導(dǎo)線向心室側(cè)移動,直至標(biāo)測不到希氏束電位后,在該區(qū)域進(jìn)行起搏,體表心電圖呈現(xiàn)“W”型,深旋電極并測試,體表心電圖可見胸前導(dǎo)聯(lián)R波逐漸增高,以5.0 V/1.0 ms起搏輸出開始測試,當(dāng)左束支被證實(shí)起搏奪獲的起搏閾值<2.0 V/1.0 ms后,證實(shí)LBBP成功。如果在5次嘗試后仍未找到合適的LBBP位置,或手術(shù)X射線曝光時間>15 min,視為LBBP失敗。行HPSP失敗者均考慮經(jīng)冠狀靜脈途徑行經(jīng)典雙心室起搏(biventricular pacing,BVP)。
1.2.2 起搏器選擇、導(dǎo)線連接與參數(shù)設(shè)置 (1)對于心房顫動緩慢心室率且具有植入型心律轉(zhuǎn)復(fù)除顫器(implantable cardioverter defibrillator,ICD)適應(yīng)證的非選擇性希氏束起搏(nonselective His bundle pacing,NSHBP)或LBBP成功的心力衰竭患者,均選擇雙腔除顫起搏器。NSHBP或LBBP電極接心房插孔,除顫起搏導(dǎo)線接RV插孔,設(shè)置起搏模式為DDD;日間頻率70次/min,夜間頻率60次/min;起搏電壓為2.5 V或2倍NSHBP或LBBP起搏閾值;根據(jù)H-V間期(希氏束至RV間期)調(diào)整P-V間期,P-V間期>H-V間期至少50 ms;降低HB導(dǎo)線感知靈敏度,避免誤感知。對于僅能實(shí)現(xiàn)選擇性希氏束起搏(selective His bundle pacing,SHBP)者,進(jìn)行BVP備份選擇心臟再同步治療聯(lián)合植入式心內(nèi)除顫儀治療(cardiac resynchronization therapy-cardioverter-defibrillator,CRTD),SHBP電極接心房插孔,其余導(dǎo)線正常連接,設(shè)置起搏模式為DDD;起搏電壓為2.5 V或2倍SHBP起搏閾值;根據(jù)H-V間期設(shè)置P-V間期,使P-V間期 1.3 觀察指標(biāo) 所有患者于起搏器植入術(shù)后即刻測量HPSP起搏參數(shù),并于術(shù)后1、6、12、24及36個月進(jìn)行診室起搏器程控隨訪,復(fù)測HPSP起搏參數(shù)及超聲心動圖。隨訪起搏導(dǎo)線移位和術(shù)后并發(fā)癥發(fā)生情況。 2.1 HPSP手術(shù)及起搏器植入情況 17例心房顫動緩慢心室率伴心力衰竭成功行HPSP。其中,12例(70.6%)成功進(jìn)行NSHBP(5例植入雙腔起搏器,6例植入雙腔ICD,1例植入單腔起搏器);2例(11.8%)成功進(jìn)行SHBP,均進(jìn)行了NSHBP備份,植入雙腔起搏器;3例(17.6%)成功進(jìn)行LBBP,其中2例植入雙腔ICD,1例因NSLBBP起搏QRS寬度140 ms,需要與左心室起搏同步融合而植入CRTD。9例高度AVB伴心力衰竭成功行HPSP患者中,5例(55.6%)成功進(jìn)行NSHBP,其中4例植入雙腔起搏器,1例植入CRTD;4例(44.4%)成功進(jìn)行LBBP,其中2例植入雙腔起搏器,2例植入CRTD。 2.2 隨訪分析 患者HPSP起搏QRS時限(120±12)ms,較自身QRS時限的(120±30)ms比較,差異無統(tǒng)計(jì)學(xué)意義(P>0.05)。患者術(shù)后36個月隨訪起搏閾值相對穩(wěn)定,其中1例患者于術(shù)后1個月時起搏閾值由2.0 V/1 ms升高至2.5 V/1 ms,1例患者術(shù)后 6個月時起搏閾值由1.0 V/1 ms升高至3.0 V/1 ms,但無患者因閾值增高改為BVP。術(shù)后1、3、6、12、24、36個月時LVEF與術(shù)前比較,差異均有統(tǒng)計(jì)學(xué)意義(P<0.05)。見表1。無電極導(dǎo)線脫位及手術(shù)相關(guān)并發(fā)癥發(fā)生。 表1 HPSP術(shù)后起搏閾值及LVEF變化 需要高比例心室起搏的心力衰竭患者生理性起搏的目標(biāo)是盡可能維持正常QRS波群患者的電激動同步性,避免因RVP造成LBBB引起的心室不同步,導(dǎo)致患者心力衰竭加重。而對于寬QRS波群患者,在解決心率的同時,需糾正或改善增寬的QRS波群,改善患者電學(xué)同步以期改善心功能。長期高比例右心室心尖部起搏造成心室不同步,會增加患者心力衰竭及心房顫動的發(fā)生風(fēng)險(xiǎn)[1-3]。此外,右心室間隔部起搏并不能改善右心室心尖部起搏對LVEF的影響,同樣會造成心室收縮不同步,進(jìn)而增加心力衰竭發(fā)生風(fēng)險(xiǎn)[3,22-23]。 HBP通過直接起搏希氏束,使電激動信號沿希浦系統(tǒng)傳導(dǎo),進(jìn)而實(shí)現(xiàn)心室同步激動。Deshmukh等[24]經(jīng)過連續(xù)2年隨訪發(fā)現(xiàn),與RVP患者比較,HBP患者因心力衰竭再入院率明顯下降。Abdelrahman等[25]研究表明,與RVP相比,HBP患者發(fā)生心力衰竭再住院、死亡及升級BVP等一級終點(diǎn)事件發(fā)生率明顯降低。此外,LBBP較傳統(tǒng)RVP的QRS波群時間明顯縮短,可以恢復(fù)或改善LBBB患者的心室同步性,改善患者心功能,并且與HBP臨床預(yù)后相似,均優(yōu)于傳統(tǒng)BVP[16-21]。在需要高比例心室起搏的心力衰竭患者中,與RVP相比,BVP能改善雙心室間電激動同步性及左心室內(nèi)電激動同步性,BVP的臨床預(yù)后優(yōu)于RVP[26],但這種改善是非生理的改善方式,在具有心臟再同步治療適應(yīng)證的患者中,HBP可達(dá)到相似甚至更優(yōu)于BVP的臨床效果[27-29]。另有研究表明,HBP可以替代BVP進(jìn)行心臟再同步治療[11,15,30]。在具有心臟再同步治療適應(yīng)證的心力衰竭患者中,LBBP也可以替代BVP實(shí)現(xiàn)心臟再同步治療[31-32]。希氏-浦肯野系統(tǒng)起搏中國專家共識也提出,對有心動過緩起搏適應(yīng)證的患者(包括心房顫動患者),預(yù)計(jì)心室起搏比例≥40%,LVEF<50%,應(yīng)該考慮HPSP[33]。 綜上所述,HPSP在需要高比例心室起搏的心力衰竭患者中起搏閾值穩(wěn)定,LVEF較術(shù)前明顯改善。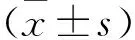
2 結(jié)果
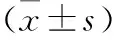
3 討論

