妊娠期糖尿病血糖控制水平與新生兒高膽紅素血癥發(fā)病的相關(guān)性
程 麗,劉瓊娜,蔣晶晶
(淮安市第二人民醫(yī)院婦產(chǎn)科,江蘇 淮安 223002)
妊娠期糖尿病(gestational diabetes mellitus,GDM)在我國發(fā)生率逐年增高,有數(shù)據(jù)顯示,國內(nèi)GDM發(fā)生率為1%~5%[1]。妊娠期孕婦的雌激素、孕激素分泌量增加,刺激胰島素分泌,同時孕婦的胎盤激素會抑制胰島素生成,形成胰島素抵抗,極易導致孕婦血糖水平升高[2]。GDM會導致巨大兒、新生兒窘迫、新生兒高膽紅素血癥(neonatal hyperbilirubinemia,NHB)及死胎等并發(fā)癥的發(fā)生,其中NHB在新生兒中發(fā)生率較高。有數(shù)據(jù)顯示,NHB占住院新生兒疾病的20%~40%[3]。NHB是出生后7d內(nèi)的新生兒再次入院治療的最常見疾病,NHB重癥患兒具有較高的致殘率和死亡率[4]。長期高水平的總膽紅素(total bilirubin,TBil)會影響患兒腦神經(jīng)細胞代謝,引起患兒神經(jīng)系統(tǒng)障礙,可造成膽紅素腦病,給患兒中樞神經(jīng)造成不可逆損傷,此外,還可對患兒心、肝、腎等重要器官產(chǎn)生不同程度損害[5]。因此,有效評估及預測NHB的發(fā)生,對降低NHB發(fā)生風險及改善其預后具有重要意義。本研究旨在探討GDM孕婦血糖控制水平對NHB發(fā)生的影響,并分析血糖控制水平對NHB發(fā)病風險的預測效能,以便在一定程度上降低NHB的發(fā)病率。
1 研究對象與方法
1.1 研究對象
選取2017年3月至2021年3月淮安市第二人民醫(yī)院收治的GDM孕婦100例為研究對象,納入GDM組。
納入標準:①自然受孕;②單胎妊娠;③分娩孕周為37~42周;④符合美國糖尿病協(xié)會制定的GDM診斷標準[6]。排除標準:①無法正常溝通的孕婦;②產(chǎn)檢或產(chǎn)后記錄數(shù)據(jù)缺失;③妊娠前合并高血壓、糖尿病者;④由已知溶血因素造成的NHB。
另選取同期在院產(chǎn)檢分娩的妊娠期無GDM,且分娩孕周及年齡匹配的孕婦100例為對照組。
根據(jù)《新生兒高膽紅素血癥診斷和治療專家共識》[7]中對NHB的診斷標準,通過新生兒經(jīng)皮膽紅素檢測和血清總膽紅素檢測結(jié)果,將GDM組中符合NHB診斷標準的新生兒納入NHB組(n=30),不符合NHB診斷標準的新生兒納入無NHB組(n=70)。
本研究已通過淮安市第二人民醫(yī)院醫(yī)學倫理委員會批準(編號:KL2935),患者均簽署知情同意書。
1.2 方法
1.2.1血糖的控制方法
孕婦于妊娠24~28周接受糖耐量檢查,若確診為GDM,則進行運動、飲食等干預,并在必要時給予胰島素。每天監(jiān)測患者血糖情況,患者入選研究后,連續(xù)3d密切監(jiān)測血糖,空腹血糖≤5.3mmol/L、糖化血紅蛋白≤6.5%、餐后2h血糖≤6.7mmol/L,認為患者血糖控制有效[8],若未達到以上要求之一,則為血糖控制不佳。
1.2.2觀察指標
查閱新生兒出生記錄、產(chǎn)科住院病歷等獲取臨床資料。①收集產(chǎn)婦一般資料:年齡、產(chǎn)前空腹血糖、家族糖尿病史、產(chǎn)前吸煙史、收縮壓、舒張壓、產(chǎn)前體質(zhì)量指數(shù)(body mass index,BMI)、生產(chǎn)方式、分娩孕周、血糖控制情況、是否缺乏母乳、是否胎膜早破、開奶時間;②收集新生兒一般資料:胎齡、出生體重、出生身長、出生頭圍、Apgar 5min評分、是否胎兒窒息、是否新生兒感染、首次胎便排出時間;③GDM組與對照組的新生兒并發(fā)癥發(fā)生情況:NHB、巨大兒、新生兒窘迫、死胎。
1.3 統(tǒng)計學方法
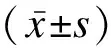
2 結(jié)果
2.1 GDM組與對照組新生兒并發(fā)癥及不良妊娠結(jié)局的發(fā)生情況
GDM組NHB、巨大兒、新生兒窘迫的發(fā)生率均明顯高于對照組,差異均有統(tǒng)計學意義(P<0.05),GDM組與對照組死胎發(fā)生率比較差異無統(tǒng)計學意義(P>0.05),見表1。
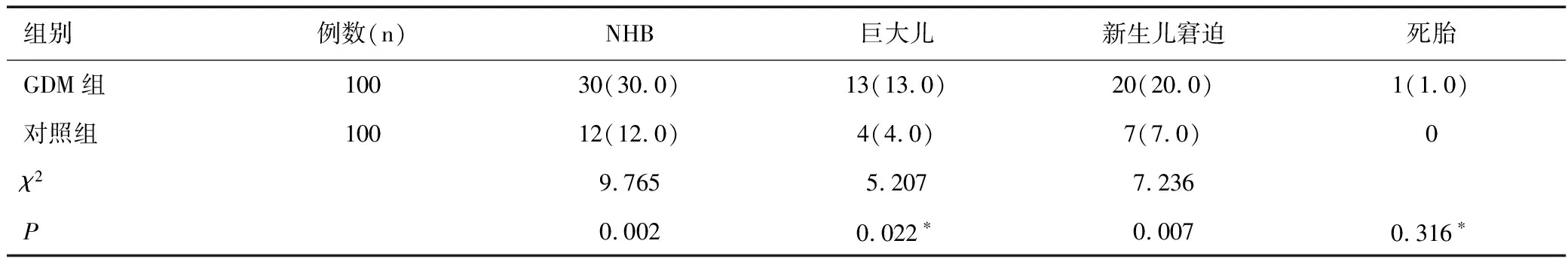
表1 GDM組與對照組新生兒并發(fā)癥發(fā)生率的比較 [n(%)]
2.2 血糖控制水平與NHB發(fā)生的關(guān)系
在GDM組中,有21例孕婦空腹血糖>7.8mmol/L,其中11例新生兒發(fā)生NHB,占52.4%;有37例孕婦空腹血糖為6.1~7.8mmol/L,其中14例新生兒發(fā)生NHB,占37.8%;有42例孕婦空腹血糖<6.1mmol/L,其中5例新生兒發(fā)生NHB,占11.9%,提示GDM孕婦的血糖控制越好,NHB發(fā)生率越低。
2.3 血糖控制水平對NHB發(fā)生的診斷效能
以GDM組中孕婦空腹血糖控制水平為檢測變量,建立ROC曲線,結(jié)果發(fā)現(xiàn),空腹血糖控制水平預測新生兒發(fā)生NHB的AUC為0.876,靈敏度為86.9%,特異度為78.3%,具有較高的診斷效能,見圖1。

圖1 空腹血糖控制水平對NHB發(fā)生的診斷效能
2.4 NHB發(fā)生的單因素分析
以是否發(fā)生NHB為因變量進行單因素分析,結(jié)果顯示,孕婦產(chǎn)前空腹血糖和新生兒出生身長,以及新生兒Apgar 5min評分<7分、空腹血糖控制不佳、缺乏母乳、胎膜早破、胎兒窒息、新生兒感染、首次胎便排出時間>24h、早產(chǎn)兒、開奶時間>24h與NHB的發(fā)生有關(guān),NHB組與無NHB組比較差異均有統(tǒng)計學意義(P<0.05),其余因素比較差異均無統(tǒng)計學意義(P>0.05),見表2。
表2 NHB發(fā)生的單因素分析
2.5 NHB發(fā)生的多因素Logistic回歸分析
以是否發(fā)生NHB(發(fā)生=0,未發(fā)生=1)為因變量,以表2單因素分析中差異有統(tǒng)計學意義(P<0.05)的因素為自變量,進行多因素Logistic回歸分析,結(jié)果顯示,胎膜早破、空腹血糖控制不佳、胎兒窒息、新生兒感染、產(chǎn)前空腹血糖、新生兒Apgar 5min評分<7分、早產(chǎn)兒、首次胎便排出時間>24h、缺乏母乳、開奶時間>24h均是發(fā)生NHB的獨立影響因素,見圖2。

圖2 影響NHB發(fā)生的多因素Logistic回歸分析
2.6 建立NHB人工神經(jīng)網(wǎng)絡模型
根據(jù)多因素Logistic回歸分析結(jié)果,將產(chǎn)前空腹血糖、新生兒Apgar 5min評分<7分、空腹血糖控制不佳、缺乏母乳、開奶時間>24h、胎兒窒息、胎膜早破、早產(chǎn)兒、首次胎便排出時間>24h、新生兒感染10條風險相關(guān)路徑作為第一層的輸入變量,每個變量都連接到隱藏層中的所有節(jié)點(H1∶1到H1∶5),輸出層終點的結(jié)局指標為NHB不同病因的診斷,與隱藏層節(jié)點相連,該神經(jīng)網(wǎng)絡模型由輸入層、2個隱藏層和輸出層組成,分別對應于10、8、5和1個神經(jīng)元(每個圓圈即為一個神經(jīng)元),由圖3可知,胎膜早破、空腹血糖控制不佳、胎兒窒息、新生兒感染所占權(quán)重均較高。隨著人工神經(jīng)網(wǎng)絡模型迭代次數(shù)的增加,模型輸出的精度增加,輸出損耗減小,當?shù)竭_25代以后,模型進入平臺期,見圖4、圖5。
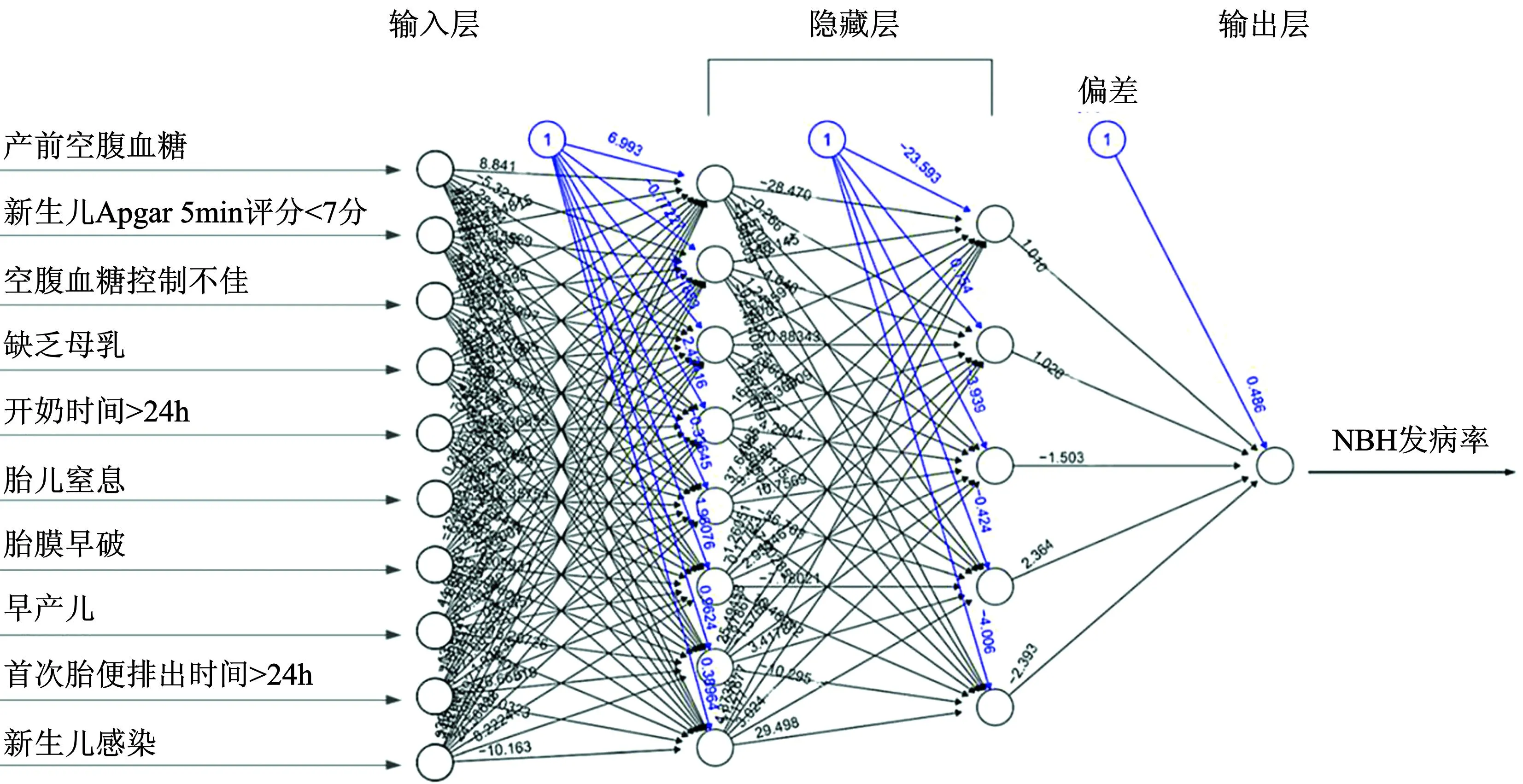
圖3 NHB人工神經(jīng)網(wǎng)絡架構(gòu)圖
圖4 模型迭代與準確率的變化趨勢圖
圖5 模型迭代與輸出消耗的變化趨勢圖
2.7 模型評價情況
2.7.1增益情況
模型累計增益值從0開始,模型增益值先快速增長,最終趨于平穩(wěn),直到100.0%結(jié)束,提示該模型與良好的人工神經(jīng)網(wǎng)絡模型標準相符,見圖6。

圖6 GDM孕婦分娩的新生兒發(fā)生NHB的人工神經(jīng)網(wǎng)絡模型增益圖
2.7.2索引情況
模型索引值從163.3%開始,沿移動方向保持平穩(wěn)發(fā)展,然后迅速向100.0%下降為良好的人工神經(jīng)網(wǎng)絡模型,提示該模型為良好模型,見圖7。
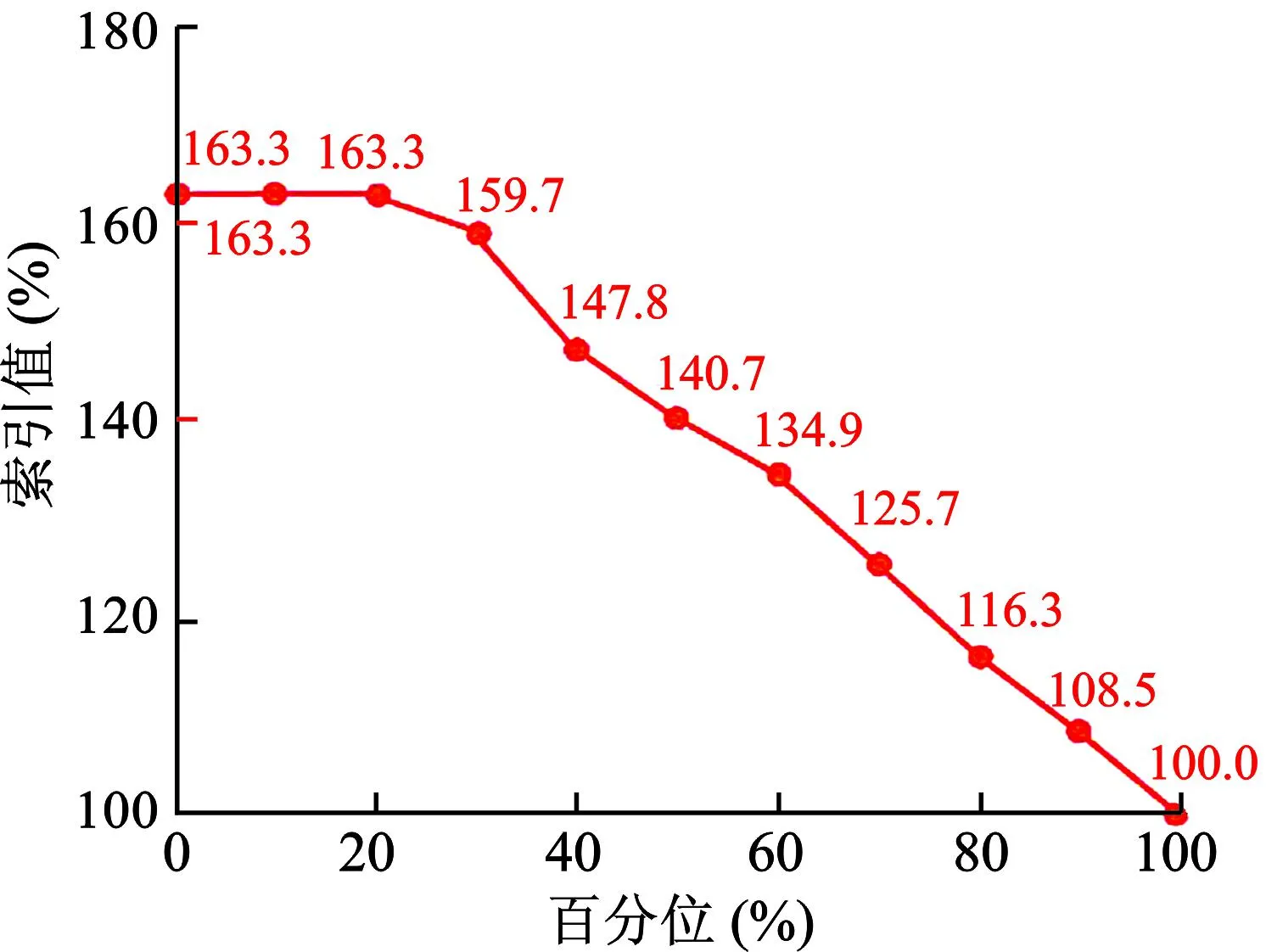
圖7 GDM孕婦分娩的新生兒發(fā)生NHB的人工神經(jīng)網(wǎng)絡模型索引圖
2.8 錯分矩陣及Risk統(tǒng)計量
人工神經(jīng)網(wǎng)絡模型的Risk統(tǒng)計量為0.19±0.01,表明該模型對GDM孕婦分娩的新生兒發(fā)生NHB進行預測時,其預測準確率為81.3%,具有較好的擬合效果;錯分矩陣分類表的預測結(jié)果與風險表一致,其預測準確率為81.3%,提示該模型對GDM孕婦分娩的新生兒發(fā)生NHB的預測效果較好。
2.9 人工神經(jīng)網(wǎng)絡模型對NHB發(fā)生的診斷效能
利用人工神經(jīng)網(wǎng)絡模型的預測變量繪制ROC曲線,結(jié)果顯示,AUC為0.869(95%CI:0.795~0.947),標準誤為0.012,P<0.001;臨界值為0.627時,預測GDM孕婦分娩的新生兒發(fā)生NHB的靈敏度為89.5%(95%CI:0.792~0.978),特異度為98.3%(95%CI:0.965~0.989),見圖8。
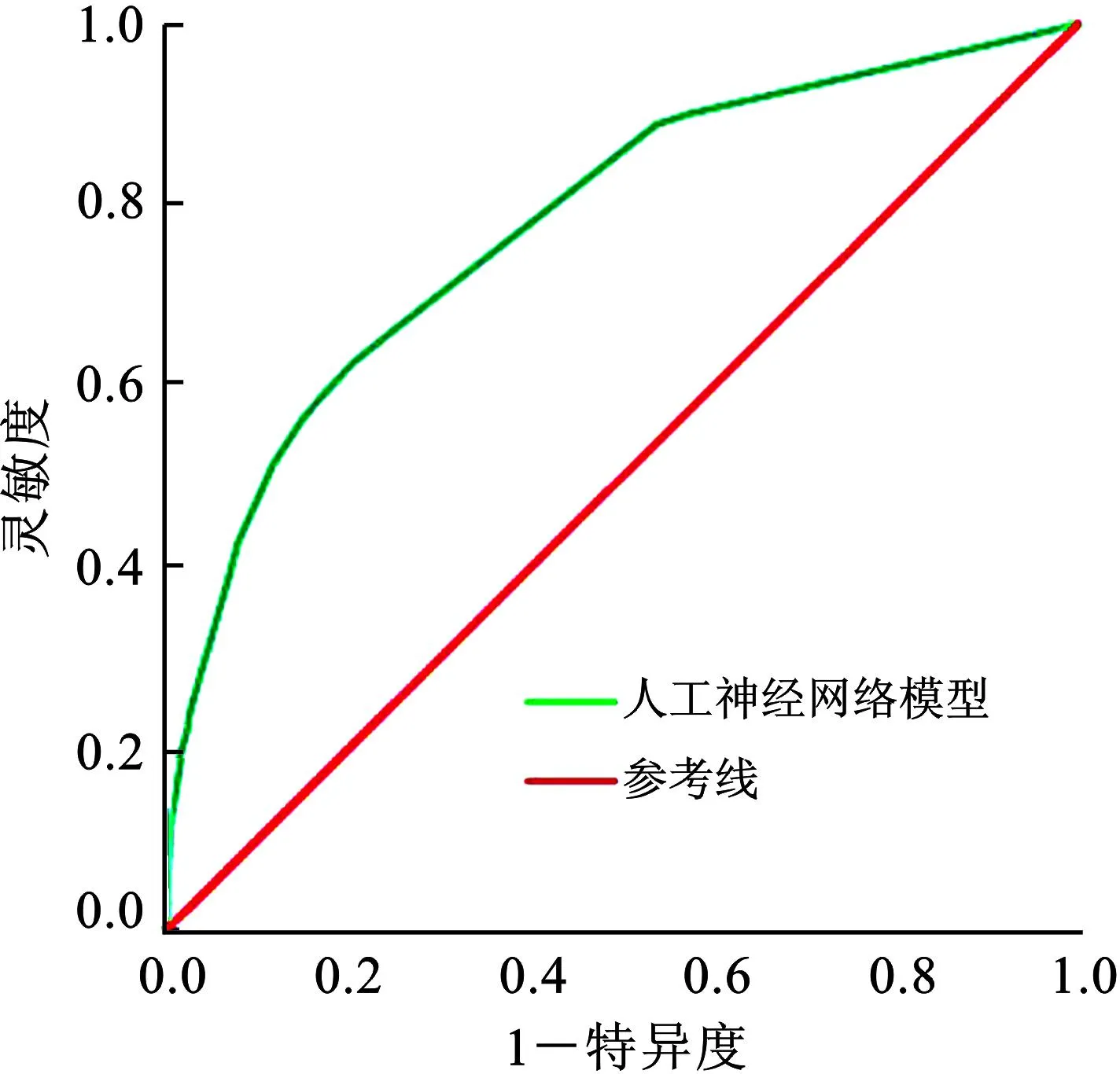
圖8 人工神經(jīng)網(wǎng)絡模型預測GDM孕婦分娩的新生兒發(fā)生NHB的診斷效能
3 討論
3.1 GDM孕婦血糖控制水平與NHB發(fā)生風險的關(guān)系
目前,GDM的治療主要以適量運動、控制飲食為主,并輔以注射胰島素,然而,多數(shù)GDM孕婦對孕期注射胰島素有抵觸心理,且不能很好地控制飲食,導致血糖控制效果不佳。本研究顯示,在100例GDM孕婦中,血糖控制不良發(fā)生率為44.0%(44/100),與Tian等[9]報道的GDM血糖控制不良發(fā)生率41.5%接近,提示GDM孕婦具有較高的血糖控制不佳發(fā)生率。本研究顯示,GDM組的NHB、巨大兒、新生兒窘迫的并發(fā)癥發(fā)生率均明顯高于對照組,提示血糖控制水平與分娩結(jié)局密切相關(guān),并再次證實以往研究結(jié)果[10-11]。因此,GDM患者在確診病情后,應重視對血糖水平的控制,以改善患者自身及子代預后。本研究顯示,GDM孕婦的血糖控制越好,NHB發(fā)生率越低;且通過GDM孕婦血糖控制情況可較好地預測其NHB的發(fā)生。一項基于對251例GDM孕婦單胎足月兒的研究顯示,GDM組孕婦經(jīng)血糖控制治療后,NHB發(fā)生率為9.56%,非GDM組孕婦的NHB發(fā)生率為5.12%[12]。本研究顯示,GDM組孕婦分娩新生兒的NHB發(fā)生率達30.0%,其中空腹血糖控制有效的GDM孕婦分娩新生兒的NHB發(fā)生率為16.1%(9/56),空腹血糖控制不佳的GDM孕婦分娩新生兒的NHB發(fā)生率為47.7%(21/44)。其均高于文獻報道[12]的發(fā)生率。這說明有效控制GDM孕婦血糖可降低NHB發(fā)生風險。根據(jù)Pedersen假說,在孕婦高血糖時,母體血清中過量的葡萄糖可轉(zhuǎn)移至胎盤,刺激胎兒胰腺β細胞,使得胎兒血液中胰島素及葡萄糖含量較高,從而刺激有氧代謝,增加胎兒需氧量。然而GDM孕婦胎盤血流量減少,使得胎兒在子宮內(nèi)慢性缺氧,刺激胎兒造血系統(tǒng),增加紅細胞含量,當胎兒出生后,這些紅細胞被破壞,釋放出大量膽紅素,從而出現(xiàn)NHB[13]。作為下丘腦一部分的下丘腦正中核參與了多種生理和行為調(diào)節(jié),而NHB會對新生兒下丘腦正中核的發(fā)育產(chǎn)生不良影響,加之胎兒在子宮內(nèi)缺氧等,會對其中樞神經(jīng)系統(tǒng)發(fā)育造成影響[14]。臨床上應給予針對性干預以降低NHB發(fā)生率,提高醫(yī)護人員對NHB的認識,制定有效防治措施。
3.2 GDM孕婦的新生兒發(fā)生NHB的獨立影響因素
Thevarajah等[15]研究發(fā)現(xiàn),子癇前期、巨大兒及較低的胎齡均與NHB發(fā)生獨立相關(guān)。Basu等[16]研究發(fā)現(xiàn),與健康孕婦相比,未經(jīng)治療的GDM孕婦的新生兒發(fā)生NHB的風險增加2~4倍。本研究顯示,胎膜早破、空腹血糖控制不佳、胎兒窒息、新生兒感染、產(chǎn)前空腹血糖、新生兒Apgar 5min評分<7分、早產(chǎn)兒、首次胎便排出時間>24h、缺乏母乳、開奶時間>24h均是GDM孕婦的新生兒發(fā)生NHB的獨立影響因素。與以往研究[17]結(jié)果一致。胎膜早破會引起宮內(nèi)感染,使新生兒免疫系統(tǒng)受到攻擊,特異性免疫建立不完全,病原體及其毒素直接破壞紅細胞,導致膽紅素增多[18]。胎兒窒息可造成內(nèi)環(huán)境紊亂,使血腦屏障功能下降,低水平的非結(jié)核膽紅素進入腦組織,增大了膽紅素腦病的發(fā)病風險。也有學者認為,缺氧會引起紅細胞增多,使得膽紅素含量增加[19]。因此,加強產(chǎn)前教導,進行及時的新生兒復蘇對減少膽紅素腦病的發(fā)生有積極作用。有研究顯示,感染因素在NHB發(fā)病危險因素中居第二位,新生兒感染后紅細胞膜被破壞,導致溶血反應[20]。重癥感染可導致機體氧耗增加,造成代謝性酸中毒,組織缺氧,影響肝臟葡萄糖醛酸轉(zhuǎn)移酶活性,使得肝臟對膽紅素的結(jié)合能力減低,血液中未結(jié)合膽紅素水平增加,從而導致NHB發(fā)生。因此,臨床上應做好產(chǎn)房消毒隔離工作,對患兒積極進行抗感染治療,預防NHB的發(fā)生。有研究證實,孕婦產(chǎn)前空腹血糖水平與新生兒NHB的發(fā)生風險之間呈正相關(guān)[21]。本研究顯示,孕婦產(chǎn)前空腹血糖水平是新生兒發(fā)生NHB的獨立影響因素。這可能是由于GDM孕婦高血糖水平使新生兒體內(nèi)胰島素分泌增加,進而導致新生兒代謝率增高,血液中紅細胞增多,膽紅素生成增加,最終增加了NHB的發(fā)生風險。因此,臨床上應加強對GDM孕婦血糖的控制和管理,以降低NHB的發(fā)生風險。同時,對于存在高血糖風險的孕婦,應及早進行干預和治療,以降低對新生兒的不良影響。Apgar評分是一種評估新生兒出生后身體狀況的工具,包括對心率、呼吸、肌張力、神經(jīng)反射和皮膚顏色等方面的評估。在GDM孕婦的新生兒中,Apgar 5min評分<7分可能意味著胎兒在子宮內(nèi)存在慢性缺氧或代謝異常,造成新生兒出生后出現(xiàn)神經(jīng)發(fā)育不良或器官功能障礙等問題,進一步增加了NHB發(fā)生風險[22]。因此,臨床上應加強對GDM孕婦的胎兒進行監(jiān)測,以及對新生兒的復蘇和護理,以降低NHB的發(fā)生風險。已有研究報道,胎齡較小新生兒的皮膚角質(zhì)層分化不全,早產(chǎn)兒體內(nèi)水分丟失多,血容量減少,紅細胞濃縮破裂極易引起NHB[23]。有學者認為,對于早產(chǎn)、低出生體重的患兒應保證足夠的奶量攝入,可減少NHB的發(fā)生[24]。已有學者發(fā)現(xiàn),新生兒出生后首次胎便排出時間延遲與NHB的發(fā)生有關(guān)[25]。這與本研究結(jié)果相符。在正常情況下,新生兒在出生后數(shù)小時內(nèi)就會排出胎便,如果胎便排出時間延遲,可能是由于胎兒在子宮內(nèi)代謝異常,如缺氧或營養(yǎng)不足等原因所導致,在這種情況下,胎兒可能會出現(xiàn)紅細胞增多、血液中膽紅素水平升高等情況,從而增加了NHB的發(fā)生風險[26]。在喂養(yǎng)方式上,母乳中富含新生兒生長發(fā)育所需的營養(yǎng)物質(zhì),如母乳分泌量不足會影響新生兒的攝入量,進而阻礙胃腸蠕動,增加NHB發(fā)生風險[27]。開奶時間延遲會導致新生兒能量不足,消化道得不到充分刺激,造成膽紅素無法通過腸道排出體外,導致大量膽紅素通過腸肝循環(huán)進入血液中,使新生兒極易發(fā)生NHB。有研究指出,開奶時間的延遲,使新生兒胃腸道內(nèi)無法建立正常菌群,導致胎便排出延遲[18]。通常新生兒出生后24h內(nèi)開始排便,但由于開奶時間的延遲,新生兒代謝受阻,肝酶活性下降,造成膽紅素升高。
3.3 GDM孕婦的新生兒發(fā)生NHB影響因素的人工神經(jīng)網(wǎng)絡模型分析
作為一種數(shù)字模型,人工神經(jīng)網(wǎng)絡模型突出的優(yōu)點是具有獨特的大規(guī)模非線性并行處理和強大的自適應性,對數(shù)據(jù)資料分布無限制,可充分利用資料信息,容錯性強。近年來在預測分析等領(lǐng)域得到了廣泛的應用。本研究基于GDM孕婦的新生兒發(fā)生NHB的獨立影響因素建立了人工神經(jīng)網(wǎng)絡模型,對模型各輸入指標的神經(jīng)傳遞特性進行研究顯示,胎膜早破、空腹血糖控制不佳、胎兒窒息、新生兒感染所占權(quán)重均較高。本研究進一步應用增益圖、索引圖及Risk值對該模型進行評估,結(jié)果顯示,該模型對NHB發(fā)生風險預測準確率為81.3%,錯分矩陣分類表的預測結(jié)果與風險表一致,為81.3%,擬合效果較好。ROC曲線分析結(jié)果顯示,AUC為0.869,臨界值為0.627時預測GDM孕婦分娩的新生兒發(fā)生NHB的靈敏度為89.5%、特異度為98.3%,提示該人工神經(jīng)網(wǎng)絡模型對NHB發(fā)生風險的預測效果具有較高的可信度,為醫(yī)院風險管理提供了新方法和新思路,相關(guān)科室有必要借鑒本次研究成果,總結(jié)歸納、舉一反三,建立NHB預警機制,進一步降低GDM孕婦的新生兒發(fā)生NHB的風險。
綜上所述,GDM會增加NHB發(fā)生概率,GDM孕婦血糖控制越佳,NHB發(fā)生率越低。孕婦產(chǎn)前空腹血糖、新生兒Apgar 5min評分<7分、空腹血糖控制不佳、缺乏母乳、胎膜早破、胎兒窒息、新生兒感染、首次胎便排出時間>24h、早產(chǎn)兒、開奶時間>24h均是發(fā)生NHB的獨立影響因素。人工神經(jīng)網(wǎng)絡模型對發(fā)生NHB具有較高的預測效果,可為臨床降低NHB發(fā)生風險提供依據(jù)。本研究也具有一定的局限性:一是樣本量偏少,研究結(jié)果可能存在一定的偏倚性;二是對于其他國家的人群,尚未進行本研究成果合理性和有效性的探討,未來還需要擴大樣本量,更全面地納入各種影響因素進行多中心研究,以確保研究的廣泛適用性和可靠性。此外,本研究缺少母兒血型相關(guān)數(shù)據(jù)的分析,若將此類資料作為模型的輸入數(shù)據(jù)之一,模型的效能將進一步得到提升,后續(xù)研究可繼續(xù)改進。

