結直腸癌患者術后淋巴結轉移的影響因素及術前中性粒細胞-淋巴細胞比值、C反應蛋白-血清白蛋白比值的預測價值研究

【摘要】目的 分析結直腸癌患者術后淋巴結轉移的影響因素及術前中性粒細胞-淋巴細胞比值(NLR)、C反應蛋白-血清白蛋白比值(CAR)預測的有效性,為臨床治療提供參考。方法 選取2019年2月至2022年6月蘭陵縣人民醫(yī)院收治的76例結直腸癌患者的臨床資料,進行回顧性分析。所有患者均行結直腸癌根治術且術后連續(xù)隨訪12個月,根據(jù)術后有無淋巴結轉移分為轉移組(22例)和非轉移組(54例)。比較兩組患者臨床資料,分析影響結直腸癌患者術后淋巴結轉移的獨立危險因素,分析術前NLR、CAR對結直腸癌患者術后淋巴結轉移的預測價值。結果 兩組患者年齡、性別、BMI、合并癥、腫瘤位置、腫瘤大小比較,差異均無統(tǒng)計學意義(均P>0.05)。轉移組患者臨床病理Ⅱ期、腫瘤浸潤黏膜下層、腫瘤低分化占比及NLR、CAR均高于非轉移組(均P<0.05)。多因素Logistic回歸分析結果顯示:臨床病理Ⅱ期、腫瘤浸潤黏膜下層、腫瘤低分化、NLR升高、CAR升高均為結直腸癌患者術后淋巴結轉移的獨立危險因素(均P<0.05)。受試者操作特征(ROC)曲線分析結果顯示:術前NLR聯(lián)合CAR預測結直腸癌患者術后淋巴結轉移的ROC曲線下面積(AUC)值、敏感度、特異度分別為0.864、78.29%、85.43%,均高于兩項單一預測(均P<0.05)。結論 臨床病理Ⅱ期、腫瘤浸潤黏膜下層、腫瘤低分化、NLR升高、CAR升高均為結直腸癌患者術后淋巴結轉移的獨立危險因素,且術前NLR聯(lián)合CAR對結直腸癌患者術后淋巴結轉移具有較高的預測價值,可為臨床提供可靠參考依據(jù)。
【關鍵詞】結直腸癌;淋巴結轉移;中性粒細胞-淋巴細胞比值;C反應蛋白-血清白蛋白比值
【中圖分類號】R735.3 【文獻標識碼】A 【文章編號】2096-2665.2024.18.0099.04
DOI:10.3969/j.issn.2096-2665.2024.18.030
結直腸癌是全球三大常見惡性腫瘤之一,居惡性腫瘤死因第2位,已成為嚴重威脅人類健康的公共衛(wèi)生問題,且中國結直腸癌發(fā)生率、死亡率均處于世界較高水平[1]。手術切除原發(fā)結直腸癌病灶是治療該病的有效手段,但部分患者術后會發(fā)生淋巴結轉移,導致預后不良。因此,術前準確預測淋巴結轉移情況對治療策略的制訂至關重要。中性粒細胞-淋巴細胞比值(NLR)、 C反應蛋白-血清白蛋白比值(CAR)是評估機體炎癥反應、免疫水平、營養(yǎng)狀況的重要指標,在惡性腫瘤的診斷和預后評估中應用廣泛[2]。然而,關于上述指標在結直腸癌患者術后淋巴結轉移預測中的作用,尚缺乏深入和系統(tǒng)的研究。基于此,本研究探討結直腸癌患者術后淋巴結轉移的影響因素,以及術前NLR、 CAR對結直腸癌患者術后淋巴結轉移的預測價值,現(xiàn)報道如下。
1 資料與方法
1.1 一般資料 選取2019年2月至2022年6月蘭陵縣人民醫(yī)院收治的76例結直腸癌患者的臨床資料,進行回顧性分析。所有患者均行結直腸癌根治術且術后連續(xù)隨訪12個月,根據(jù)術后有無淋巴結轉移分為轉移組(22例)和非轉移組(54例)。所有患者中男性39例,女性37例;年齡29~77歲,平均年齡(52.35±12.47)歲;高血壓44例,高血脂19例,高血糖27例; BMI<18.5 kg/m2 23例, BMI 18.5~24 kg/m2 42例, BMI >24 kg/m2 11例;臨床病理分期[3]:Ⅰ期51例,Ⅱ期25例。本研究經蘭陵縣人民醫(yī)院醫(yī)學倫理委員會批準。納入標準:⑴符合《中國結直腸癌診療規(guī)范(2017年版)》[4]中結直腸癌的診斷標準;⑵臨床病理分期Ⅰ~Ⅱ期[4];⑶臨床資料完整。排除標準:⑴術前檢查顯示淋巴結轉移和(或)其他轉移者;⑵合并心、肝、腎等臟器功能障礙者;⑶術后出現(xiàn)嚴重并發(fā)癥者。
1.2 研究方法 為所有患者于術前采集晨起空腹靜脈血10 ml,以3 000 r/min的轉速(10 cm半徑)離心5 min ,取試管上層透明清液,采用全自動血液細胞分析儀(深圳邁瑞生物醫(yī)療電子股份有限公司,型號: BC-5390CRP)檢測血清白蛋白(ALB)水平,采用乳膠增強免疫散射比濁法檢測C-反應蛋白(CRP)水平, CAR=ALB/CRP;取中間層液體,檢測中性粒細胞計數(shù)、淋巴細胞計數(shù), NLR=中性粒細胞計數(shù)/淋巴細胞計數(shù)。
收集兩組患者臨床資料,包括年齡、性別、BMI、合并癥、腫瘤位置、臨床病理分期、腫瘤大小、腫瘤浸潤深度、腫瘤分化程度、NLR、CAR。患者出院后開始隨訪,共隨訪12個月。術后6個月內,每3個月來院復查胸部、腹部、盆腔MRI或PET-CT,連續(xù)2次無異常者改為每6個月復查1次,密切記錄患者檢查結果。兩組均隨訪
12個月
1.3 觀察指標 ⑴比較兩組患者臨床資料。⑵分析結直腸癌患者術后淋巴結轉移的影響因素。⑶分析術前NLR、CAR及聯(lián)合檢測對結直腸癌患者術后淋巴結轉移的預測價值。
1.4 統(tǒng)計學分析 采用SPSS 26.0統(tǒng)計學軟件分析數(shù)據(jù)。計量資料以(x)表示,采用t檢驗;計數(shù)資料以
[例(%)]表示,采用χ2檢驗;多因素采用Logistic回歸模型分析;預測價值采用受試者工作特征曲線(ROC)分析。以P<0.05為差異有統(tǒng)計學意義。
2 結果
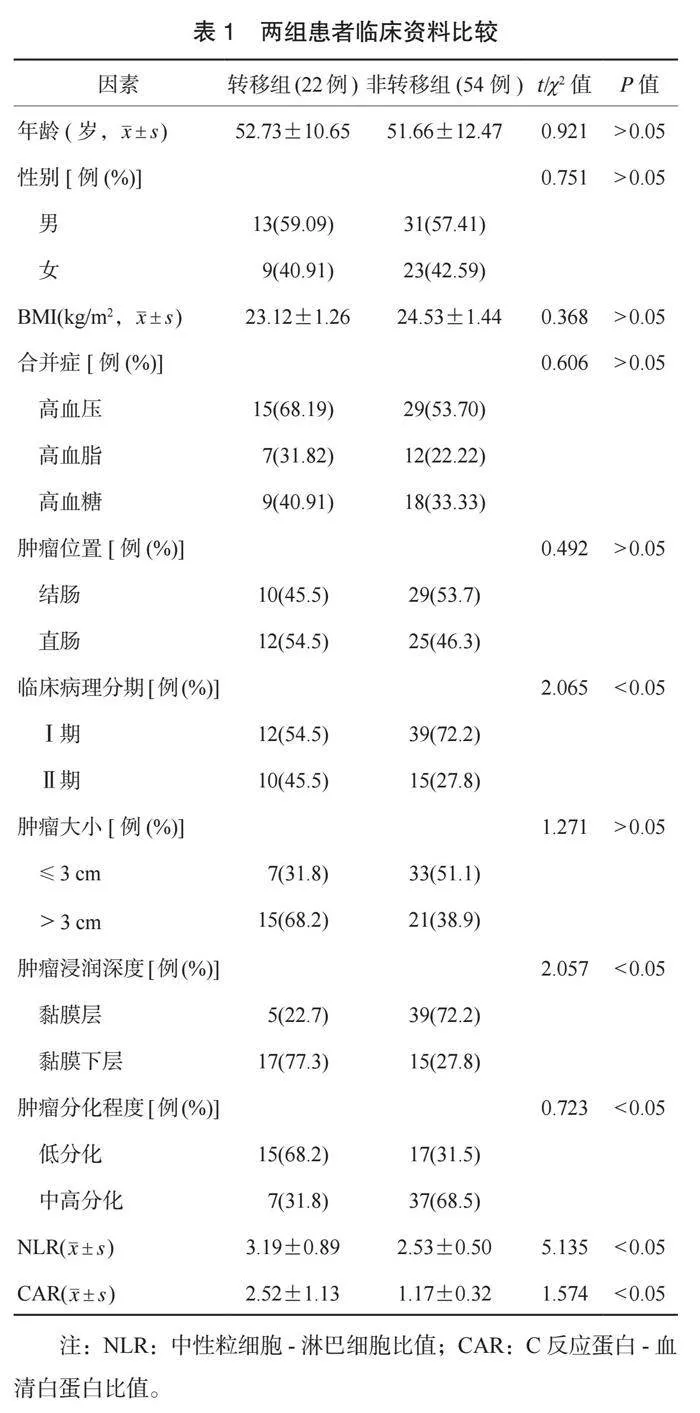
2.1 兩組患者臨床資料比較 兩組患者年齡、性別、BMI、合并癥、腫瘤位置、腫瘤大小比較,差異均無統(tǒng)計學意義(均P>0.05)。轉移組患者臨床病理分期Ⅱ期、腫瘤浸潤黏膜下層、腫瘤低分化占比及NLR、 CAR均高于非轉移組,差異均有統(tǒng)計學意義(均P<0.05),見表1。
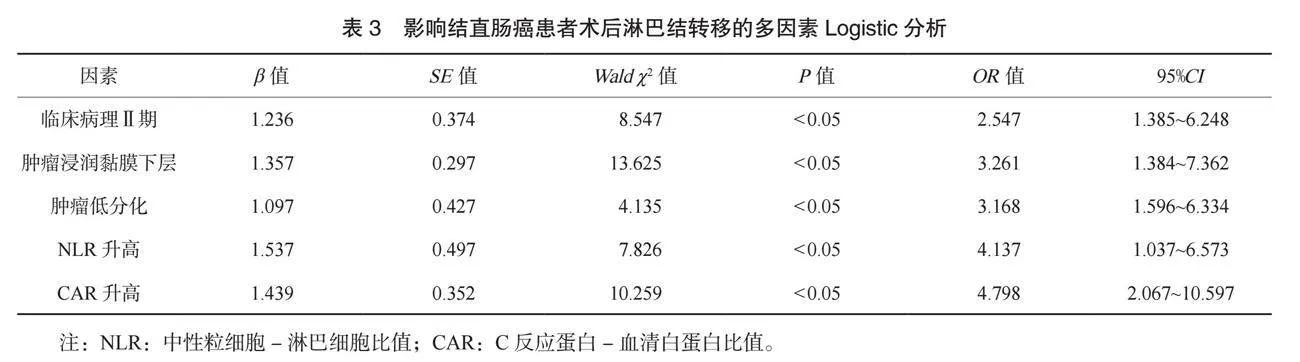
2.2 影響結直腸癌患者術后淋巴結轉移的多因素Logistic分析 將表1中具有統(tǒng)計學意義的因素作為自變量,將結直腸癌患者術后是否有淋巴結轉移為因變量(是=1,否=0),納入多因素Logistic回歸分析模型,進行量化賦值,見表2。多因素Logistic回歸分析結果顯示:臨床病理Ⅱ期、腫瘤浸潤黏膜下層、腫瘤低分化、 NLR升高、 CAR升高均為結直腸癌患者術后淋巴結轉移的獨立危險因素(均P<0.05),見表3。
表2 量化賦值表
因素 賦值說明
臨床病理分期 Ⅰ期=1,Ⅱ期=0
腫瘤浸潤深度 黏膜層=1,黏膜下層=0
腫瘤分化程度 低分化=1,中高分化=0
NLR 原值輸入
CAR 原值輸入
注:NLR:中性粒細胞-淋巴細胞比值;CAR:C反應蛋白-血清白蛋白比值。
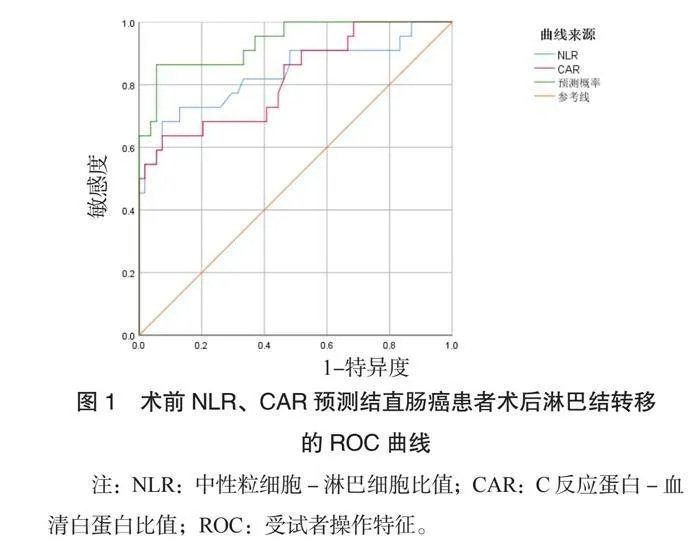
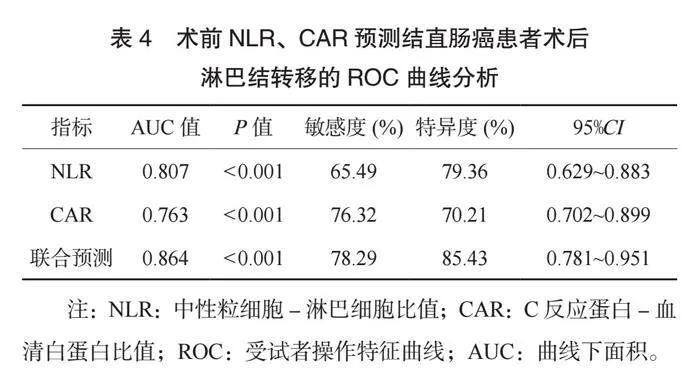
2.3 術前NLR、 CAR預測結直腸癌患者術后淋巴結轉移的ROC曲線分析 ROC曲線分析結果顯示:術前NLR聯(lián)合CAR預測結直腸癌患者術后淋巴結轉移的AUC值、敏感度、特異度分別為0.864、 78.29%、 85.43%,均高于兩項單一預測(均P<0.05),見表4、圖1。
3 討論
結直腸癌是全球范圍內統(tǒng)計的高發(fā)惡性腫瘤,據(jù)世界衛(wèi)生組織數(shù)據(jù)顯示,2020年全球有超過1902萬人新發(fā)該疾病[5]。結直腸癌的發(fā)生與多種因素有關,包括遺傳因素、環(huán)境、生活方式等。近年來,隨著醫(yī)學微創(chuàng)技術的發(fā)展,結直腸癌的診療方式得到明顯改善,但術后轉移復發(fā)仍嚴重影響患者生存質量[6]。淋巴結轉移是多種腫瘤擴散至身體其他部位的初始途徑,癌細胞侵入淋巴系統(tǒng)會迅速傳播到淋巴結和其他器官,從而加重病情,降低治療效果[7]。據(jù)報道顯示,結直腸癌患者5年生存率約為53%~56.9%,術后發(fā)生轉移后5年生存率<30%[8]。因此,術前早期預測結直腸癌患者術后淋巴結轉移情況對延長患者生存時間具有重要意義。
本研究結果顯示,76例患者中22例發(fā)生淋巴結轉移,54例未發(fā)生淋巴結轉移,淋巴結轉移率為28.95%,高于程希鳳[9]的研究結果,這可能與個體身體機能不同有關。本研究結果還顯示,臨床病理Ⅱ期、腫瘤浸潤黏膜下層、腫瘤低分化、NLR升高、CAR升高均為結直腸癌患者術后淋巴結轉移的獨立危險因素。有學者提出,腫瘤大小≥4 cm時術后發(fā)生淋巴結轉移的概率會明顯增加[10]。本研究未能證實這一影響因素,可能與本研究中腫瘤大小的臨界點<4 cm有關,因此,應增加腫瘤大小>3 cm患者的復診次數(shù)。
針對上述研究結果,分析原因如下:⑴黏膜下層的血管和淋巴管密度較高,癌癥病灶侵襲至黏膜下層時,癌細胞更易轉移到其他部位。⑵低分化腫瘤細胞具有變異程度高、增殖快等特點,更易向結直腸周圍組織、淋巴管等轉移,分化程度越低惡性程度越高,臨床病理分期越高,術后發(fā)生復發(fā)轉移的可能性越高[11]。⑶腫瘤微環(huán)境中的炎性細胞是腫瘤發(fā)展過程中的重要參與者,當機體受到持續(xù)的炎癥或感染刺激時,細胞內外的代謝和信號通路可能發(fā)生異常,導致細胞異常增殖和突變,從而促進惡性腫瘤的形成[12]。相關研究發(fā)現(xiàn),中性粒細胞會被引導至腫瘤組織,通過分泌各種炎性因子、生長因子、趨化因子,參與腫瘤微環(huán)境的重塑和維持;而生長因子可促進微血管的增生和形成,為腫瘤提供充足的氧氣和營養(yǎng)物質,從而加劇腫瘤細胞的生長和擴散[13]。淋巴細胞作為免疫系統(tǒng)的一部分,能夠識別和攻擊異常細胞,并通過釋放細胞毒素或促進細胞凋亡來抑制腫瘤的增殖和轉移;淋巴細胞活化還可激活其他抗腫瘤免疫因子的產生,如干擾素和腫瘤壞死因子,形成更大的免疫反應網絡,對抗惡性腫瘤的侵襲[14]。NLR升高表明機體的炎癥反應增強,而腫瘤對抗力下降,導致原本的平衡狀態(tài)失衡,這會促進腫瘤的增長,從而增加腫瘤轉移和復發(fā)的可能性。⑷ALB作為身體重要的蛋白質儲備來源,可維持血液循環(huán)中的滲透壓平衡,在調節(jié)機體的營養(yǎng)與代謝中起重要作用。其代謝降解過程是腫瘤細胞生長的主要能量來源之一,低水平的ALB通常反映胃腸道腫瘤的確診時間和嚴重程度[15]。CRP是機體在受到感染或損傷時在肝臟合成的,并由多種細胞因子調控的特異性炎癥標志物,能夠清除機體內的病原微生物、壞死或凋亡組織。由于其在炎癥反應中迅速增加的特性,CRP被廣泛用作臨床診斷炎癥和感染的標志物。在結直腸腫瘤形成的過程中,炎癥因子能夠激活周圍的免疫系統(tǒng),促進新的血管形成,幫助腫瘤細胞逃脫免疫系統(tǒng)的監(jiān)視,為結直腸腫瘤細胞的生長和擴散創(chuàng)造有利環(huán)境。CAR升高時機體內CRP占比明顯高于ALB,提示機體處于急性炎癥反應或感染,加劇了腫瘤細胞的轉移[16]。有研究表明,術前CAR與結直腸癌患者生存率密切相關,術前高CAR的結直腸癌患者3年生存率是低CAR患者的1/3,CAR值升高是影響結直腸癌患者預后的獨立危險因素[17]。
本研究ROC曲線分析結果顯示,術前NLR聯(lián)合CAR預測結直腸癌患者術后淋巴結轉移的AUC值、敏感度、特異度分別為0.864、78.29%、85.43%,均高于兩項單一預測,進一步說明NLR、CAR可作為結直腸癌患者術后淋巴結轉移評估的有效指標。
綜上所述,臨床病理Ⅱ期、腫瘤浸潤黏膜下層、腫瘤低分化、NLR升高、CAR升高均為結直腸癌患者術后淋巴結轉移的獨立危險因素,且術前NLR聯(lián)合CAR對結直腸癌患者術后淋巴結轉移具有較高的預測價值,可為臨床提供可靠參考依據(jù)。
參考文獻
閆超,陜飛,李子禹. 2020年中國與全球結直腸癌流行概況分析[J].中華腫瘤雜志, 2023, 45(3): 221-229.
劉智龍,杜曉輝.中性粒細胞/淋巴細胞比值聯(lián)合C反應蛋白/白蛋白比值對直腸癌術后吻合口瘺的預測價值[J].海軍軍醫(yī)大學學報, 2022, 43(7): 778-783.
陳駿,毛諒,何健,等.第8版《美國癌癥聯(lián)合會腫瘤分期手冊》肝內膽管細胞癌TNM分期解讀[J].中華消化外科雜志, 2017, (4): 330-335.
中華人民共和國衛(wèi)生和計劃生育委員會醫(yī)政醫(yī)管局,中華醫(yī)學會腫瘤學分會.中國結直腸癌診療規(guī)范(2017年版)[J].中華外科雜志. 2018, 56(4): 241-258.
SUNG H, FERLAY J, SIEGEL R L, et al. Global cancer statistics 2020: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries [J]. CA Cancer J Clin, 2021, 71(3): 209-249.
OSTERMAN E, HAMMARSTR?M K, IMAM I, et al. Recurrence risk after radical colorectal cancer surgery-less than before, but how high is it? [J]. Cancers(Basel), 2020, 12(11): 3308.
中國醫(yī)師協(xié)會結直腸腫瘤專業(yè)委員會腹膜腫瘤專委會.結直腸癌腹膜轉移診治中國專家共識(2022版)[J/CD].中華結直腸疾病電子雜志, 2022, 11(4): 265-271.
JI H, HU C, YANG X, et al. Lymph node metastasis in cancer progression: molecular mechanisms, clinical significance and therapeutic interventions [J]. Signal Transduct Target Ther, 2023, 8(1): 367.
程希鳳.血清CEA、CA242、CRP水平聯(lián)合檢測對結直腸癌患者術后復發(fā)轉移的預測價值[J].中國民康醫(yī)學, 2023, 35(22): 133-135, 142.
HUOLUN F, ZEJIAN L, JIABIN Z, et al. Association of tumor size with prognosis in colon cancer: A surveillance, epidemiology, and end results(SEER) database analysis [J]. Surgery, 2020, 169(5): 1116-1123.
李祥祥,粟鈺淇.Ⅱ~Ⅲ期結直腸癌根治術后復發(fā)轉移的影響因素分析[J/CD].現(xiàn)代醫(yī)學與健康研究(電子版), 2024, 8(9): 115-117.
張茂林,楊芳,金相任,等.基于術前與術后中性粒細胞-淋巴細胞比值的組合預測胃癌患者的預后[J].現(xiàn)代腫瘤醫(yī)學, 2024, 32(4): 672-678.
史金鵬,吳鳳英.中性粒細胞在腫瘤微環(huán)境中的作用及研究進展 [J].現(xiàn)代免疫學, 2024, 44(1): 72-76.
孫林,顧梅秀,屠競揚,等.術前中性粒細胞/淋巴細胞比值對肝細胞肝癌患者移植術后復發(fā)的影響[J].中國臨床醫(yī)學, 2022, 29(6): 916-920.
胡康,譚可,童衛(wèi)東,等.術后白蛋白下降分數(shù)對直腸癌保肛術后并發(fā)癥及長期預后的預測價值[J].第三軍醫(yī)大學學報, 2021, 43(19): 1899-1908.
張慧.結直腸癌患者腸道菌群紊亂與機體T淋巴細胞亞群、炎癥反應的關系[J].中國肛腸病雜志, 2023, 43(10): 17-20.
姚青林,王景杰,李歡,等.中性粒細胞/淋巴細胞比率、C反應蛋白/白蛋白比率、血小板/淋巴細胞比率與結直腸癌患者預后的關系[J].疑難病雜志, 2020, 19(6): 595-598, 616.

