醛固酮瘤患者糖代謝紊亂的患病情況
張 煒 張 征 徐爾理* 魏 巍 李 嵐
(中國人民解放軍第四一一醫院內分泌科,上海 200081)
原發性醛固酮增多癥是由腎上腺皮質分泌醛固酮過多所引起的綜合征,臨床上主要表現為高血壓及低血鉀,是繼發性高血壓的常見病因之一,約占所有高血壓人群的0.5%~2%,而醛固酮瘤占原醛癥的40%~60%[1]。近年來國外有學者發現原醛癥患者中糖代謝紊亂的患病率同樣升高[2],但相關研究未見有國內報道。本組對近10年在我院診治的醛固酮瘤患者臨床及生化資料進行統計分析,以分析其中糖代謝紊亂的患病情況。
1 對象與方法
1.1 基本資料
收集2000年至2010年在上海四一一醫院診治的醛固酮瘤患者65例(男性34例,女性31例),另收集同期在我院行健康體檢的人群40例(男性21例,女性19例)作為對照。兩組間年齡比較無統計學差異(47.9±12.0)歲、(44.4±6.31)歲,(P>0.05),性別構成亦匹配,男女性別構成比(男∶女)分為1.10∶1(34∶31)及1.11∶1(21∶19)。
本組醛固酮瘤患者的入選標準包括高血、尿醛固酮及血漿腎素活性受抑等,影像學檢查確診腎上腺區占位性病變。
1.2 實驗室檢查項目
包括血、尿電解質,8:00臥位血醛固酮,24h尿醛固酮,8:00臥位基礎及肌注速尿0.7mg/kg體質量(通常40 mg)并站立2h后激發血漿腎素活性值(PRA)[3]。
口服糖耐量試驗(oral glucose tolerance test,OGTT):入選者8:00-9:00口服75g葡萄糖粉,在服前及服后30、60、120及180min抽血測血糖及胰島素。
根據OGTT中空腹血糖(FPG,mmol/L)及空腹胰島素(FIN,uIU/mL)結果計算胰島素敏感指數(ISI)及HOMA指數,ISI=LN[1/(FPG×FIN)],HOMA IR=(FPG×FIN)/22.5。并根據OGTT結果計算葡萄糖及胰島素曲線下面積(AUCG,AUCI)。
本組糖代謝紊亂、糖尿病及糖調節受損的診斷標準依據1999年WHO標準,空腹血糖≥6.1mmol/L和(或)糖負荷后2h血糖≥7.8mmol/L者診斷為糖代謝紊亂,空腹血糖≥7.0mmol/L和(或)糖負荷后2h血糖≥11.1mmol/L者診斷為糖尿病,空腹血糖6.1~7.0mmol/L和(或)糖負荷后2h血糖7.8~11.1mmol/L者診斷為糖調節受損。
所有研究對象測24h尿兒茶酚胺以排除嗜鉻細胞瘤,測尿皮質醇、血皮質醇晝夜節律以排除庫欣綜合征。
1.3 統計學處理

表1 醛固酮瘤患者與對照組糖代謝相關指標比較

表2 伴有或不伴有糖代謝紊亂的醛固酮瘤患者糖代謝相關指標比較Tab2 Comparison of glucose metabolism measurements in patients with aldosterone-producing adenoma with or without glucose metabolism disturbance
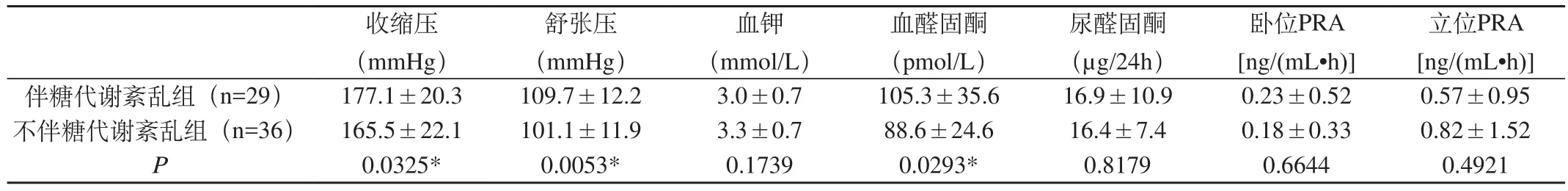
表3 伴有或不伴有糖代謝紊亂的醛固酮瘤患者臨床及生化相關指標比較Tab3 Comparison of clinical and laboratory measurements in patients with aldosterone-producing adenoma with or without glucose metabolism disturbance
2 結 果
對所有醛固酮瘤患者行口服糖耐量檢查,共發現伴糖代謝紊亂者36例(44.6%,29/65),高于對照組17.5%(7/40)。進一步對糖代謝紊亂的類型進行分析,醛固酮瘤患者中糖調節受損者14例(21.5%,14/65),糖尿病者15例(23.1%,15/65);對照組中糖調節受損者4例(10.0%,4/40),糖尿病者3例(7.5%,3/40),見圖1。
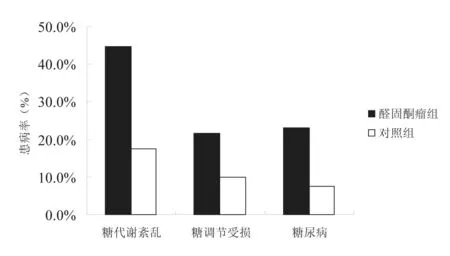
圖1 醛固酮瘤患者與對照組糖代謝紊亂患病率比較
兩組糖代謝相關指標比較結果,醛固酮瘤患者AUCG、AUCI及HOMA IR均高于對照組,差異有統計學意義(P<0.05),見表1。
根據OGTT結果將醛固酮瘤患者分為伴有(組1)及不伴有糖代謝紊亂(組2)兩組進行比較,兩組年齡比較無統計學差異(49.9±12.2)歲、(46.3±11.8)歲,(P=0.2230),腰圍比較亦無統計學差異(89.6±11.7)、(86.0±8.7),(P=0.0.2278)。兩組糖代謝相關指標比較見表2,組1患者FPG、糖負荷后2h血糖(2h PPG)、AUCG及AUCI均高于組2患者,組間比較有統計學差異(P<0.05)。兩組臨床及生化指標比較,組1患者血醛固酮、收縮壓及舒張壓均高于組2患者,組間比較有統計學差異(P<0.05),其余血鉀、尿醛固酮、臥位及立位PRA兩者比較無統計學差異(P>0.05),見表3。相關性分析結果醛固酮瘤患者AUCG與8:00血醛固酮呈正相關(r=0.282,P=0.023)。
3 討 論
近年來國外有學者報道在原發性醛固酮增多癥患者中糖代謝紊亂的患病率升高。本組以原醛癥中最常見的亞型之一,醛固酮瘤患者為研究對象,發現在醛固酮瘤患者中,根據1999年WHO標準,伴糖代謝紊亂者44.6%,糖調節受損者21.5%,糖尿病者23.1%,均高于對照組。
醛固酮瘤患者自主性分泌醛固酮增多,直接作用于胰島素受體,從而使胰島素的敏感性降低;醛固酮可使絲裂原活化蛋白激酶(MAPK)及蛋白激酶B(Akt2)失活,從而阻斷胰島素信號轉導通路[4];醛固酮通過下調其自身受體,抑制人類前單核細胞胰島素受體mRNA的表達及胰島素結合作用[5];另外,醛固酮有排鉀作用,導致細胞外鉀濃度降低,而細胞外鉀可刺激胰島B細胞釋放胰島素[6,7],從而使患者血糖升高,導致糖耐量減退,甚至糖尿病。
在本組中,伴糖代謝紊亂的醛固酮瘤患者較不伴糖代謝紊亂的患者血醛固酮為高,相關性分析結果醛固酮瘤患者AUCG與8:00血醛固酮正相關,提示糖代謝紊亂的發生與血醛固酮的分泌相關。
綜上所述,醛固酮瘤患者糖代謝紊亂的患病率升高,從而對患者造成一定的危害,而且其原因與醛固酮的高分泌有關,因此對于此類應行仔細的內分泌檢查,一經確診應積極治療。進一步的工作可對上述患者進行隨訪,以觀察其進手術治療,激素高分泌狀態消除后,患者糖代謝紊亂的情況是否得以改善。
[1]張煒,湯正義,王衛慶,等.原發性醛固酮增多癥的分型診斷[J].中華內分泌代謝雜志,2008,24(5):517-520.
[2]Francesco F,Franco V,Chiara B,et al.Prevalence and characteristics of the metabolic syndrome in primary aldosteronism[J].J Clin Endocrinol Metab,2006,91(2): 454-459.
[3]Dai H,Kaoru N,Takahiro O,et al.Preformance of the basal aldosterone to renin ratio and of the renin stimulation test by furosemide and upright posture in screening for aldosterone-producing adenoma in low renin hypertensives[J].J Clin Endocrinol Metab,2001,86(9):4292-4298.
[4]Kraus D,Jager J,Meier B,et al.Aldosterone inhibits uncoupling protein-1,induces insulin resistance,and stimulates proin fl ammatory adipokines in adipicytes[J].Horm Metab Res,2005,37(7): 455-459.
[5]周亞茹,曾正陪,張晶,等.原發性醛固酮增多癥的胰島素抵抗及葡萄糖代謝異常[J].中華內分泌代謝雜志,2006,22(3): 294-297.
[6]Shimamoto K,Shiiki M,Ise T,et al.Does insulin resistance participate in an impaired glucose tolerance in primary aldosteronism[J].J Hum Hypertens,1994,10(2): 775-779.
[7]Schillaci G,Pirro M,Gemelli F,et al.Prognostic value of the metabolic syndrome in hypertension[J].J Am Coll Cardiol,2004,43(10):1817-1822.

