腹腔鏡下大徑線子宮肌瘤剔除術的臨床探討
李雪云 陳 英 何雁紅 郭冬瑾
1.廣東順德容奇醫院婦科,廣東佛山 528303;2.廣東順德桂洲醫院婦產科,廣東佛山 528305
子宮肌瘤是最常見的婦科良性腫瘤,發生率為20%~30%,在40~50歲的女性中更是高達50%~60%[1-2]。傳統治療癥狀性子宮肌瘤的方法是子宮切除術,但越來越多的婦女選擇晚生育并希望保留生育功能,故保留子宮的生理功能及器官的完整性日益受到重視。目前腹腔鏡子宮肌瘤剔除術(laparoscopic myomectomy,LM)以其創傷小、恢復快、腹部無切口、美觀等優勢,正逐漸替代開腹肌瘤剔除成為子宮肌瘤患者的微創傷手術治療選擇[3]。但腹腔鏡下對大徑線子宮肌瘤剔除仍有爭議,為拓寬微創手術范圍,滿足患者對高生活質量的需求,回顧分析我院行腹腔鏡大徑線子宮肌瘤剔除術30例與同期行開腹子宮肌瘤剔除術26例患者的臨床資料,現報道如下:
1 資料與方法
1.1 一般資料
選擇2005年1月~2010年12月在我院婦科住院的大徑線子宮肌瘤56例,全部為單發的肌壁間肌瘤,直徑7~12 cm,位于子宮前壁或后壁。所有患者均已婚,年齡28~49歲,無心臟病、哮喘、高血壓等內科合并癥,合并貧血患者術前予輸血處理,使血色素達到80 g/L以上。術前彩色超聲測量肌瘤的最大徑線及部位,術前常規行宮頸液基細胞學檢查及診斷性刮宮,排除宮頸和子宮內膜的惡性病變,術中未行除肌瘤剔除術外的其他任何手術。根據患者要求分為腹腔鏡組和開腹組,對未提出術式選擇要求的患者采用入院日期單雙號隨機分組,腹腔鏡組(LM)30例,開腹組(TAM)26例。兩組在年齡、體重、肌瘤最大直徑上差異均無統計學意義(P>0.05),具有可比性。
1.2 方法
1.2.1 手術設備與器械 使用日本生產的OLYMPUS腹腔鏡系統與其配套設備,用OLYMPUS電動子宮粉碎器取出肌瘤組織。
1.2.2 手術時機與術前準備 手術選擇在月經干凈后的卵泡期,所有患者術前做常規灌腸、禁食、備皮、備血等準備。
1.2.3 手術方法 腹腔鏡組:采用氣管插管全身麻醉及心電監護,取膀胱截石位,常規放置導尿管及簡易舉宮器,取頭低臀高位(頭低15°~30°)。 經臍孔置腹腔鏡,常規形成CO2氣腹,氣腹壓力 12~13 mm Hg(1 mm Hg=0.133 kPa),于右下腹麥氏點及恥骨聯合上2~3 cm左旁開3~4 cm,各穿刺5 mm Trocar,左下腹臍與髂前上棘上1/3處穿刺15 mm Trocar,分別放置相應器械操作。用9號腰穿針經恥骨聯合上方2 cm處穿透腹壁,在肌瘤與子宮交界處刺入子宮肌層,先回抽無血,注射垂體后葉素6 U加入生理鹽水20 mL的稀釋液,注射后用鉗尖壓迫注射點1~2 min,并用雙極電凝注射點利于止血。注射后子宮體迅速收縮,肌瘤突出更加明顯,在子宮肌瘤最突出部位,單極電鉤梭型切開肌瘤表面漿膜層和包膜,深達瘤核,長度約為肌瘤直徑的2/3。由于肌層的回縮作用和假包膜退縮,肌瘤組織便自動暴露出來,大抓鉗鉗夾瘤體并向外牽拉,再與助手配合用分離鉗貼近肌瘤組織分離假包膜,至肌瘤完整剔出。如遇肌瘤基底部與較粗的血管相連,可先用雙極電凝再切斷,肌瘤暫放置于子宮直腸窩。用1-0可吸收線全層連續鎖扣“雙層”縫合子宮切口,關閉瘤腔。具體操作:先全層縫合創面的起始部1針,然后相隔1 cm鎖扣式縫合淺漿肌層兩針,在縫合淺漿肌層第二針的位置上(即間距2 cm),再深層鎖扣式縫合創面全層,如此縫合直至切口對側端,最后一針全層縫合,打外科結結束。如肌瘤穿透內膜,先將內膜層“8”字縫合關閉子宮腔,然后再按上述方式縫合子宮肌層。縫合修復子宮止血后,電動粉碎器將肌瘤取出,子宮創面涂布生物蛋白膠防粘連。開腹組:采用腰硬聯合麻醉,按傳統經腹子宮肌瘤剔除術常規手術方法進行,切開肌瘤前同樣按上述方法采用垂體后葉素處理,采用連續縫合術。兩組患者術中心電監護儀連續監測血壓、脈搏、血氧飽和度,術后兩組均常規給予抗生素及縮宮素治療,觀察體溫變化,術后組織常規送病理檢查。
1.3 觀察指標
記錄兩組的手術時間、術中出血量、術后病率、術后胃腸功能恢復時間(肛門排氣時間)、住院時間等情況。
1.4 統計學方法
采用SPSS 13.0軟件進行統計學分析處理。計量資料數據以均數±標準差(x±s)表示,比較采用t檢驗,計數資料采用百分率表示,組間對比采用χ2檢驗。以P<0.05為差異有統計學意義。
2 結果
2.1 術中情況比較
兩組手術均順利完成,術中術后未出現嚴重并發癥,腹腔鏡組無中轉開腹者。腹腔鏡組手術時間長于開腹組,差異有統計學意義(P<0.05)。術中出血量腹腔鏡組明顯少于開腹組,差異有統計學意義(P<0.05)。見表1。

表1 兩組術中情況比較(x±s)
2.2 術后情況比較
術后病率:術后24 h~7 d內,每天4次測體溫,間隔4 h,有2次體溫≥38℃。術后腹腔鏡組發生術后病率有5例(16.7%),開腹組有12例(46.2%),比較差異有統計學意義(P<0.05)。住院時間和肛門排氣時間腹腔鏡組均短于開腹組,比較差異有統計學意義(P<0.05)。見表2。
2.3 隨診觀察
半年后對兩組患者進行隨診,常規婦檢及B超檢查,兩組隨訪B超均未發現子宮肌瘤復發。
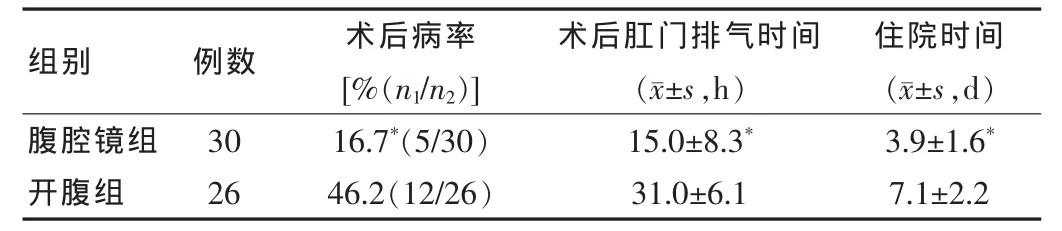
表2 兩組術后情況比較
3 討論
3.1 腹腔鏡對大徑線子宮肌瘤剔除術的可行性
隨著人們生活水平的提高,希望保留子宮的患者也越來越多。子宮肌瘤剔除術不僅可保留患者的生育功能,更重要的是維持了子宮的生理功能,保持了盆底結構的完整性,并保持下丘腦-垂體-卵巢-子宮軸性激素的分泌功能,有利于術后患者的身心健康。隨著醫學技術的發展,腹腔鏡下子宮肌瘤剔除術成為微創手術發展的新趨勢。
一直以來認為腹腔鏡子宮肌瘤剔除術因受手術空間及手術技巧的要求,以肌瘤<3個,直徑<6 cm為宜。如果肌瘤直徑>8 cm,子宮體積大于妊娠16周或多發肌瘤者不宜進行[4],由于肌瘤過大過多,易導致解剖變異,導致副損傷,同時由于創面大,縫合困難,手術時間長,容易出現術中大出血或術后血腫、感染等手術并發癥,被認為是腹腔鏡手術的禁忌證。隨著腹腔鏡設備的改進和操作技術的不斷提高,目前對肌瘤的大小不再有嚴格限制,適應證也在不斷拓寬。筆者對30例直徑7~12 cm的單發肌壁間子宮肌瘤行腹腔鏡肌瘤剔除術,所有手術均順利完成,腹腔鏡組無中轉開腹者,無出現嚴重并發癥,與開腹組相比,術中出血量腹腔鏡組明顯少于開腹組,住院時間和肛門排氣時間腹腔鏡組均短于開腹組,術后病率腹腔鏡組明顯低于開腹組,兩組間各項指標差異比較有統計學意義(P<0.05)。但手術時間腹腔鏡組比開腹組長,兩者比較差異有統計學意義(P<0.05)。腹腔鏡組的手術時間長,這是由于腹腔鏡是完全腹腔內操作,子宮創面較大,鏡下縫合較困難,相信隨著手術操作技巧的提高和團隊的默契配合,操作速度會不斷提高的。由此可見,腹腔鏡對大徑線子宮肌瘤剔除術同樣可以達到微創的治療目的,改變了既往對巨大子宮肌瘤單一的手術治療模式。
3.2 鏡下連續鎖扣“雙層”縫合術和垂體后葉素的預處理為手術成功提供了有利保障
腹腔鏡子宮肌瘤剔除術成功的關鍵是能否迅速有效地關閉瘤腔,止血及恢復子宮解剖結構,尤其為大經線肌瘤剔除術后創面往往較大或較深,因此縫合技術成熟與否是決定手術成功的關鍵。唐艷芬[5]報道的改進縫合方法只對前壁肌瘤有效,對后壁肌瘤則無法實施縫合。筆者采用了連續鎖扣“雙層”縫合術,由單人雙手操作,直接腔內縫合打結,既節省打結時間,又節省縫線,并且不受切口位置的限制,尤其適合大徑線子宮肌瘤剔除術后的大創面縫合。其最大的優勢是:淺漿肌層縫合的間距是1 cm,能使漿膜層對合整齊,深肌層縫合的間距是2 cm,這樣既能達到理想的止血效果,又能保證創面血運的供應,減少手術組織壞死和瘢痕形成,最大程度恢復子宮正常解剖結構,恢復正常月經和不孕患者的生育功能,取得與開腹手術相同的治療結局[6]。為減少術中出血,有報道術中應用縮宮素注射子宮肌層以達到減少出血的目的,但因為縮宮素對非妊娠期子宮的收縮效果不佳,并且縮宮素的作用與縮宮素受體有關[7],故止血效果有限;筆者采用了應用垂體后葉素的方法,在切開肌瘤包膜前,將垂體后葉素6 U+生理鹽水20 mL的稀釋液注入子宮肌層進行預處理,收到滿意的效果。因為垂體后葉素內含縮宮素及血管加壓素,可引起子宮平滑肌及血管平滑肌雙重收縮,起到了良好的止血效果,減少了出血量,并使術野更加清晰,降低了縫合難度,加快了縫合速度,從而提高了腹腔鏡手術的成功率,降低了術后并發癥的發生。
由此可見,隨著腹腔鏡技術的廣泛開展和不斷提高,腹腔鏡子宮肌瘤剔除術的適應證逐步擴大。只要術前針對具體情況進行分析、選擇,尤其對肌瘤生長部位、大小、數目以及手術者是否具有熟練的腹腔鏡操作技術,特別是鏡下的縫合技巧等因素進行綜合評估,并且術前與患者有充分的、有效的溝通,腹腔鏡對大徑線的子宮肌瘤剔除術是安全的、可行的。
[1]冷金花,王艷艷.微創手術在婦產科的應用[J].中國實用婦科與產科雜志,2007,8(8):581.
[2]韓波,付長江.子宮肌瘤的分型及宮腔鏡治療臨床分析[J].中國醫學創新,2011,8(31):54-55.
[3] 隋龍.子宮肌瘤的內鏡手術治療[J].中國微創外科雜志,2007,7(3):201-203.
[4]李秋萍,李光儀,黃浩,等.腹腔鏡與開腹子宮肌瘤剜出術對比研究[J].中國微創外科雜志,2001,1(4):202.
[5]唐艷芬.改良腹腔鏡下子宮肌壁間肌瘤切除后縫合方法的應用體會[J].腹腔鏡外科雜志,2008,13(1):7.
[6]Campo S,Campo V,Gambadauro P.Reproductive outcome before and after laparoscopic or abdomina lmyomectomy for subserous or intramural myomas[J].Eur JObstet Gynecol Reprod Biol,2003,110:215-219.
[7]肖風華,章漢旺.垂體后葉素在腹腔鏡下子宮肌瘤剔除術中的應用[J].第四軍醫大學學報,2006,27(2):178.

