重度子癇前期孕婦不良妊娠結局的危險因素分析
李元成,沈 伶,黃 菊
(汕頭大醫學院第一附屬醫院 婦產科,廣東 汕頭515041)
妊娠高血壓疾病(hypertensive disorder complicating pregnancy,HDCP),簡稱妊高征,是妊娠期特有的疾病,其嚴重影響母嬰健康,我國發病率9.4%,國外報道7%-12%,其是孕產婦和圍生兒病率及死亡率的主要原因[1]。而重度子癇前期因其臨床癥狀和體征更明顯,對母嬰危害更為嚴重。本文通過對近年來我院122例重度子癇前期孕婦臨床資料進行回顧性分析,探討導致不良妊娠結局的相關危險因素。
1 對象與方法
1.1研究對象選擇2012年6月至2013年6月在汕頭大學醫學院第一附屬醫院住院分娩的重度子癇前期孕婦122例,均符合樂杰主編《婦產科學》(第6版) 重度子癇前期診斷標準。
1.2 研究方法
1.2.1 分組標準 按妊娠結局分為不良妊娠結局組27例和良好妊娠結局95例。當孕婦期待療法過程中出現心功能衰竭或肺水腫、肝腎功能損害、胎盤早剝、HELLP綜合征、胎兒窘迫、胎死宮內、子癇等并發癥為不良妊娠結局,其余因無上述并發癥則為良好妊娠結局。
1.2.2 研究內容 主要收集兩組病例的年齡、孕產次、發病時孕周、妊娠終止孕周、入院時血壓、入院時首次24 h尿蛋白總量測定、血常規檢測及肝腎功能檢測。對兩種妊娠結局孕婦的臨床資料進行回顧性分析,來探尋導致不良妊娠結局的危險因素。
1.3 統計學方法
數據采用SPSS 11.5軟件進行統計學分析,計量資料比較采用t檢驗,計數資料比較采用χ2檢驗,采用logistic回歸模型對各種因素進行分析。
2 結果
2.1 一般資料比較
122例重度子癇前期孕婦出現不良妊娠結局27例(22.1%,27/122),主要并發癥為胎盤早剝5例(均為入院前,4例合并胎死宮內),心功能衰竭及肺水腫4例,HELLP綜合征10例,腎功能損害3例,胎兒窘迫15例,胎死宮內6例(入院前5例,入院后1例),子癇發生2例;其中部分孕婦同時有兩種或兩種以上的并發癥。
兩組孕婦年齡、孕次、產次、入院時收縮壓比較,差異均無統計學意義(P>0.05)。兩組孕婦妊娠終止孕周及入院時舒張壓比較,差異有統計學意義(P<0.05)。見表1。

表1 兩組孕婦一般資料的比較
2.2 兩組孕婦相關實驗室檢查結果比較
不良妊娠結局組尿蛋白定量明顯高于良好妊娠結局組,差異有統計學意義(P<0.05)。在血常規的比較中,不良妊娠結局組的血小板計數明顯低于良好妊娠結局組,而紅細胞壓積卻明顯低于良好妊娠結局組,差異均有統計學意義(P<0.05)。肝腎功能指標比較中,不良妊娠結局組的丙氨酸氨基轉移酶(ALT),血尿素氮(BUN)的水平均明顯高于良好妊娠結局組,差異有統計學意義(P<0.05)。而兩組天冬氨酸氨基轉移酶(AST),血肌酐(Cr)水平的比較,差異均無統計學意義(P>0.05)。見表2。
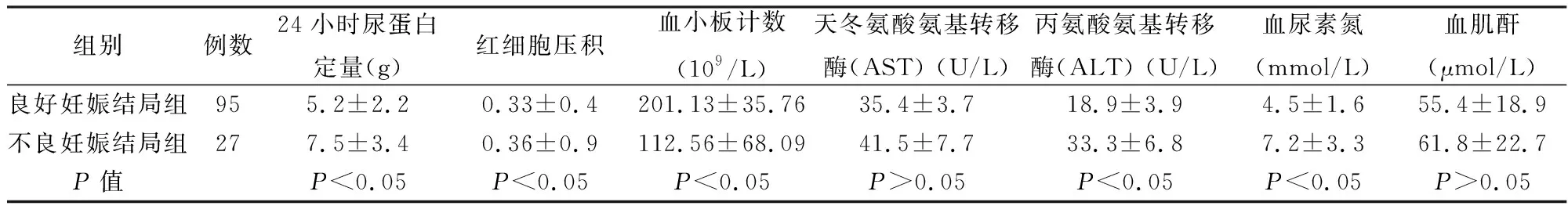
表2 兩組孕婦相關實驗室檢查結果的比較
2.3 重度子癇前期孕婦出現不良妊娠結局的危險因素分析
對各種因素采用Logistic回歸進行分析,自變量中入院時舒張壓,孕婦妊娠終止時孕周,血小板計數進入logistic回歸方程。結果顯示,重度子癇前期孕婦入院時舒張壓越高,孕婦終止妊娠時孕周越早,血小板計數越低,是出現不良妊娠結局的高危因素。結果見表3。

表3 重度子癇前期孕婦出現不良妊娠結局的多因素Logistic分析結果
3 討論
重度子痢前期是導致孕產婦和圍產兒出現嚴重并發癥的主要原因之一,適時終止妊娠是重度子癇前期孕婦唯一有效的治療方法[2],終止妊娠時機的判定需要一些客觀的臨床依據,所以,及時發現易導致發生不良妊娠結局的危險因素顯得尤為重要。我們的研究發現:在發生不良妊娠結局的分組中,孕婦妊娠終止孕周,入院時舒張壓,尿蛋白定量,血小板計數,紅細胞壓積,丙氨酸氨基轉移酶(ALT),血尿素氮(BUN)的水平,與良好妊娠結局組比較,差異顯著。采用Logistic回歸分析,發生不良妊娠結局的高危因素有:孕婦入院時舒張壓,孕婦終止妊娠時孕周和血小板計數。
3.1 孕婦入院時舒張壓與發生不良妊娠結局的關系
孕婦舒張壓的高低直接反應出其全身小動脈痙攣的程度。重度子癇前期的基本病理變化是全身小血管痙攣,全身各系統、臟器灌注減少,凝血系統的激活及止血機制異常,血液呈高凝狀態,血管內微血栓形成等,這些異常改變導致全身各組織器官缺血缺氧,引起嚴重損傷,孕產婦出現心功能衰竭或肺水腫、肝腎功能損害、胎盤早剝、HELLP綜合征、胎兒窘迫、胎死宮內、子癇等并發癥[1]。本研究的多因素分析顯示:孕婦入院時舒張壓是重度子癇前期孕婦發生并發癥的一個危險因素(OR=2.13),符合產生妊娠期高血壓疾病的病理生理機制,舒張壓越高,組織器官的血壓灌注越少,發生缺血性的損傷越嚴重。Sibaid[3]研究亦有支持此結論。
3.2 孕婦終止妊娠時孕周與發生不良妊娠結局的關系
國外研究較早就發現,不少孕婦在孕30周左右即出現子癇前期癥狀,并較快發展為重度子癇前期[4]。Von Dadelszen[5]等認為,孕周是決定圍產期結局的主要因素,應按子癇前期的發病孕周進行亞分類:孕周<34周為早發型子癇前期,孕周≥34周為晚發型。由于早發型重度子癇前期發病時間相對早,有嚴重的高血壓及蛋白尿,較快即出現多器官功能受損,繼續期待治療會導致孕產婦出現各種嚴重并發癥,過早終止妊娠,因胎肺發育不成熟,圍產兒患病率及死亡率大大增加。在本研究中,發生不良妊娠結局分組的孕婦終止妊娠時孕周為(32.5±2.7)周,而對照組為(35.5±3.5)周,說明發生不良妊娠結局組的孕婦多為早發型重度子癇前期的病人,而此組發病較早、較重,母兒極易出現各種嚴重并發癥,導致終止妊娠孕周提前。
3.3 孕婦血小板計數與發生不良妊娠結局的關系
發生重度子癇前期孕婦血小板計數常常明顯減低,血小板平均體積(mean platelet volume,MPV)則高于正常孕婦,而輕度子癇前期孕婦的血小板與正常妊娠者無明顯變化[6]。正常妊娠孕婦血小板半衰期縮短,血小板活化,消耗增加是血小板減少的主要原因[7]。而發生重度子癇前期時孕婦血小板計數顯著下降,其減少并非因生成不良[8]。血小板激活程度往往與子癇前期、子癇病情的嚴重程度呈正相關,血小板越少,毛細血管通透性和脆性增高,提示病情越重,患者及圍生兒預后越不良。我們的研究亦發現,在發生不良妊娠結局組中的血小板計數明顯少于對照組,Logistic回歸分析顯示其為發生不良妊娠結局的危險因素。
重度子癇前期孕婦的治療一直是臨床醫生比較棘手的問題,盡管目前國內早產兒的支持治療有了明顯的提高,但過早分娩還是給社會及家庭帶來不少困擾,適時終止妊娠可能給母兒帶來不少益處。所以在臨床實踐中,盡早發現重度子癇前期孕婦高危因素的變化,及時終止妊娠和個體化處理原則可以降低母兒的并發癥的出現。
參考文獻:
[1]樂 杰.婦產科學[M].第6版.北京:人民衛生出版社,2005:97-104.
[2]Haddad B,Deis S,Goffinet F,et al.Maternal and perinatal outcomes during expectant management of 239 severe preeelamptic women between 24 and 33 weeks’gestation[J].Am J Obatet Gynecol,2004,190:1590.
[3]Sibai BM.Diagnosis and management of gestational hypertension and preeclampsia[J].Obstet Gynecol,2003,102(1):181.
[4]Branch DW,Andres R,Digre KB,et al.The association of antiphosphohpid antibodies with severe preeclampaia[J].Obstet Gynecol,1989,73:541.
[5]Von Dadelszen P,Magee LA,Roberts JM.Subclassification of preeclampsia[J].Hypertens Pregnancy,2003,22(2):143.
[6]Maconil M,Cardaropoli S,Cenci A.Platelet Parameters in Healthy and Pathological Pregnancy[J].J Clin Lab Anal,2012,26:41.
[7]Juan Stefano G,Antonella S,et al.Platelets in pregnancy[J].Prenat Med,2011,5:90.
[8]施建飛,湯春輝.妊娠合并血小板減少108例分析[J].中國實用婦科與產科雜志,2006,22(12):930.

