罕見表現為“十五個半綜合征”的雙側腦橋梗死1例
史亞玲,王 清,職 瑾,劉國正,王 芳,藺雪梅,時 宏,吳松笛
1 病例介紹
患者,男性,55歲。主因“頭暈、視物成雙5 d”于2014年10月21日入院。患者于5 d(2014年10月15日)前正在乘車途中突然出現頭暈,視物成雙,視物模糊,無視物旋轉,無耳鳴及聽力減退,無頭痛、嘔吐,無肢體活動不靈活及肢體麻木,無構音障礙、吞咽困難及飲水嗆咳。休息2 h后上述癥狀無好轉,且出現飲水時左側口角漏水,口齒欠清晰,行走時向右側偏斜,遂來我院眼科就診,測雙眼眼壓:正常。考慮“眼肌麻痹”。當日轉往神經內科門診,考慮“后循環梗死”。發病后1 d行磁共振彌散加權成像(diffusion-weighted imaging,DWI)(2014-10-16)示:雙側腦橋高信號影,磁共振表觀彌散系數(apparent diffusion coefficient,ADC)(2014-10-16)示:雙側腦橋低信號影。擬“腦梗死”診斷收住院。
既往史:高血壓病3年,血壓最高160/80 mmHg,未服用降壓藥物;否認糖尿病、心臟病、卒中、周圍血管病等病史;吸煙史20余年,平均每日20支;飲白酒史20年,每周2~3次,每次100~150 g;無遺傳性家族疾病史。
入院查體:血壓140/90 mmHg,雙肺呼吸音清,心率80次/分,律齊,心臟各瓣膜聽診區未聞及雜音,腹軟,雙下肢無水腫。雙側橈動脈搏動對稱,雙側頸動脈聽診區、雙側鎖骨上窩未聞及血管雜音。神經系統查體:神志清楚。雙眼視力減退;雙眼正視前方時,右眼稍內收;雙眼向右側注視時右眼不能外展,左眼不能內收;雙眼向左側注視時,右眼不能內收;雙眼向左側水平注視時可誘發水平眼震;雙側額紋略淺,右眼瞬目動作減少,左側鼻唇溝變淺,左側鼓腮漏氣;伸舌居中。四肢肌張力正常,四肢肌力5級,雙側指鼻試驗、輪替試驗、跟膝脛試驗穩準,Romberg征(-),軀干及四肢深淺感覺無減退,雙側腱反射(++),雙側病理征(-)。腦膜刺激征(-)。
輔助檢查:
實驗室檢查(2014-10-22):空腹血糖:6.49 mmol/L(正常值3.89~6.11 mmol/L)。糖化血紅蛋白9.8%(正常值4%~6.5%)。血尿糞常規、肝功能、腎功能、同型半胱氨酸、血脂、凝血、神經元烯醇化酶、S-100蛋白、超敏C反應蛋白、紅細胞沉降率均在正常范圍。
影像學檢查:
發病后第1天頭顱磁共振成像(magnetic resonance imaging,MRI)(2014-10-16)T1加權像(T1weighted image,T1WI)(圖1A)、T2加權像(T2weighted image,T2WI)(圖1B)均未見腦橋異常信號影。DWI(圖1C)示:雙側腦橋被蓋高信號影;ADC(圖1D)示:雙側腦橋被蓋低信號影。
發病后第7天頭顱MRI(2014-10-22)示:T1WI(圖2A)、T2WI(圖2B)仍未見腦橋異常信號影。復查DWI(圖2C)示:雙側腦橋被蓋高信號影;復查ADC(圖2D)示:雙側腦橋被蓋低信號影;所見高信號病灶較發病后第1天(2014-10-16)稍增大。
磁共振血管成像(magnetic resonance angiography,MRA)(2014-10-22)示:左側椎動脈局限性變細(圖3)。
頸部血管超聲(2014-10-22):雙側頸動脈、雙側椎動脈未見明顯異常。
經顱多普勒超聲(transcranial Doppler sonography,TCD)(2014-10-22):雙側頸內動脈、左側大腦中動脈、左側大腦前動脈血流速度減慢,右側椎動脈血流速度增快。
Hess屏(Hess screen chart)(2014-10-24):外直肌麻痹(右為主)。
雙眼視野(2014-10-27):正常。
雙眼視力(2014-10-28):右眼視力(visus of dexter,Vod)0.6,左眼視力(visus of sinister,Vos)1.0。
圖像視覺誘發電位(pattern visual evoked potential,PVEP)(2014-10-29):雙眼圖形VEP P100幅值下降,時間在正常范圍(右眼較左眼延長)。
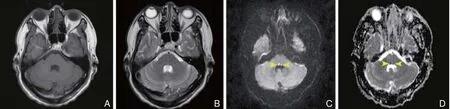
圖1 患者發病后第1天(2014-10-16)顱腦磁共振成像
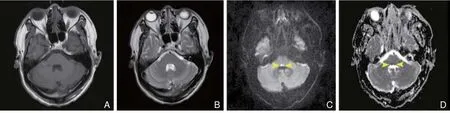
圖2 患者發病后第7天(2014-10-22)顱腦磁共振成像
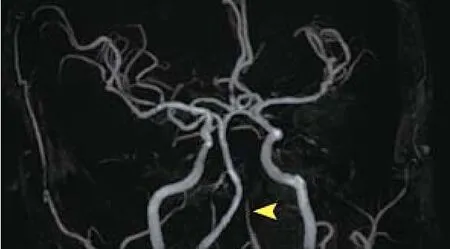
圖3 患者發病后第7天(2014-10-22)顱腦磁共振血管成像
肌電圖(2014-11-06):運動神經傳導速度(motor nerve conduction velocity,MNCV):雙側面神經(耳前-額肌)復合肌肉動作電位(compound muscle action potential,CMAP)遠端潛伏期延長;肌電圖(electromyogram,EMG):所檢諸肌均可見失神經電位;重收縮時雙側額肌、右側下唇方肌運動單位電位減少。提示:雙側面神經不全受累。
診斷:
腦梗死
定位診斷:椎基底動脈系統
病因分型:穿支動脈疾病(CISS分型)
高血壓病2級
極高危組
2型糖尿病
治療經過:入院后給予口服阿司匹林腸溶片100 mg qd,硫酸氫氯吡格雷片75 mg qd抗血小板治療,瑞舒伐他汀鈣片10 mg qd調脂,二甲雙胍腸溶片0.5 g tid降糖,腺苷鈷胺1.5 mg gd,肌內注射營養神經等治療。盡管給予上述治療,患者臨床癥狀仍在1周內緩慢加重,故在發病后第7天(2014-10-22)復查頭顱MRI,T1WI、T2WI仍未見腦橋異常信號影,而DWI仍可見雙側腦橋高信號影,ADC也仍可見雙側腦橋低信號影。發病后第8天病情達高峰,患者出現雙眼閉合不緊,流淚,球結膜充血,呲牙及張口動作困難,吃飯時飯菜夾于雙側頰齒之間,飲水時雙側口角漏水。神經系統查體:雙眼視力減退;右眼外展、內收均受限,左眼內收受限,雙眼向左側水平注視時可誘發水平眼震;雙側額紋略淺,雙側眼瞼閉合無力,雙側鼻唇溝變淺,雙側鼓腮漏氣。余神經系統查體未見異常。結合患者復查MRI檢查,發現雙側腦橋病變稍增大,考慮病情加重可能與梗死和水腫擴大等原因有關,繼續原治療方案。發病后2周同時配合中醫針灸治療,患者癥狀恢復緩慢。發病后第21天,停阿司匹林。住院治療1個月余患者出院,出院時雙側面神經麻痹癥狀及右眼內收稍有改善,眼球震顫消失,右眼外展、左眼內收仍受限。囑出院后繼續服用硫酸氫氯吡格雷片、給予抗栓、降脂、降糖等治療,并監控血壓、血糖,低鹽、低脂、低碳水化合物飲食,定期隨訪。
2 討論
“一個半綜合征”(one-and-a-half syndrome)是1967年由Fisher首次提出并報道[1],是一側腦橋被蓋部病變除侵犯腦橋旁中線網狀結構(parapontine reticular formation,PPRF)腦橋側視中樞或展神經核外,同時累及對側已交叉過來的聯絡同側動眼神經內直肌核的內側縱束(median longitudinal fasiculus,MLF);造成雙眼向病灶側注視時,同側眼球不能外展,對側眼球不能內收(凝視麻痹);雙眼向病灶對側注視時,同側眼球不能內收,但對側眼球可以外展(核間性眼肌麻痹),外展時多伴有水平眼震。1998年Eggenberger[2]首先提出、命名了臨床上較為少見的“八個半綜合征”(eight-anda-half syndrome)(即一個半綜合征及第七對腦神經損害),其解剖基礎是腦橋被蓋部的PPRF和MLF毗鄰面神經內膝及面神經核受累。其中面神經麻痹的機制除因腦橋被蓋部病變引起同側面神經核或束(面神經內膝)受損所致外[2],還可能是由于由聯絡中央前回與面神經核的皮質延髓束部分受損引起[3]。
2005年,國外Bae等[4]首次提出將由雙側腦橋被蓋部病變引起腦橋被蓋部的PPRF、MLF以及雙側面神經核或束(面神經內膝)受損所致“一個半綜合征”合并雙側面神經麻痹稱為“十五個半綜合征”(即一個半綜合征及雙側第七對腦神經損害),對定位雙側腦橋被蓋部病變有重要的臨床意義。
本例患者發病后出現雙眼正視前方時,右眼稍內收(右側外展損傷);雙眼向右側注視時右眼不能外展,左眼不能內收(右側凝視麻痹);雙眼向左側注視時,右眼不能內收(核間性眼肌麻痹);雙眼向左側水平注視時可誘發水平眼震;符合一個半綜合征,提示腦橋展神經核及周圍病變。同時,患者還出現雙側額紋略淺,右眼瞬目動作減少,左側鼻唇溝變淺,左側鼓腮漏氣;符合雙側周圍性面癱(其后的肌電圖進一步證實雙側面神經周圍性損傷)。因此,本例患者臨床符合“十五個半綜合征”(即一個半綜合征合并雙側周圍性面癱),定位于雙側腦橋被蓋部。
本例“十五個半綜合征”,發病后第1天和第7天的DWI可見雙側腦橋被蓋部高信號影(ADC可見雙側腦橋被蓋部低信號影,T1WI、T2WI均未見異常信號影),明確病因為急性雙側腦橋被蓋部梗死。急性雙側腦橋被蓋部梗死可能與該患者變異的血管解剖結構有關[5]。正常情況下,一側腦橋背部血供來源于同側基底動脈腦橋旁正中支的長周邊動脈,一般兩側分支對稱,供血同側腦橋背部。部分患者血管變異,Fisher曾報道一側腦橋旁正中動脈供血雙側腦橋被蓋,故當該血管閉塞時,會出現雙側腦橋背側梗死[5]。提示該患者雙側腦橋被蓋部應由一支腦橋旁正中動脈供血。
本例為國內首例有MRI影像學相關責任病灶顯示及雙側周圍性面神經損傷肌電圖證據的“十五個半綜合征”病例。國內許靜[6]曾報道1例一個半綜合征合并雙側面癱的病例,但該病例的MRI未能提供腦干損傷的客觀證據,僅根據患者的臨床表現推測病變位置。由于發生該綜合征的病灶常常很小,普通的MRI掃描很難發現,DWI聯合ADC可幫助快速診斷;但是,急性腦干的小梗死在發病早期DWI可能表現為“未見異常”[7],及時的DWI復查甚至薄層掃描可輔助診斷。
本例患者雙側周圍性面癱在發病后第8天加重,考慮梗死或水腫加重導致,第7天復查DWI可見梗死病灶較第1天稍增大;推測還可能與面神經內膝部缺血性損傷有關。與臨床常見的特發性面癱損傷部位及病因不同,面神經內膝部的缺血損傷,可能會導致繼發性軸索變性和髓鞘破壞,造成患者周圍性面癱癥狀的高峰遲發出現[8]。
由于“十五個半綜合征”臨床罕見,目前的報道極少[4,6]。與導致“八個半綜合征”的多病因如血管性(梗死[2,9]、出血[10])、脫髓鞘[11]、感染[12]等不同,現有報道“十五個半綜合征”的病因均為血管性(梗死)。本例患者在治療上給予抗血小板聚集、穩定斑塊、改善循環、清除自由基、監控血糖等,以及中醫針灸康復治療,出院時患者眼征及周圍性面癱部分改善,目前仍在繼續隨診。
1 Fisher CM. Some neuro-ophthalmological observations[J]. J Neurol Neurosurg Psychiatry, 1967,30:383-392.
2 Eggenberger E. Eight-and-a-half syndrome:one-anda-half syndrome plus cranial nerve Ⅶ palsy[J]. J Neuroophthalmol, 1998, 18:114-116.
3 Anderson CA, Sandberg E, Filley CM, et al. One and one-half syndrome with supranuclear facial weakness:Magnetic resonance imaging localization[J].Arch Neurol, 1999, 56:1509-1511.
4 Bae JS, Song HK. One-and-a-half syndrome with facial diplegia:the 15 1/2 syndrome?[J]. J Neuroophthalmol, 2005, 25:52-53.
5 Fisher CM. Neuroanatomic evidence to explain why bilateral internuclear ophthalmoplegia may result from occlusion of a unilateral pontine branch artery[J].J Neuroophthalmol, 2004, 24:39-41.
6 許靜, 孟笑梅, 董艷紅. 罕見一個半綜合征合并雙側面癱一例報告及臨床分析[J]. 中國全科醫學, 2012,15:2241-2242.
7 吳松笛, 藺雪梅, 王芳, 等. 磁共振彌散加權成像早期未見異常的急性腦梗死1例[J]. 中國卒中雜志, 2014,9:950-953.
8 Wu SD, Li NN, Xia F, et al. Neurotrophic keratopathy due to dorsolateral medullary infarction (Wallenberg Syndrome):case report and literature review[J]. BMC Neurol, 2014, 14:231.
9 Kakar P, Brown Z, Banerjee S. Eight-and-a-half syndrome:an unusual presentation of brainstem infarction[J]. QJM, 2013, 106:273-276.
10 Marquart C, Strauss C, Alfieri A. Eight-and-a-half syndrome combined with an ipsilateral vertical gaze palsy:a pathophysiological explanation[J]. Clin Neurol Neurosurg, 2013, 115:767-769.
11 Mortzos P, Nordling MM, S?rensen TL. Eight-anda-half syndrome as presenting sign of childhood multiple sclerosis[J]. J AAPOS, 2014, 18:490-492.
12 Van Toorn R, Schoeman JF, Donald PR. Brainstem tuberculoma presenting as eight-and-a-half syndrome[J]. Eur J Paediatr Neurol, 2006, 10:41-44.

