孕期體重指數干預對妊娠期糖耐量受損孕婦妊娠結局的影響
王艷,馬永紅,陸云
(南京中醫藥大學附屬昆山市中醫醫院婦產科,昆山 215300)
?
孕期體重指數干預對妊娠期糖耐量受損孕婦妊娠結局的影響
王艷,馬永紅*,陸云
(南京中醫藥大學附屬昆山市中醫醫院婦產科,昆山 215300)
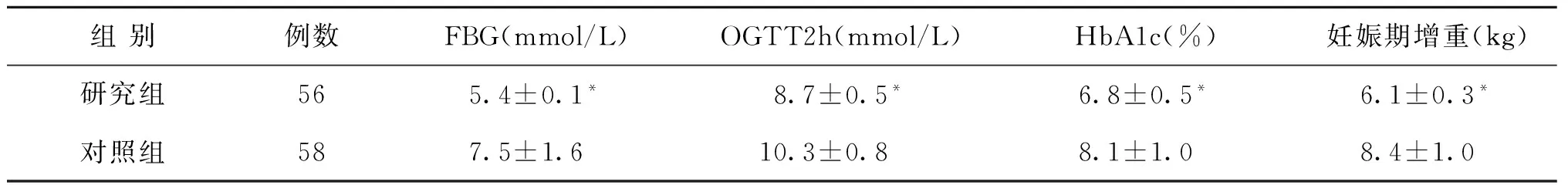
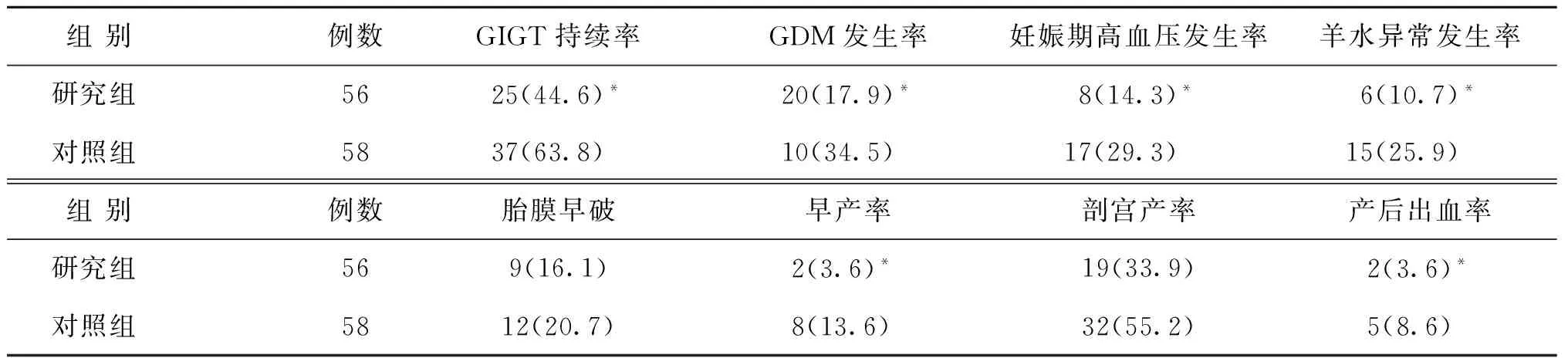
目的 研究孕期體重指數干預對妊娠期糖耐量受損孕婦妊娠結局的影響。 方法 將120例初次單胎妊娠的糖耐量受損的孕婦隨機分為研究組和對照組各60例,對照組給予常規孕期檢查及健康宣教,研究組在此基礎上,基于孕期體重指數制定干預方案,包括飲食、計步器運動干預。觀察兩組孕婦妊娠合并癥、妊娠結局及圍產兒情況。 結果 研究組FBG(5.4±0.1 vs.7.5±1.6)mmol/L、OGTT2h(8.7±0.5 vs.10.3±0.8)mmol/L、HbA1c(6.8±0.5 vs.8.1±1.0)%、妊娠期增重(6.1±0.3 vs.8.4±1.0)Kg、GIGT持續率(44.6% vs.63.8%)、GDM發生率(17.9% vs.34.5%)、妊娠期高血壓(14.3% vs.29.3%)、羊水異常(10.7% vs.25.9%)、早產(3.6% vs.13.6%)、產后出血(3.6% vs.8.6%)明顯低于對照組,研究組胎兒窘迫(1.8% vs13.8%)、巨大兒(3.6% vs.15.5%)、新生兒低血糖發生率(3.6% vs.13.6%)均低于對照組,差異有統計學意義(P<0.05)。 結論 孕期體重指數制定個體化的干預措施,明顯改善妊娠期糖耐量受損孕婦的妊娠結局,值得推廣應用。
孕前體重指數; 妊娠期糖耐量受損; 體重管理; 妊娠結局
Methods:A total of 120 initial single pregnancy women with GIGT were randomly divided into experimental group(n=60)and control group(n=60).The patients in the control group were treated with routine pregnancy test and health education,while the patients in the experimental group experienced the intervention based on pre-pregnancy body mass index,including diet intervention and pedometer sports.The pregnancy complications,pregnancy outcome and perinatal situation were compared between the two groups.
Results:The incidences of abnormal fasting blood glucose(FBG)(5.4±0.1 vs.7.5±1.6)mmol/L,oral glucose tolerance test(OGTT)2 hours [(8.7±0.5 vs.10.3±0.8)mmol/L],HbA1c(6.8±0.5 vs.8.1±1.0)%,weight gain during pregnancy(6.1±0.3 vs.8.4±1.0)kg,and gestational impaired glucose tolerance(GIGT)persistence rate(44.6% vs.63.8%),gestational diabetes mellitus(GDM)rate(17.9% vs.34.5%),gestational hypertension rate(14.3% vs.29.3%),abnormal amniotic fluid rate(10.7% vs.25.9%),preterm birth rate(3.6% vs.13.6%),postpartum hemorrhage rate(3.6% vs.8.6%)in the experimental group were significantly lower than those in the control group(allP<0.05).The incidences of fetal distress(1.8% vs.13.8%),fetal macrosomia(3.6% vs.15.5%)and neonatal hypoglycemia(3.6% vs.13.6%)in the experimental group was significantly lower than those in the control group(allP<0.05).
Conclusions:The individual intervention plan based on pre-pregnancy body mass index can significantly improve the pregnancy outcome of women with gestational impaired glucose tolerance.
(JReprodMed2016,25(11):987-991)
隨著人們生活水平的提高、生活方式的改變,妊娠糖代謝異常的發生率在全球范圍內呈逐年上升趨勢,成為常見的妊娠合并癥[1]。妊娠期糖耐量受損(gestational impaired glucose tolerance,GIGT)是介于正常血糖和妊娠期糖尿病之間的糖代謝異常狀況,也常被認為是妊娠期糖尿病(GDM)的早期階段[2]。GIGT易導致巨大兒發生率增高,以及新生兒并發癥增多,包括高胰島素血癥、低血糖、高膽紅素血癥[3-4]。孕期體重增加過量[(參照2009年美國醫學研究所(Institute of Medicine,IOM)指南[5]推薦標準]是妊娠期糖代謝異常發生的危險因素[6]。Tsai等[7]研究發現先兆子癇和剖宮產發生率與孕期增重超過18 kg有關,而孕期增重超過14 kg則與巨大兒的發生率有明顯的關系。因此,如何有效控制孕婦孕期體重增加,降低孕期糖耐量受損的發生,改善母兒預后是孕期管理的重要課題。除此之外,妊娠并發癥包括妊娠糖尿病、妊娠期高血壓、子癇前期、血栓栓塞等,這些均與孕前體重指數過高有關[8],且孕前體重指數越高,其患病的風險越高。
飲食干預和適量運動是改善糖耐量受損的主要方式,每日攝入總能量根據不同妊娠前體質量和妊娠期體質量增長速度而定[9]。美國婦產科醫師協會于2002年就孕期運動發表了新的建議和指南,推薦每日不少于30 min的運動,中等量運動對孕婦有利[10]。因此,本研究通過前瞻性隨機對照研究評估針對體重指數的個體化飲食、運動干預措施對孕婦及新生兒預后的影響。
資料與方法
一、一般資料
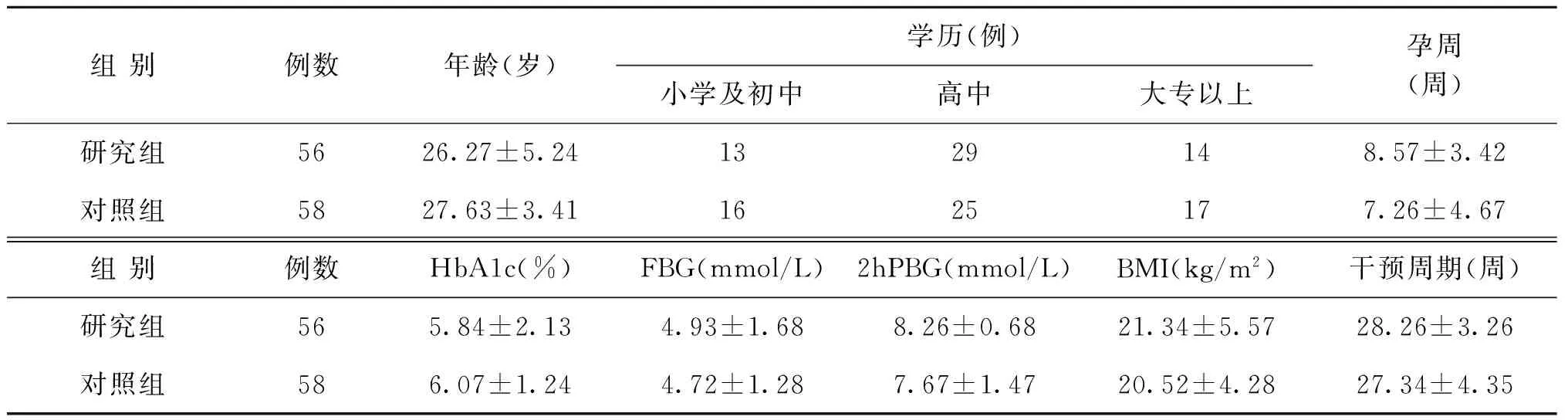
2014年5月至2015年9月在我院孕檢的GIGT患者120例孕婦為研究對象,研究對象納入標準:(1)4.4 mmol/L≤空腹血糖<5.1 mmol/L;或餐后2 h血糖為6.7~9.0 mmol/L;(2)糖化血紅蛋白<6.5%;(3)初次單胎妊娠、孕12周前建卡;(4)溝通良好,自愿參與干預,能定期參加隨訪者;(5)有意向在我院定期產檢和分娩。排除標準:(1)孕前已診斷糖尿病、高血壓病;(2)現有感染;(3)有其它嚴重的代謝及內分泌疾病或心理疾病;(4)有心、肝、腎、肺、嚴重貧血等疾病。本研究經過本院醫學倫理委員會批準,患者均簽署了知情同意書。將研究對象編號后按照隨機數字表法隨機分為研究組和對照組,研究期間退出6例,退出率5%,最終研究組56例,對照組58例。
二、研究方法
1.對照組:觀察期間給予常規孕期檢查及健康宣教。在孕6~12周產檢,給予30 min門診宣教,內容包括:評估飲食習慣、運動狀況;給予孕期飲食、運動和體重增長的知識宣教,發放宣教手冊。孕期定時門診產檢監測體重和血糖,進行飲食和運動宣教。
2.研究組:在對照組干預方法的基礎上,根據IOM修訂的妊娠前不同BMI孕婦妊娠各階段適宜的推薦增重范圍[6],孕婦食譜構成參照中國預防醫學科學院營養與食品衛生研究所提供的食物成分表,參照中國營養學會[11]關于蛋白質、碳水化合物以及脂肪百分比、營養素供給量所建議的配比調整產婦膳食結構構成。運動方式選擇快步走、散步、上肢運動、瑜伽、游泳,最大耗氧量的30%~60%,每周3~5次,每次30 min,根據孕周調整運動方式、頻率、強度。孕婦初次建卡根據孕前體質指數(BMI)在門診進行初步的營養評估和指導,同營養師共同制定孕早期每日營養攝入量、每日運動計步器計算卡路里消耗、計算碳水化合物、蛋白質、能量攝入量以及脂肪的最佳配比。發放食物熱卡換算表,指導孕婦記錄1周孕婦食譜、24 h飲食狀況、每日運動熱卡數。定期門診孕檢時采用孕期營養監測計算機軟件處理所收集的數據,根據孕婦個體情況,結合營養分析結果指導下一階段的干預方案。建立微信群,監測營養和運動計劃的實施與成效,并確保孕婦全程遵守指導。每周對孕婦體質量變化進行統計,并詳細記錄,根據監測結果對各類營養以及三大熱能配比進行調整,保證孕婦和胎兒營養供給基礎上,根據孕婦周消耗熱卡進行動態調整,直至分娩。具體如下:(1)BMI<18.5 kg/m2的患者,指導增加體重12.5~18.0 kg,每日攝入能量33~38 Kal·kg-1·d-1;(2)18.5≤BMI≤24.9 kg/m2的患者,指導增加體重11.5~16.0 kg,每日攝入能量30~35 Kal·kg-1·d-1;(3)24.9 3.觀察指標:(1)分娩前一周兩組孕婦FBG、OGTT2h、HbA1c、妊娠期增重;(2)兩組孕婦情況包括:GIGT持續率、GDM發生率、妊娠期高血壓、羊水異常、胎膜早破、早產、剖宮產及產后出血。(3)兩組圍產兒結局比較包括新生兒窒息(阿氏評分,0~10分,評分<8分判定為新生兒窒息)、巨大兒(出生體重≥4 000 g)、胎兒窘迫、新生兒低血糖(足月新生兒生后3 d內FPG<1.7 mmol/L;早產兒和小于胎齡兒3 d后FPG<2.0 mmol/L)、胎兒畸形、呼吸窘迫綜合征。 三、統計學方法 一、兩組孕婦一般情況比較 兩組孕婦在年齡、學歷、孕周、糖化血紅蛋白(HbA1c)、空腹血糖(FBG)、餐后2 h血糖(2hPBG)及體重指數(BMI)等方面比較差異均無統計學意義(P>0.05),具有可比性(表1)。 二、兩組孕婦血糖情況比較 研究組孕婦產前1周FBG、OGTT2h、HbA1c、妊娠期增重均低于觀察組,差異有統計學意義(P<0.05)(表2)。 三、兩組孕婦情況比較 研究組GIGT持續率、GDM發生率、妊娠期高血壓、羊水異常、早產、產后出血發生率明顯低于對照組,差異有統計學意義(P<0.05)(表3)。 表1 兩組孕婦一般情況比較(x-±s) 表2 兩組孕婦產前1周血糖和妊娠期增重情況比較(x-±s) 注:與對照組相比較,*P<0.05 四、兩組孕婦圍產兒結局情況比較 研究組胎兒窘迫、巨大兒、新生兒低血糖發生率均低于對照組,差異有統計學意義(P<0.05)(表4)。 表3 兩組孕婦情況比較[n(%)] 注:與對照組相比較,*P<0.05 注:與對照組相比較,*P<0.05 研究表明,GIGT與不良妊娠預后,尤其巨大兒、剖宮產分娩、新生兒低血糖等明顯相關[3]。妊娠前超重和肥胖可增加母嬰并發癥的發生風險,如妊娠期高血壓疾病、妊娠期糖尿病、剖宮產和死產等[12]。妊娠糖尿病的患者中,孕前體重超重的患者更易在孕期體重增加超標[13]。孕前BMI過高和孕期體重增加過度造成體內脂肪過度堆積,加上胎盤分泌的拮抗胰島素的激素的作用,使得胰島素抵抗狀態加重,從而最終演變成GDM[14]。GIGT患者雖無明顯的臨床癥狀,但其胰島素的分泌和作用可能已經存在缺陷或受到損害,與GDM一樣也可能與不良的母嬰結局有關[15],因此有必要對GIGT孕婦前期進行管理,早預防,早干預,避免發展為GDM,降低母嬰不良結局。 有隊列研究[16]顯示即使孕前體重正常但孕期體重增加超標的孕婦,其妊娠結局仍不容樂觀。相比之下,即使孕前體重指數超標但孕期體重增加未達標的孕婦,不會增加其妊娠不良結局的發生。目前美國國家糖尿病數據組并未推薦對GIGT孕婦進行治療,然而,較多研究表明,未經治療的GIGT孕婦妊娠預后不良[17]。本研究在孕前體重指數的基礎上,調整孕期體重增長值,飲食控制既能滿足孕期母體和胎兒需要,又不增加機體負擔避免飲食餐后血糖升高。目前關于孕婦孕期運動的具體形式及運動強度的研究還很匱乏,本研究中主要運動方案是散步,采用利用運動計步器統計孕婦每日運動量,運動可以有效減少孕婦身體脂肪含量,提高胰島素敏感性,減輕胰島素抵抗,改善葡萄糖代謝。2002年,美國婦產科學會(American College of Obstetricians and Gynecologists,ACOG)放寬了早先對孕婦孕期運動的建議指南,認為許多運動方式對于孕婦來說都是安全的,并且對于沒有產科合并癥的孕婦,一周進行150 min以上的中等強度運動是有益處的[18]。 本研究中GIGT孕婦干預策略基于孕前BMI值,在此基礎上根據個體的飲食習慣和消耗,調整飲食方案和運動處方,使得干預方法更嚴謹科學。本研究中研究組孕婦應用孕期營養分析與指導測算日攝入量,營養素供能比例,確定個體營養食譜,并且根據早期孕婦每日工作程度和體力活動情況,制定每周運動強度和頻率。對于久坐和長時間不運動的妊娠糖尿病患者,應從低強度運動(30%~39%儲備心率)開始,并逐漸增加至中等強度鍛煉(40%~59%儲備心率),對于沒有禁忌癥的孕婦,推薦每天進行30 min左右中等強度的體育運動,并在一周內累計達到150 min。通過運動計步器統計數據,孕檢時再根據孕婦體重增長和血糖的值,調整飲食和運動方案,通過微信促使孕婦干預措施的持續進行,做到個體化的干預。運動干預對于預防GDM發生的效果尚存在爭議,本研究也主要采用了散步的方式,在今后的研究中對此問題應作更進一步的細致探索。 [1] Evensen AE.Update on gestational diabetes mellitus [J].Prim Care:Ceinics in Office Practice,2012,39:83-94. [2] 曹澤毅 主編.中華婦產科學(臨床版)[M].北京:人民衛生出版社,2010,271-277. [3] Lao TT,Ho LF.Impaired glucose tolerance and pregnancy outcome in Chinese women with high body mass index[J].Hum Reprod,2000,15:1826-1829. [4] McLaughlin GB,Cheng YW,Caughey AB.Women with one elevated 3-hour glucose tolerance test value:are they at risk for adverse perinatal outcomes?[J].Am J Obstet Gynecol,2006,194:e16-e19. [5] Rasmussen KM,Yaktine AL.Weight Gain During Pregnancy:Reexamining the Guidelines [M].Washington DC:National Academies Press(US);2009. [6] 沈琳.妊娠糖代謝異常的危險因素及對母嬰結局的影響研究[D].廣東:中南大學,2014. [7] Tsai IH,Chen CP,Sun FJ,et a1.Associations of the pre-pregnancy body mass index and gestational weight gain with pregnancy outcomes in Taiwanese women [J].Asia Pac J Clin Nutr,2012,21:82-87. [8] Cedergren MI.Maternal morbid obesity and the risk of adverse pregnancy outcome [J].Obstet Gynecol,2004,103:219-224. [9] 中華醫學會婦產科學分會產科學組.妊娠合并糖尿病診治指南(2014)[J].中華婦產科雜志,2014,49:489-498. [10] 陳軒,李華萍.妊娠期運動及其對妊娠期糖尿病的作用[J].實用婦產科雜志,2013,29:419-422. [11] 趙麗云,劉素,于冬梅,等.我國居民膳食營養狀況與《中國食物與營養發展綱要(2014-2020年)》相關目標的比較分析[J].中國食物與營養,2015,21:5-7. [12] 夏芳蓮,蘇宜香.孕前體質指數對妊娠并發癥和妊娠結局的影響[J].中國婦幼保健,2012,27:4197-4200. [13] 楊玥.基于妊娠糖尿病患者孕前體重指數的妊娠結局及孕期體重的研究[D].南京:東南大學,2014. [14] 趙建峰,張華新,宋玉林.妊娠期糖尿病與胰島素抵抗關系的臨床研究[J].生殖醫學雜志,2015,24:120-124. [15] 楊慧霞 主編.妊娠合并糖尿病一臨床實踐指南[M].北京:人民衛生出版社,2008:36-45. [16] Iyoke CA,Ugwu GO,Ezugwu FO,et a1.Retrospective cohort study of the effects of obesity in early pregnancy on maternal weight gain and obstetric outcomes in an obstetric population in Africa [J].Int J Womens Health,2013,5:501-507. [17] 李雙第,張佳榮,謝毅,等.以妊娠預后評估妊娠期糖耐量受損異質性[J]中華圍產醫學雜志,2007,10:244-247. [18] Committee on Obstetric Practice.ACOG committee opinion.Exercise during pregnancy and the postpartum period.Number 267,January 2002.American College of Obstetricians and Gynecologists [J].Int J Gynaecol Obstet,2002,77:79-81. [編輯:谷炤] Effect of intervention of pre-pregnancy body mass index on pregnancy outcome of women with gestational impaired glucose tolerance WANG Yan,MA Yong-hong*,LU Yun GynecologyandObstetrics,TraditionalChineseMedicineHospitalAffiliatedtoNanjingTraditionalChineseMedicineUniversity,Kunshan215300 Objective:To investigate the effects of intervention of pre-pregnancy body mass index on pregnancy outcome of pregnant women with gestational impaired glucose tolerance(GIGT). Pre-pregnancy Body Mass Index; Gestational impaired glucose tolerance; Weight management; Pregnancy outcome 10.3969/j.issn.1004-3845.2016.11.007 2016-02-04; 2016-06-12 昆山市社會發展科技專項(KS1560) 王艷,女,江蘇昆山人,主治醫師,圍產期保健及高危妊娠專業.(*結 果
討 論

