多重耐藥菌導致呼吸機相關性肺炎的危險因素及病原菌分析
韓靜靜,曹霞,周晨亮,徐亞青,成于珈,鄧敏
(1.武漢大學人民醫院醫院感染預防與控制辦公室,武漢 430060;2.武漢大學人民醫院呼吸與危重癥醫學科,武漢 430060;3.武漢大學人民醫院重癥醫學科,武漢 430060;4.華中科技大學同濟醫學院附屬協和醫院藥劑科,武漢 430022)
醫院獲得性肺炎(hospital-acquired pneumonia,HAP)與呼吸機相關性肺炎(ventilator-associated pneumonia,VAP)是我國最常見的醫院獲得性感染,診斷和治療較為困難,病死率高。VAP指氣管插管或氣管切開患者,接受機械通氣48 h后發生的肺炎以及機械通氣撤機、拔管后48 h內出現的肺炎[1],VAP發病率為9.7%~48.4%,或(1.3~28.9)例/1000機械通氣日,全因死亡率為21.2%~43.2%,多重耐藥(multi-drug resistance,MDR)菌引起者歸因病死率高達38.9%~60%[2]。2016年美國感染病學會和胸科學會聯合發布《成人醫院獲得性肺炎和呼吸機相關性肺炎的處理臨床實踐指南》[1],2018年我國制定《中國成人醫院獲得性肺炎與呼吸機相關肺炎診斷和治療指南(2018版)》[2],均推薦醫師及早送檢并通過評估患者發生多重耐藥菌感染的風險合理經驗用藥,優化抗菌藥物的選擇。其中,MDR菌指對通常敏感的常用≥3類抗菌藥物同時呈現耐藥的細菌[3]。我國HAP/VAP常見的病原菌包括鮑曼不動桿菌、銅綠假單胞菌、肺炎克雷伯菌、金黃色葡萄球菌及大腸埃希菌等[1]。但了解當地醫院的病原學監測數據更為重要,在經驗性治療時應根據及時更新的本地區、本醫院甚至特定科室的細菌耐藥特點針對性選擇抗菌藥物。不同科室面臨的MDR菌感染的主要危險因素也不同。武漢大學人民醫院重癥醫學科已開展目標性監測多年,以神經外科患者居多,分析該科室MDR-VAP主要危險因素和病原學特點,旨在針對性地加強該科MDR-VAP感染風險評估,更好地指導VAP患者抗菌藥物經驗使用。
1 資料與方法
1.1研究對象 2016年9月—2018年3月在武漢大學人民醫院重癥醫學科住院的、呼吸道標本細菌培養陽性的臨床和病原學結果確診為VAP患者作為研究對象,共78例。
1.2方法 收集患者病歷資料,記錄患者年齡、性別、住院天數、機械通氣情況、感染類型、入院時急性生理與慢性健康評分(APACHE)Ⅱ評分、從其他醫療機構轉入情況、近期住院時間、近期接受抗菌藥物治療、病情危重及合并感染性休克情況、發生VAP前是否有急性呼吸窘迫綜合征(ARDS)、接受連續性腎臟替代療法(CRRT)情況等。
1.3診斷標準 VAP臨床診斷標準:胸部X線或CT顯示新出現或進展性的浸潤、實變、磨玻璃影,同時下列3個臨床癥狀中兩個或以上,可建立臨床診斷:①發熱,體溫>38 ℃;②膿性氣道分泌物;③外周血白細胞計數>10×109·L-1或<4×109·L-1。臨床標準是開始經驗性抗菌藥物治療的標準。患者經驗性使用抗菌藥物前,留取標本行病原學檢查。在臨床診斷的基礎上,若同時滿足以下任一項,可作為確定致病菌的依據:①合格的下呼吸道分泌物(中性粒細胞數>25個/低倍鏡視野,上皮細胞數<10個/低倍鏡視野,或二者比值>2.5:1)、經支氣管鏡防污染毛刷、支氣管肺泡灌洗液、肺組織或無菌體液培養出病原菌,且與臨床表現相符。②肺組織標本病理學、細胞病理學或直接鏡檢見到真菌并有組織損害的相關證據。MDR診斷標準參考2010年美國、瑞典等制定的《醫療機構耐藥菌MDR、XDR、PDR的國際標準化定義專家建議(草案)》[4]。
1.4標本采集及細菌培養、鑒定和藥敏 氣管插管或切開患者采用一次性無菌集痰管采痰。標本2 h內送檢,下呼吸道標本在接種前行細胞學篩選,即痰涂片光鏡檢查每低倍視野鱗狀上皮細胞<10個、白細胞>25個或鱗狀上皮細胞:白細胞比值<1:2.5為合格標本。按《全國臨床檢驗操作規程》第3版進行微生物培養、分離、鑒定,應用世界衛生組織(WHO)推薦的K-B紙片擴散法或MIC法做藥敏試驗,均按美國臨床實驗室標準化協會(CLSI)2012標準判斷結果。
1.5統計學方法 采用SPSS 18.0版統計軟件進行統計學處理,計數資料以率或構成比表示,組間比較采用χ2檢驗,同時進行單因素分析和逐步條件logistic多因素回歸分析,計算各危險因素OR值及95%置信區間(CI)。以P<0.05為差異有統計學意義。
2 結果
2.1臨床資料 2016年9月—2018年3月,目標性監測發現重癥醫學科VAP患者78例,其中男50例,女28例,年齡19~82歲,平均年齡55歲,病種構成:顱腦外傷23例,腦卒中26例,肺部感染8例,腦部占位性病變6例,心血管意外4例,多發骨折3例,其他8例。其中由MDR引起者41例(52.56%)。分為MDR-VAP組41例和非MDR-VAP組37例。MDR-VAP組男27例,女14例,年齡(57.4±11.9)歲,非MDR-VAP組男23例,女14例,年齡(51.3±14.4)歲,兩組性別組成,年齡差異無統計學意義(P=0.734,0.36)。
2.2MDR-VAP危險因素的單因素分析 將可能影響MDR-VAP發病的7項因素[1-2]進行單因素分析,發現4項在MDR-VAP組和非MDR-VAP組間差異有統計學意義:直接從其他醫療機構轉入、近期ICU住院時間≥5 d、近90 d接受第3 和第4代頭孢菌素、含酶抑制劑類復合制劑和碳青霉烯類等抗菌藥物治療、危重合并感染性休克,見表1。

表1 重癥醫學科中MDR菌致VAP的危險因素與發生率
2.3MDR-VAP危險因素的多因素分析 將單因素分析差異有統計學意義的變量進行Logistic分析,篩選出MDR-VAP的危險因素有:直接從其他醫療機構轉入、近90 d接受第3和第4代頭孢菌素、含酶抑制劑類復合制劑和碳青霉烯類等抗菌藥物治療、危重合并感染性休克、近期ICU住院時間≥5 d,OR值分別為36.50,24.55,12.32,12.22。見表2。
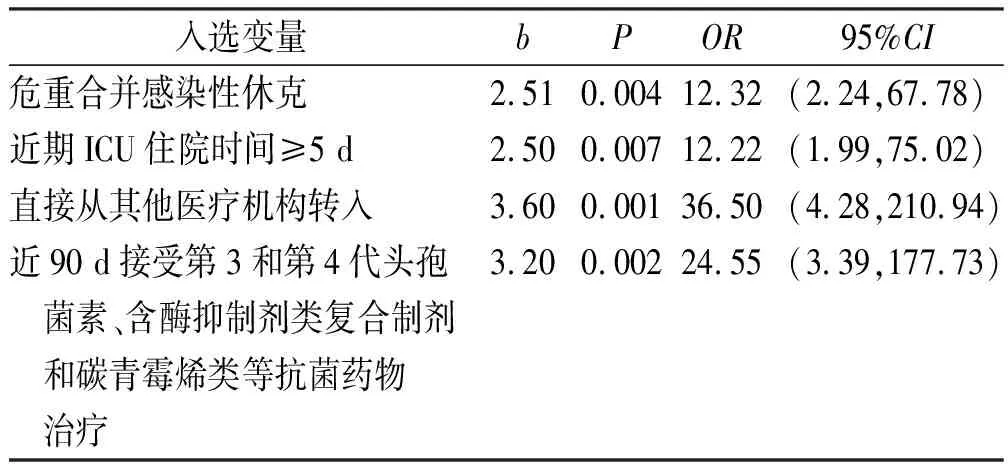
表2 干預后MDR-VAP高危因素的Logistic回歸
2.4VAP病原菌分析 2016年9月—2018年3月,從78例VAP患者中共分離出病原菌121株,其中多重耐藥菌84株,占69.42%,以鮑曼不動桿菌、肺炎克雷伯菌、銅綠假單胞菌、金黃色葡萄球菌等為主,見表3。導致VAP的主要病原菌中鮑曼不動桿菌以耐藥菌為主,而肺炎克雷伯菌、銅綠假單胞菌和金黃色葡萄球菌等是耐藥菌還是非耐藥菌均有可能,嗜麥芽窄食單胞菌以非耐藥為主。
3 討論
本研究結果顯示,該院ICU內VAP患者由MDR引起者多見,占52.56%。通過針對性地對ICU引起MDR-VAP的危險因素進行分析,可以在病原學結果出來前較好地根據耐藥風險和嚴重程度及時啟動經驗性抗感染治療,實現抗菌藥物的合理使用、提高療效,并遏制細菌耐藥產生[5]。
研究發現,只有在疾病早期給予合理的抗菌藥物治療才能提高VAP患者的存活率;若微生物檢驗結果提示初始經驗性抗菌藥物治療不合理,即使再根據培養結果調整抗菌藥物亦不能改善預后[6]。因此,根據MDR感染風險盡早選擇窄譜或廣譜抗菌藥物非常重要。經驗用藥時確定可能的病原體及評估病原體是否耐藥非常重要。應針對性地對所監測科室MDR-VAP進行風險評估,找出影響其發生的獨立危險因素[7],以指導經驗性治療,并要盡可能根據連續的臨床評價和微生物學數據考慮降階梯治療。本研究顯示,在臨床確診為VAP、病原學結果未出來前,若根據患者的基礎疾病特點、影像學表現、炎癥指標等考慮為鮑曼不動桿菌感染則主要是多重耐藥的鮑曼不動桿菌,若考慮為肺炎克雷伯菌、銅綠假單胞菌、金黃色葡萄球菌感染,則為多重耐藥菌或非多重耐藥菌的可能均較大,此時再進一步評價患者是否有多重耐藥菌引起的VAP的高危因素就顯得非常重要。該研究發現該科MDR-VAP的獨立發病危險因素有4項:直接從其他醫療機構轉入、近90 d接受第3和第4代頭孢菌素、含酶抑制劑類復合制劑和碳青霉烯類等抗菌藥物治療、危重合并感染性休克、ICU住院時間≥5 d。這可能與該院重癥醫學科收治患者的特點有關系。這也提示在該科室經驗性治療選擇抗菌藥物時應著重考慮上述4項危險因素,以避免抗菌藥物過度使用。其中,直接從其他醫療機構轉入、近90 d接受第3和第4代頭孢菌素、含酶抑制劑類復合制劑和碳青霉烯類等抗菌藥物治療、近期ICU住院時間≥5 d等變量OR值較高,考慮與本院ICU患者多從外院轉入或從其他科室轉入,已經接受了相關治療有關,特別是廣譜抗菌藥物使用造成的篩選壓力,容易導致MDR菌的產生,且因為基礎疾病較重,來自神經外科的昏迷患者較多,MDR菌易通過接觸傳播導致醫院感染。危重合并感染性休克因病情較重,多已進行侵入性操作并使用較高級別抗菌藥物進行治療,因此發生MDR-VAP的風險也較高。
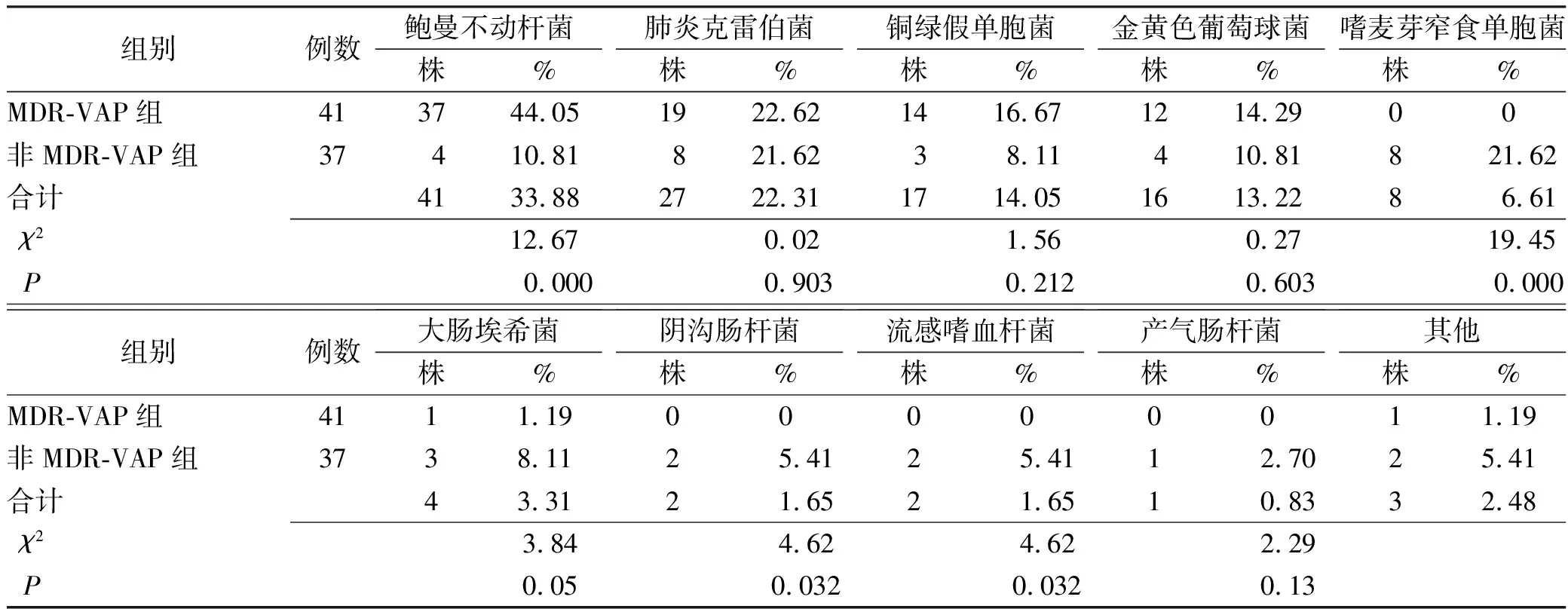
表3 78例VAP患者病原菌分布
該院ICU應針對影響MDR-VAP的獨立危險因素進行風險評估、管理,制定相應的預防與控制策略,以降低MDR-VAP的發生。同時,該科醫務人員在經驗使用抗菌藥物時還可根據該科多重耐藥菌檢出的種類及耐藥譜情況合理選擇抗菌藥物,減少細菌耐藥產生,實現有效、安全的治療。

