常規麻醉常態下麻醉深度對胃癌手術患者應激狀態的影響
吳曉亮
胃癌是常見的惡性腫瘤之一,我國是胃癌高發病國家。2015年國家癌癥中心數據顯示,我國胃癌發病率和病死率在惡性腫瘤均占第2位,每年胃癌患者新發67.9萬,死亡49.8萬,而這一數字分別占到全球的42.6%和45.0%[1]。目前,臨床上除手術之外尚無胃癌根治性治療手段,而麻醉質量的好壞會對手術安全產生直接影響。尤其是麻醉深度,是麻醉管理的重要環節之一。從麻醉學來看,麻醉過深會導致患者呼吸、循環系統過分抑制,延遲麻醉復蘇過程,甚至導致中樞神經損傷;麻醉過淺不利于保持患者血流動力學穩定,而且會造成患者提前復蘇,增加痛苦[2]。因此,本研究收集我院近年來收治的胃癌全麻手術切除患者62例,探討常規麻醉狀態下麻醉深度對其應激狀態的影響。現報告如下。
1 資料與方法
1.1 一般資料收集2014—2018年我院收治的初始診斷的胃癌患者62例,診斷參照《外科學》相關標準,全部患者均由術前胃鏡病理檢查結果作為占位病灶定性診斷依據[3]。入組依據:年齡≥18歲;心、肺功能良好;止凝血功能正常;術前美國麻醉師協會(ASA)分級Ⅰ~Ⅱ級;無相關麻醉藥物用藥禁忌;腫瘤臨床分期Ⅰ~Ⅱ期;無內分泌系統及代謝性疾病;術前1個月未服用影響全身應激狀態的藥物;有手術治療意愿,且自愿參與本研究。本研究已報請醫院倫理委員審查部門批準。采用隨機數字表法,將入組患者分為A組和B組各31例,兩組患者各項基線資料差異均無統計學意義(P>0.05)。見表1。
1.2 麻醉方法兩組患者進入手術室后常規行心電、血氧、血壓監護;連接Narcotrend電極,以Narcotrend指數作為麻醉深度判定依據。麻醉誘導:咪達唑侖0.05 mg/kg、依托咪酯0.15 mg/kg、舒芬太尼0.4 μg/kg和阿曲庫銨0.2 mg/kg。麻醉維持:丙泊酚4~8 mg/(kg·h)、瑞芬太尼0.2~0.6 μg/(kg·min)持續泵入;調整丙泊酚輸液速度,A組以Narcotrend指數維持在D1級為目標(47~56),B組以Narcotrend指數維持在D2級為目標(37~46)[4]。
1.3 評價方法觀察指標包括血流動力學和應激因子水平。其中,血流動力學指標包括心率和平均動脈壓;觀察時間點為麻醉誘導前(T0)、插管前(T1)、插管后(T2)、手術前(T3)、手術后(T4)、拔管時(T5)。應激因子指標包括皮質醇(Cor)、促腎上腺皮質激素(ACTH)、內皮素-1(ET-1)、腎上腺素(E)和去甲腎上腺素(NE);觀察時間點為手術前(Ta)、手術后(Tb)和術后1 d(Tc)[5]。
1.4 統計分析采用EpiData 2.2軟件對數據進行記錄,后續以SAS 9.0軟件進行統計分析,血流動力學和應激因子指標均為計量資料,以均數±標準差表示,符合正態分布方差齊的數據組間比較采用t檢驗,P<0.05表示差異有統計學意義。
2 結果
2.1 兩組患者血流動力學指標比較兩組患者心率各時間點差異均無統計學意義(P>0.05)。兩組平均動脈壓在T2、T3、T4差異有統計學意義(P<0.05),而在T1、T4、T5時間點差異無統計學意義(P>0.05)。見表2。這說明麻醉深度較深的B組循環系統抑制程度更深。
2.2 兩組患者應激因子指標比較兩組Cor、ACTH、ET-1、E和NE水平在Ta時間點差異均無統計學意義(P>0.05);而在Tb、Tc時間點差異有統計學意義(P<0.05)。見表3。這說明麻醉深度較深的B組應激狀態輕于A組。
3 討論
麻醉是指麻醉藥經吸入或椎管內、靜脈、肌內注射進入人體后,產生包括意識消失、痛覺消失、遺忘和神經反射抑制,并伴有肌肉不同程度松弛的中樞神經系統抑制作用[6]。麻醉是圍手術期重要的操作項目,麻醉質量的好壞會對手術產生極大影響。麻醉深度的控制是麻醉管理的重要環節之一。最早,麻醉深度這一概念來源于乙醚麻醉,是指用使用乙醚的濃度來表示麻醉深度;后來這一概念逐漸擴展至氯仿、異氟醚等多種麻醉藥物的應用。然而,隨著近代麻醉學的發展,麻醉過程往往還需要鎮痛藥、催眠藥和肌松藥的輔助,單一用麻醉藥物劑量來衡量麻醉深度缺乏準確性。因此,臨床上逐漸探索不同的麻醉深度判斷方式,用以準確衡量麻醉效果[7]。
目前,臨床上麻醉深度判斷方法主要包括主觀法和客觀法。主觀法常用的判斷依據包括自主神經反射和刺激反映指數和前壁隔離法。由于主觀法判斷主要依靠麻醉師的業務理論和臨床經驗,因此準確性難以得到保障。客觀法常用的判斷依據包括表面肌電誘發電位、腦電圖、腦電雙頻指數和Narcotrend指數檢測等[8]。本研究中,我們以Narcotrend指數作為麻醉深度的判定依據。Narcotrend麻醉監測是借助頭部及心電電極采集的信號,通過軟件動態分析來實現。Narcotrend指數以A級作為清醒狀態,B級作為淺鎮靜狀態,C級作為常規鎮靜狀態,D級作為常規麻醉狀態,E級作為深度麻醉狀態,F級作為多度麻醉狀態。其中,D級常規麻醉是本研究中采用的麻醉深度,A組Narcotrend指數47~56為D1級,B組Narcotrend指數37~46為D2級。
本研究中,我們旨在探討常規麻醉常態下不
同麻醉深度對胃癌手術患者應激狀態的影響,以便尋找更為合適的常規麻醉深度,既能兼顧血流動力學平穩,又可有效減輕患者術中應激狀態。結果顯示,在兩組藥物用藥相同情況下,D1麻醉深度與D2麻醉深度心率和平均動脈壓較為接近,D1麻醉深度僅在插管后、手術前、手術后平均動脈壓高于D2麻醉深度。這說明增加麻醉深度后,循環系統進一步抑制,然而在常規麻醉狀態下這一抑制作用很快得到恢復,并未對術后蘇醒產生較大影響。在應激狀態評估中我們發現,D1麻醉深度在各個時間點相關激素水平均高于D2麻醉深度。這說明麻醉深度越深,應激作用越被抑制,有利于術后代謝恢復。綜合來看,麻醉深度從D1強化到D2水平,并未給患者帶來額外的不利影響。

表1 A組和B組患者基線資料比較

表2 A組和B組血流動力學指標匯總
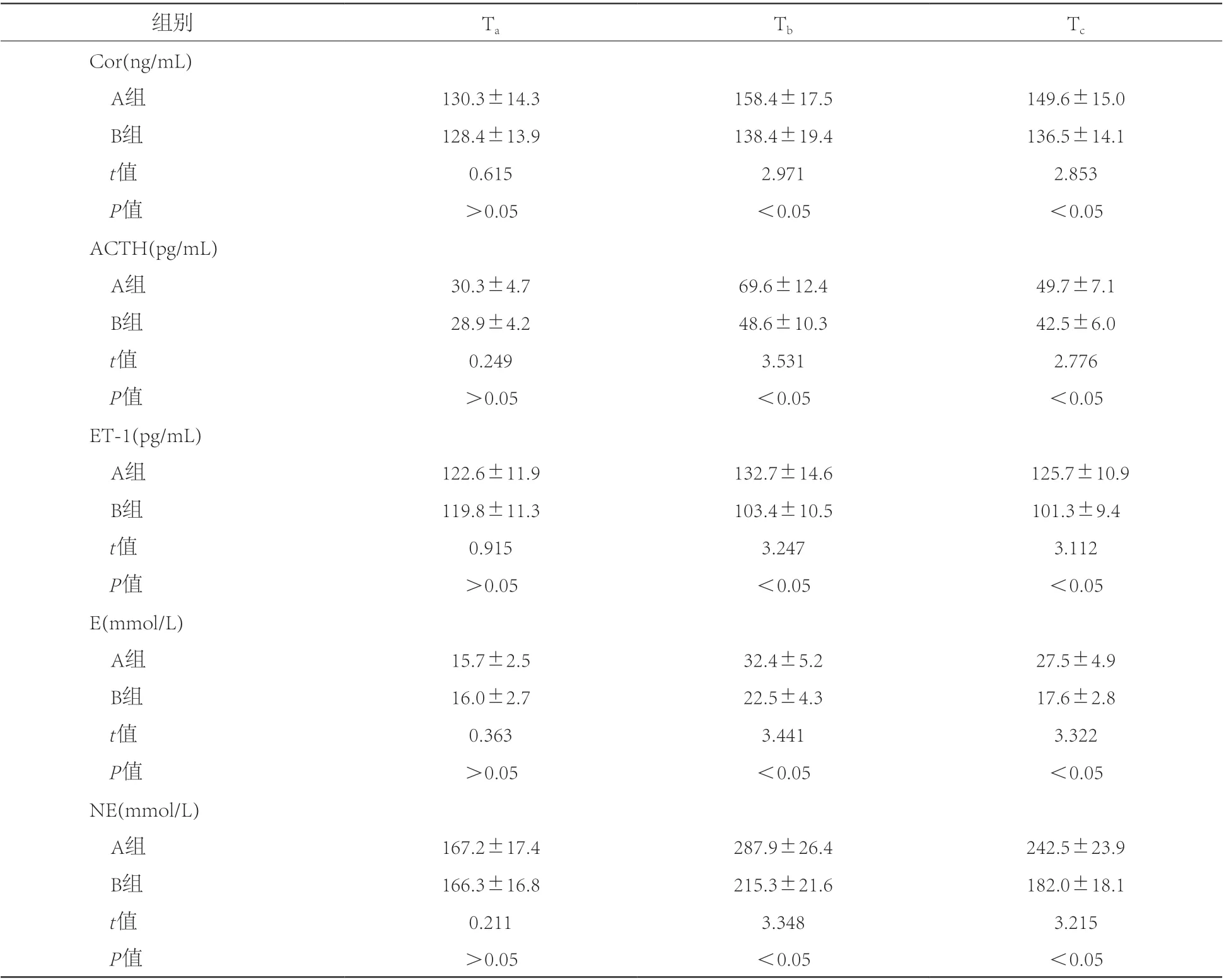
表3 A組和B組應激因子指標匯總
綜上所述,在常規麻醉狀態下,麻醉深度較深的胃癌手術患者應激狀態程度較低,但伴隨而來的是對循環系統的進一步抑制,即便如此我們仍然推薦在常規麻醉狀態下,提高麻醉深度以降低患者的應激狀態水平。

