老年髖部骨折手術(shù)腰麻復(fù)合髂筋膜間隙阻滯鎮(zhèn)痛效果的研究
近年來,隨著人口老齡化的加劇,老年髖部骨折病人數(shù)量劇增。骨折使病人活動受限,且伴隨巨大的疼痛,極易發(fā)生心腦血管意外等并發(fā)癥,使病人對手術(shù)及麻醉耐受性差。早在1989年,Dalens等[1]研究表明,髂筋膜間隙阻滯可阻滯閉孔神經(jīng)、股神經(jīng)、股外側(cè)皮神經(jīng),且穿刺點遠離神經(jīng)血管鞘,更為安全,可在臨床用于鎮(zhèn)痛治療。目前,超聲引導(dǎo)下髂筋膜阻滯成為髖部骨折圍術(shù)期及術(shù)后鎮(zhèn)痛的常用方法。本研究通過回顧性總結(jié)2015~2016年接受手術(shù)治療的70歲以上單側(cè)髖部骨折病人病歷資料,評估腰麻復(fù)合髂筋膜間隙阻滯在老年髖關(guān)節(jié)骨折手術(shù)中的鎮(zhèn)痛效果。
1 一般資料與方法
1.1 臨床資料 收集山西醫(yī)科大學(xué)第二醫(yī)院2015~2016年接受手術(shù)治療的70歲以上單側(cè)髖部骨折(股骨頸骨折、股骨粗隆間骨折、股骨粗隆下骨折)病人。排除多發(fā)傷,先后行2次以上手術(shù),術(shù)前肝腎功能異常,有慢性疼痛,長期服用鎮(zhèn)痛藥物病史,術(shù)前合并心律失常,術(shù)前使用鎮(zhèn)靜藥物,術(shù)后使用鎮(zhèn)痛泵及除曲馬多外的其他鎮(zhèn)痛藥的病人,共納入419例。
1.2 麻醉方法 按麻醉方式將病人分為2組:單純腰麻組(S組)282例,腰麻復(fù)合髂筋膜間隙阻滯組(F組)137例。所有病人術(shù)前均禁食8 h,禁飲4 h。 病人入手術(shù)室后(Drager 公司 infinity Delta XL型號監(jiān)護儀)監(jiān)測血壓、心率(HR)、心電圖、脈搏血氧飽和度,開放靜脈通路。F組行腰麻前20~30 min進行超聲(美國GE公司Vivid I型超聲頻率5~14Hz)引導(dǎo)髂筋膜間隙阻滯。病人平臥位,常規(guī)消毒鋪巾,將探頭平行放置于腹股溝韌帶中外1/3處,辨認出可見縫匠肌、髂腰肌、闊筋膜及覆蓋于髂腰肌淺部的髂筋膜,使用24G短斜面穿刺針(德國寶雅公司),采用平面內(nèi)技術(shù)進針,穿破闊筋膜、髂筋膜,到達髂筋膜間隙,單次給予0.4%羅哌卡因(Astra Zeneca AB,Sweden 批號:2015-04/2018-03/NAMM,規(guī)格:10 mL/100 mg)30~35 mL。S組在擺放體位前僅靜脈給予芬太尼鎮(zhèn)痛。腰麻采取患肢朝上,穿刺間隙為L3~L4,以0.5%羅哌卡因2.5~3 mL輕比重藥液(1%羅哌卡因1.5 mL配1.5 mL 注射用水)注入蛛網(wǎng)膜下腔,阻滯平面控制于第8胸椎以下。
1.3 觀察指標 收集病人年齡、性別、ASA分級、術(shù)前合并癥(僅對發(fā)生率最高的6種疾病進行分析)、手術(shù)類型、手術(shù)時間、術(shù)中失血量、術(shù)后入ICU比例、術(shù)后回骨科病房比例、入手術(shù)室至手術(shù)開始前的時間內(nèi)(T1)芬太尼用量、術(shù)后入ICU病人24 h內(nèi)(T2)瑞芬太尼的用量(期間未使用其他鎮(zhèn)痛藥物)及術(shù)后回骨科病房病人24 h內(nèi)曲馬多的用量,記錄2組病人術(shù)后24 h不良反應(yīng)的發(fā)生情況。收集病人麻醉前即刻收縮壓(SBP)、舒張壓(DBP)、HR作為基礎(chǔ)值,記錄T1時病人SBP、DBP、HR的最大變化率(其中病歷中血壓及心率的記錄間隔均為5 min),以SBP最大變化率為例,定義如下:SBP最大變化率=(SBP最大值-SBP最小值)/麻醉前即刻SBP。

2 結(jié)果
2.1 2組一般資料比較 2組性別、年齡、ASA分級及術(shù)前合并癥差異無統(tǒng)計學(xué)意義(P>0.05)。見表1。手術(shù)類型、手術(shù)時間、術(shù)中出血量及術(shù)后入ICU比例差異無統(tǒng)計學(xué)意義(P>0.05)。見表2。
2.2 2組術(shù)前血流動力學(xué)變化的比較 2組病人在麻醉前即刻的基礎(chǔ)SBP、DBP、HR值差異無統(tǒng)計學(xué)意義(P>0.05),2組T1時間段,F(xiàn)組SBP、DBP、HR的最大變化率明顯低于S組(P<0.05)。見表3。
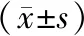
表2 2組病人髖關(guān)節(jié)骨折手術(shù)情況比較
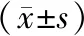
表3 2組髖關(guān)節(jié)骨折手術(shù)病人術(shù)前血流動力學(xué)比較
2.3 2組術(shù)后24 h阿片類藥物用量及曲馬多用量的比較 F組在T1時間段中阿片類藥物用量明顯低于S組(P<0.05);T2時間段,F(xiàn)組入ICU病人瑞芬太尼用量及未入ICU病人曲馬多的用量也低于S組(P<0.05)。見表4。
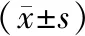
表4 2組髖關(guān)節(jié)骨折病人鎮(zhèn)痛藥物用量的比較
2.4 2組術(shù)后24 h不良反應(yīng)發(fā)生率的比較 S組術(shù)后惡心、嘔吐及眩暈的發(fā)生率明顯高于F組,差異均有統(tǒng)計學(xué)意義(P<0.05),2組病人均未出現(xiàn)呼吸抑制。見表5。
3 討論
老年髖部骨折的發(fā)生率隨著年齡的增長而升高,75~84歲人群在10年內(nèi)髖部骨折的發(fā)生率高達7%[2],

表5 2組術(shù)后24 h內(nèi)不良反應(yīng)發(fā)生率的比較(n,%)
且老年人常合并多種系統(tǒng)性疾病,術(shù)前術(shù)后均經(jīng)歷巨大疼痛,導(dǎo)致的交感應(yīng)激反應(yīng)極易引起心腦血管意外,故安全有效鎮(zhèn)痛對老年病人來說至關(guān)重要。髖部骨折手術(shù)的切口大多位于大腿外側(cè),主要有股神經(jīng)的髖關(guān)節(jié)支和股外側(cè)皮神經(jīng)[1],超聲下引導(dǎo)的髂筋膜間隙阻滯可通過可視化技術(shù)直接觀察到藥物的擴散,從而阻滯股神經(jīng)、股外側(cè)皮神經(jīng)及閉孔神經(jīng),故目前已被推薦為髖部骨折病人術(shù)前術(shù)后多模式鎮(zhèn)痛的一部分[3]。
椎管內(nèi)麻醉是目前髖關(guān)節(jié)骨折手術(shù)最常用的麻醉方式。而髖部骨折的病人往往在術(shù)前換床和麻醉前的擺放體位時發(fā)生劇烈的疼痛,配合不佳,從而使穿刺操作的失敗率增加,且易引起血流動力學(xué)的劇烈波動,增加麻醉風險。有研究表明,髂筋膜間隙阻滯可使老年股骨頸骨折病人在椎管內(nèi)穿刺期間減少芬太尼用量,減輕疼痛,并能降低心血管不良事件的發(fā)生率[4]。本研究結(jié)果也表明,麻醉前進行髂筋膜間隙阻滯可減少術(shù)前阿片類藥物的用量(P<0.05),F(xiàn)組較S組能減少57%阿片類藥物,且更能維持術(shù)前血流動力學(xué)穩(wěn)定(P<0.05)。
有研究表明,單次超聲下引導(dǎo)髂筋膜間隙阻滯可在一定程度上減少術(shù)后第1天的阿片類藥物的使用且術(shù)后認知功能障礙發(fā)生率低,減少阿片類藥物的不良反應(yīng),并對機體應(yīng)激水平及高凝狀態(tài)有明顯改善,還可減少下肢深靜脈血栓的形成[5-7],故本研究選取術(shù)后24 h作為觀察時間。本研究發(fā)現(xiàn),F(xiàn)組入ICU病人T2時間段阿片類藥物用量以及入骨科病房病人的曲馬多用量均明顯少于S組(P<0.05),且F組術(shù)后24 h惡心、嘔吐、眩暈等不良反應(yīng)發(fā)生率也較S組低(P<0.05),提示超聲引導(dǎo)下髂筋膜間隙阻滯較單純腰麻術(shù)后全憑靜脈鎮(zhèn)痛在術(shù)后24 h內(nèi)能提供能好的鎮(zhèn)痛效果,對阿片類藥物需求量更低,相關(guān)鎮(zhèn)痛藥物引起的不良反應(yīng)發(fā)生率也低,安全性高。
本研究對419例老年髖部骨折病人病例進行回顧統(tǒng)計分析,雖無視覺模擬評分,但由于疼痛導(dǎo)致應(yīng)激可使血流動力學(xué)劇烈波動,阿片類藥物用量增加,均可間接反映病人疼痛情況。故綜上所述,腰麻復(fù)合髂筋膜間隙阻滯鎮(zhèn)痛效果顯著,值得臨床推廣。

