耳鼻咽喉科內鏡室清洗消毒及微生物污染調查分析和對策*
曹小蘭,姜梁,胡曉艷
(1.西南醫科大學附屬醫院 麻醉科手術室,四川 瀘州 646000;2.西南醫科大學附屬醫院 耳鼻咽喉頭頸外科,四川 瀘州 646000;3.西南醫科大學病原生物學教研室,四川 瀘州 646000)
由于耳鼻咽喉科疾病部位較隱蔽,解剖結構多為管腔和腔隙,單純的肉眼檢查不能滿足檢查。隨著內鏡技術的發展,鼻咽喉鏡、鼻內鏡及耳內鏡等內鏡應用越來越廣泛。內鏡具有視野良好、清晰度較高、檢查使用時間短和患者舒適度高等優點,是耳鼻咽喉科疾病診治過程中的一個重要器械。但是耳鼻咽喉科的患者人流量大,診治過程中存在侵襲性操作,并且清洗消毒有一定難度,易殘留微生物,存在發生醫院感染的可能[1]。筆者對耳鼻咽喉內鏡室的清洗消毒及微生物污染進行調查分析,并采取積極可行的改進方式,對改進后的相關結果作出比較分析。現報道 如下:
1 資料與方法
1.1 一般資料
選擇西南醫科大學附屬醫院2018年3月-2018年8月耳鼻咽喉科內鏡室門診患者使用的內鏡器械為樣本,采用不同檢測方式對內鏡清洗和消毒進行檢測,分析清洗、消毒合格率,并得出細菌種類。將采取改進措施前后3個月的各項指標進行對比,其中前3個月為對照組,后3個月為觀察組。兩組器械洗消醫護人員年齡、性別、工齡等信息差異無統計學意義(P>0.05)。
1.2 方法
1.2.1 檢測清洗效果的方法以10倍光源放大鏡、蛋白殘留、ATP 生物熒光等檢測方式,對內鏡、器械作檢測。①10倍光源放大鏡:對內鏡器械進行清洗消毒,待干燥之后,采用10倍光源放大鏡對內鏡表面進行檢測,同時使用棉簽擦拭管腔,觀察是否存有可見殘留物,若不存在明顯殘留物則視為合格;②蛋白殘留:以3M 公司制造的MPR050 清洗測試棒檢測,擦拭內鏡表面及管腔后,測試棒在37℃下培養45 min可以檢測到≥3μg 的蛋白殘留;按照檢測棒對應顏色得出檢測結果,其中綠色代表清潔和較清潔,灰色代表存在污染,紫色代表存在重污染,其中灰色、紫色均視為不合格;③ATP 生物熒光檢測:以3M 公司制造的Clean-Trace NG3 熒光檢測儀和UXL 100 表面采樣棒檢測,對ATP 數值低于150 RLU 的情況視為合格。
1.2.2 內鏡消毒合格率及程序合格率抽取兩組內鏡隨機編號,并進行采樣及細菌培養。硬性內鏡和無管軟式內鏡的檢測部位均為外表面,有管軟式內鏡的檢測部位為內腔面。設定消毒合格標準如下:①細菌總數每件不超過20 CFU;②無致病菌[2-3]。由感染管理辦工作人員每個月不定期檢查1次醫護人員內鏡消毒程序的正確性,每次抽查4 種類型內鏡各6 人次,對照組及觀察組檢查總次數各為72次,合格率=消毒程序合格次數/檢查總次數。
1.2.3 細菌種類鑒定從平皿中挑取典型的單個菌落進行純培養,革蘭染色鏡檢分出G+菌株及G-菌株,分別在菌株懸液管內放置編號為GN 213141 和GP 213142 的鑒定卡,采用型號為VITEK 2 的細菌鑒定儀檢測,7~24 h 得出鑒定結果
1.2.4 建立內鏡室質量控制小組由科室護士長擔任組長,內鏡中心護士、清洗消毒員、護理部及感染管理辦工作人員為小組成員。組織人員進行相關培訓以及考核,定期進行質控和監督,向護理部及感染管理辦匯報內鏡室感染控制情況,對清洗消毒工作中出現的問題進行總結分析,協同護理部及感染管理辦對執行辦法進行整改。
1.3 統計學方法
采用SPSS 22.0 統計軟件進行數據分析,計數資料以例(%)表示,行χ2檢驗。P<0.05 為差異有統計學意義。
2 結果
2.1 內鏡清洗效果比較
對照組與觀察組采用蛋白殘留、ATP 生物熒光檢測方法所得出的陽性檢出率明顯高于10倍光源放大鏡,差異有統計學意義(P<0.05);觀察組采用10倍光源放大鏡進行陽性檢測,檢出率與對照組比較,差異無統計學意義(P>0.05);觀察組蛋白殘留陽性檢出率明顯低于對照組,差異有統計學意義(P<0.05);觀察組ATP 生物熒光檢測儀陽性檢出率明顯低于對照組,差異有統計學意義(P<0.05)。見表1。
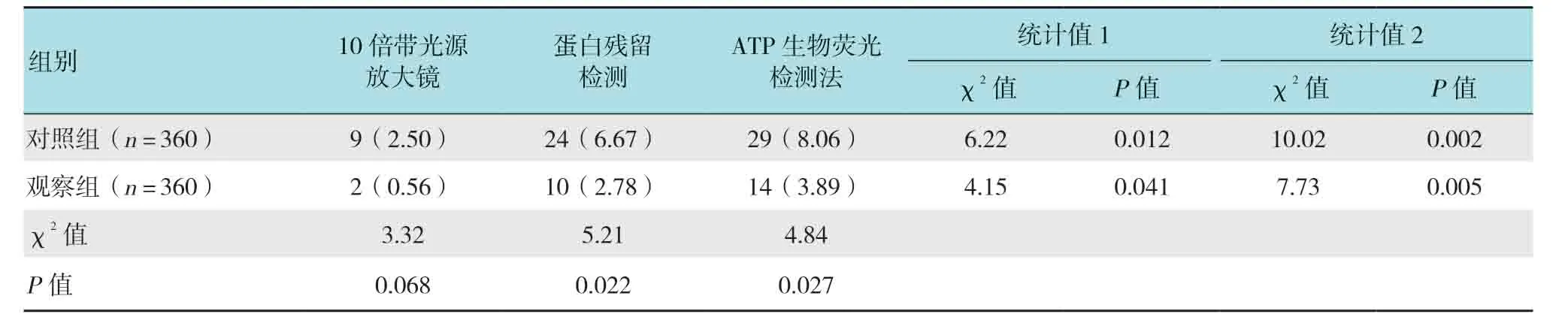
表1 3 種方法檢測內鏡清洗陽性率比較例(%)Table1 Comparison of the positive rate of three detection methods for endoscopic cleaning n(%)
2.2 內鏡消毒合格率及程序合格率比較
內鏡消毒合格率及程序合格率比較,觀察組均明顯高于對照組,差異有統計學意義(P<0.05)。見表2。
2.3 內鏡病原菌檢出情況
共24 份標本進行培養后鑒定分離出66 株病原菌。耳內鏡、鼻內鏡、頻閃喉鏡及鼻咽喉鏡分別檢出細菌11、20、5 及30 株。檢出病原菌主要包括金黃色葡萄球菌、銅綠假單胞菌、大腸埃希菌、肺炎克雷伯菌、鏈球菌屬及不動桿菌屬等。見表3。
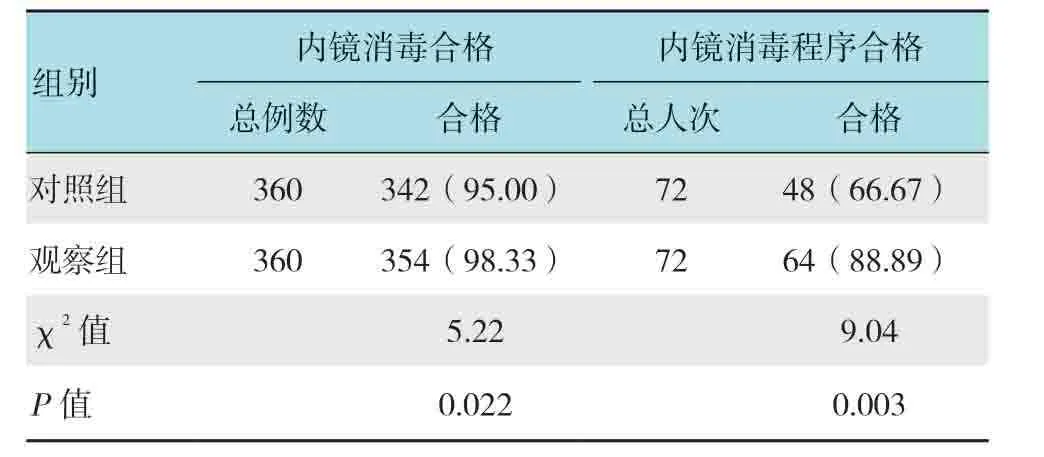
表2 內鏡消毒合格率及程序合格率比較例(%)Table2 Comparison of qualified rate of endoscope disinfection and disinfection procedure n(%)
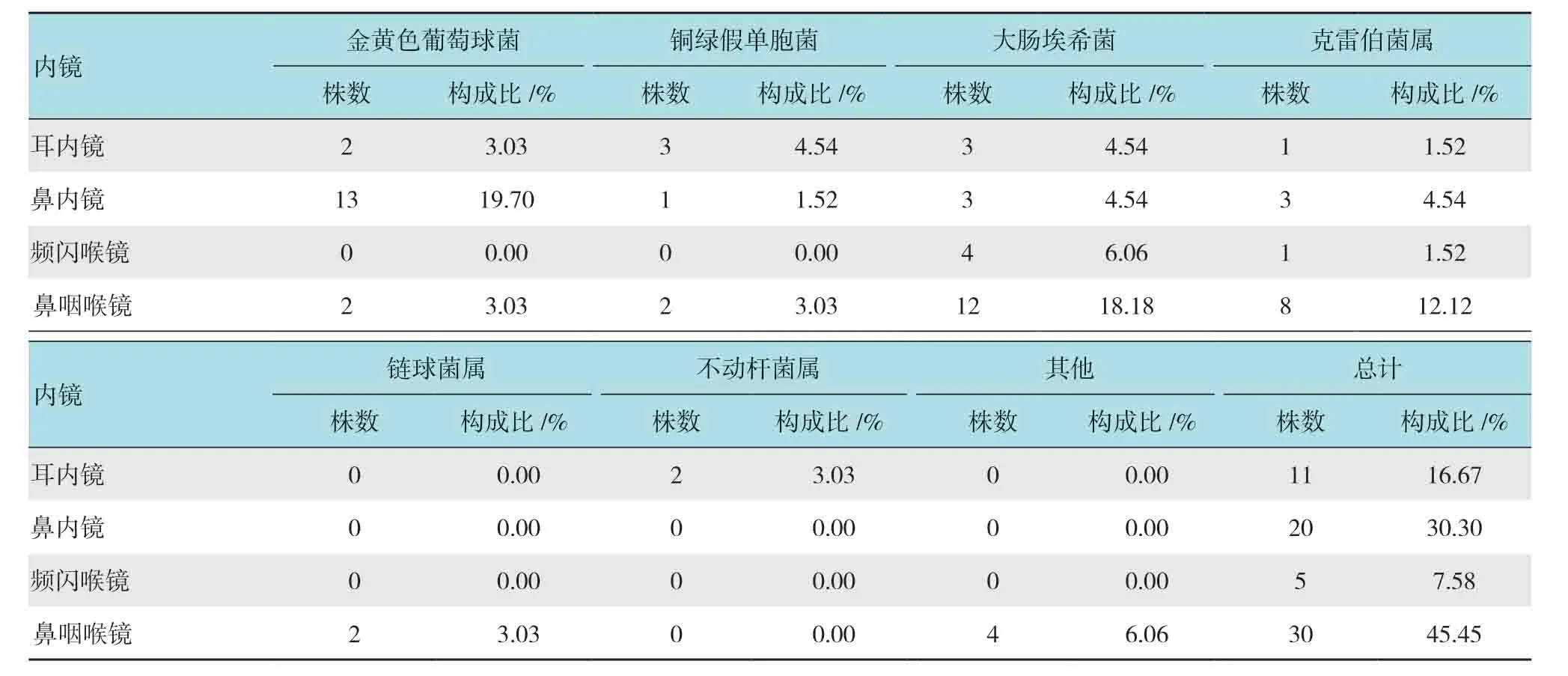
表3 不同內鏡檢出病原菌構成比Table3 Proportion of pathogens detected by different endoscopes
3 討論
由于耳鼻咽喉特殊的解剖結構,醫生在臨床診斷及治療中越來越多地借助內鏡來觀察病變部位、確定范圍,并且可以進行活檢或手術。但是在臨床使用過程中,血液、分泌物和傳染性細菌、病毒污染均可能污染內鏡,且內鏡消毒缺陷已被證明會增加患者與患者之間、患者與醫務人員之間疾病傳播的風險[4]。這類醫源性感染的發生除了內鏡檢查本身的風險外,內鏡及相關器械的反復使用也是重要原因,包括清洗不徹底、消毒程序不完善、內鏡干燥不徹底、全自動內鏡清洗消毒機、內鏡的設計及使用存在缺陷等[5]。所以美國急救醫學研究機構關注的《10 大醫療技術危害》提出的軟式內鏡交叉感染(2011年和2012年)、對內鏡設備再處理不當(2013年-2015年)、軟式內鏡消毒不凈(2016年)、內鏡清洗消毒不徹底(2017年和2018年)、消毒后軟式內鏡操作不當(2019年)均含內鏡清洗、消毒及醫源性感染問題[6]。有文獻報道,耳鼻咽喉科內鏡室醫院感染的發生率很低,一方面是由于感染沒有得到重視或沒有向主管部門匯報;另一方面是因為病毒潛伏期較長,并且患者可能無癥狀或癥狀輕微[1]。近幾年關于耳鼻咽喉科內鏡室適當和正確的消毒方法不斷得到鞏固和完善,但仍沒有意識到消毒滅菌不能替代清洗,未得到徹底清洗的內鏡及器械容易造成生物膜的出現,進而導致滅菌因子難以穿透生物膜,致使無法實現徹底滅菌[7]。由此可見,加強內鏡清洗質量,可以有效避免生物膜形成,進而完成滅菌。目前,對于耳鼻咽喉科內鏡清洗效果的評價方法報道較少,主要是目測法及借助帶光源放大鏡下檢查法、蛋白殘留檢測及ATP 生物熒光檢測[3,8],缺乏統一的清洗效果評價金標準。因此,筆者在分析過程中對常見檢測方法做出比較分析。
本研究中,對照組及觀察組組內蛋白殘留、ATP生物熒光檢測儀檢測有效性明顯高于10倍光源放大鏡,差異均有統計學意義,但兩組組內蛋白殘留與ATP 生物熒光檢測儀檢測有效性比較,差異均無統計學意義;從清洗效果來看,蛋白殘留檢測、ATP 生物熒光檢測儀能夠更全面、有效地檢測清洗效果,但兩者檢測效能差異無統計學意義。蛋白殘留檢測法近年來得到廣泛運用,該方法屬于半定量、定性的檢測方法,具有統一的合格標準,采樣及判斷方法容易掌握,但要得到精確結果,樣本培養時間較長。ATP 生物熒光檢測是一種定量檢測方法,操作簡單,只需15 s 即可判讀檢測數值,雖然有文獻報道[9-10]鹽度及離子、pH值、溫度、游離ATP 及熒光素酶活性隨時間逐漸下降等因素會對檢測結果產生一定的影響,但在實際操作中加強對工作人員的技能培訓,嚴格按照說明書進行操作,檢測結果較穩定可靠。
觀察組10倍光源放大鏡檢測與對照組比較,差異無統計學意義,但其他兩種方式檢測結果均明顯低于對照組,差異有統計學意義。觀察組內鏡消毒操作合格率及內鏡消毒合格率均高于對照組,差異有統計學意義。說明通過質量管理,制定耳鼻咽喉科內鏡室內鏡相關檢查考核制度,讓工作人員做到有章可循,配合醫院感染管理辦等相關部門對內鏡使用后清洗消毒質量、消毒程序進行監測。落實各崗位的責任,注意工作中的細節管理,規范各項操作的流程,對每一項程序都不能遺漏或簡化[11]。可以有效提高清洗消毒效果,降低院內感染可能。
本研究培養檢測出的致病菌主要為大腸埃希菌、金黃色葡萄球菌和克雷伯菌屬。三種病菌是院內感染最常見的病原菌[12],在內鏡管腔中以集落狀態分布,細菌碎片、粘性組織在圍繞過程中產生生物膜,導致滅菌效果下降,增加患者被感染的風險[13]。因此,必須高度認識及重視內鏡及相關器械的徹底刷洗,避免在內鏡及相關器械上形成生物被膜。特別是鼻咽喉鏡本身結構比較復雜,不但鏡內含通道并且內表面不光滑。灌流洗涮的難度增加,容易造成后續消毒過程的失敗,這是鼻咽喉鏡消毒合格率偏低的重要原因之一。在對軟性內鏡進行清洗時,采用鋼絲材質塑料刷頭的清洗刷、洗刷速度在0.21 m/s(清洗時間為8 s),可以獲得比較好的清洗效果,并且減少管壁的損壞[14]。內鏡在高水平消毒后,儲存于常溫常濕的潔凈環境內,也應該在48 h 內使用,時間超過72 h 內鏡會陸續出現細菌生長,存在院內感染的潛在風險[15]。
綜上所述,ATP 熒光檢測儀是較適合耳鼻咽喉內鏡室快速可靠的檢測內鏡清洗效果的方法,并且應規范清洗消毒流程,完善質量評估系統,預防院內感染。

